Biologische Ursachen der Depression
Werbung

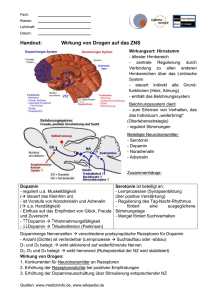
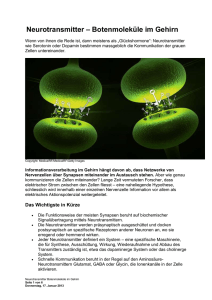
Biologische Ursachen der Depression Hier wird grad sehr viel Dopamin ausgeschüttet. Cord Bitter, Dipl.-Psych. / Berlin, 20.November 2016 1 Biologische Ursachen der Depression: Veränderungen des Neurotransmitter- und Hormonspiegels Quelle: © Depression-behandeln.de Anmerkung CB: Dies sind wie gesagt nur die Biologischen Ursachen – soviel man bis heute jedenfalls weiß. Die ganzheitliche Depressionsforschung ist und bleibt sehr spannend. Wie kommt es zu Depressionen, und warum treten depressive Episoden immer wieder auf? Bereits Anfang 1900 erkannte der deutsche Psychiater Kraepelin, dass unipolare und bipolare affektive Erkrankungen nicht nur immer wiederkehren (also rekurrent sind), sondern dass ihre Phasen auch in immer kürzeren Intervallen hintereinander auftreten (d.h., dass sie progredient verlaufen). Der Anfang solcher Erkrankungen ist meist auf psychosozialen Stress oder ein schwerwiegendes Lebensereignis zurückzuführen, wie zum Beispiel den Verlust eines nahestehenden Menschen. Depressionen beginnen mit einer bestimmten genetischen Disposition und belastenden Lebensereignissen. Die Sensibilisierungs-Hypothese von Post (1990, 1992) besagt nun, dass die Sensibilisierung eines Menschen für depressive Episoden auf dem Boden seiner genetischen Veranlagung und einer daraus resultierenden entwicklungsbiologisch begründeten Vulnerabilität (Anfälligkeit) erfolgt. Mit anderen Worten: Manche Menschen sind aufgrund ihrer Gene (aber nicht etwa nur eines Gens!) 'prädisponiert' für Depressionen. Wenn ihnen nun sehr belastende Ereignisse widerfahren, verstärkt sich diese ohnehin vorhandene 'Anfälligkeit' für depressive Episoden. Bei Stress wird Cortisol ausgeschüttet, und die Neurotransmittersysteme verändern sich. Das bewirkt eine dauerhafte Veränderung des Gehirns und eine weitere Sensibilisierung. Solche belastenden Ereignisse sind mit psychosozialem Stress verbunden, der ganz konkrete körperliche Auswirkungen hat: zum Beispiel eine Hyperaktivität monoaminerger Neurotransmittersysteme und eine erhöhte Aktivität des Hypothalamus-HypophysenNebennierensystems, bei der sehr viel Cortisol (ein "Stresshormon") ausgeschüttet wird. Diese körperlichen Veränderungen führen dann besonders am Anfang zur Sensibilisierung erneuter Krankheitsphasen. Cord Bitter, Dipl.-Psych. / Berlin, 20.November 2016 2 Rezeptoren, Signalübertragung und Genexpression verändern sich langfristig. Zwar werden diese Stresshormone nur während der Krankheitsphase ausgeschüttet, aber sie bewirken in dieser Zeit eine adaptive Kompensation, die das ganze Gehirn betrifft. Rezeptoren, Signalübertragung (Signaltransduktion) und Genexpression verändern sich langfristig und bleiben auch nach der Krankheitsphase verändert. Mit anderen Worten: Nicht nur die Aktivität der Nervenzellen verändert sich dauerhaft (durch die Modifikation von Rezeptoren und Ionenkanälen), sondern auch die synaptische Plastizität. Das wiederum hat langfristige Konsequenzen für die Signalübertragung zwischen den Nervenzellen. Die Morphologie der Nervenzellen verändert sich dann ebenso wie die Vernetzung synaptischer Strukturen. Durch die Veränderungen des Gehirns wird die Depression zunehmend zum 'Selbstläufer'. Dem Gehirn gelingt es immer weniger, sich externen Herausforderungen (Stressoren) gesundheitsfördernd anzupassen. Im weiteren Verlauf bedarf es dann immer weniger großer Auslöser, um erneut depressive Phasen hervorzurufen. Nach einiger Zeit können depressive Episoden auch aus objektiv geringfügigen oder gar keinen Anlässen entstehen. Die Depressionsentstehung ist also komplexer, als man denkt - und das gilt auch für die Wirkung von Antidepressiva. Wie wirken Antidepressiva - beispielsweise SSRIs? SSRIs verändern die Verfügbarkeit von Neurotransmittern. Doch was sind überhaupt Neurotransmitter? Antidepressiva beeinflussen den Haushalt bestimmter Monoamine bzw. Neurotransmitter wie Serotonin, Noradrenalin und Dopamin. Neurotransmitter sind biochemische Stoffe, die wichtige körperbezogene Informationen über die Synapsen von einer Nervenzelle (Neuron) zur anderen weitergeben. Der elektrische Nervenimpuls kann den synaptischen Spalt nicht einfach überspringen, sondern muss von Zelle A (dem präsynaptischen Neuron) zur Zelle B (dem postsynaptischen Neuron) weitergegeben werden - und das ist die Aufgabe der Neurotransmitter. Die chemischen Überträgersubstanzen sind in winzigen "Bläschen", den Vesikeln, gespeichert (siehe Zeichnung). Nach dem Erhalt eines elektrischen Signals einer Nervenzelle öffnen sich die Vesikel. Die Neurotransmitter ergießen sich in den synaptischen Spalt und wandern zur hinter dem Spalt liegenden Zelle. Cord Bitter, Dipl.-Psych. / Berlin, 20.November 2016 3 Neurotransmitter werden über den synaptischen Spalt von einer Nervenzelle zur anderen übertragen. Auf der postsynaptischen Membran der signalaufnehmenden Zelle B befinden sich Andockstellen (Rezeptoren), die nach dem Schlüssel-Schloss-Prinzip funktionieren: Bindet ein Neurotransmitter an seinen Rezeptor, ändert sich die Durchlässigkeit der Zellmembran von Neuron B für bestimmte elektrisch geladene Ionen. Das chemische Signal wird also wieder in ein elektrisches Signal übersetzt. Danach werden die Neurotransmitter entweder abgebaut (zu 10 %) oder zur Nervenzelle A zurücktransportiert und von dieser durch spezielle Öffnungen in der Zellwand wieder aufgenommen. Letzteren Vorgang bezeichnet man als "Wiederaufnahme" oder "Reuptake". Das "RI" von SSRI" steht für "Reuptake Inhibitor", das heißt, die soeben beschriebene Wiederaufnahme wird (selektiv) unterbunden. SSRIs verhindern die Wiederaufnahme von präsynaptische Nervenzelle. Neurotransmittern in die Die Wiederaufnahme von Neurotransmittern in die präsynaptische Nervenzelle (= vor dem Spalt) wird also durch Wiederaufnahmehemmer (wie beispielsweise SSRIs) verhindert, so dass mehr Neurotransmitter frei am synaptischen Spalt verfügbar bleiben. Das geschieht so: Die Wiederaufnahmehemmer blockieren das Transportmolekül, das die Rückführung der Neurotransmitter zur Zelle A bewirkt. Dadurch wird den Neurotransmittern der "Rückweg" versperrt. Sie müssen also länger im synaptischen Spalt "ausharren" und sind deshalb in der Lage, gewünschte Signale mehrfach zu übertragen (bzw. die postsynaptische Zelle B mehrfach zu stimulieren). Cord Bitter, Dipl.-Psych. / Berlin, 20.November 2016 4 SSRIs verringern die Anzahl postsynaptischer Serotonin-Rezeptoren. SSRIs bewirken die Herunterregulation von postsynaptischen Serotonin-5-HT2A-Rezeptoren. Da durch die Einnahme von SSRIs mehr Serotonin am synaptischen Spalt frei verfügbar ist, verringert sich nach und nach die Anzahl postsynaptischer Rezeptoren. Bei höherer Verfügbarkeit von Serotonin werden weniger Rezeptoren benötigt, weil alle vorhandenen Rezeptoren bereits überflutet sind; wäre das Aufkommen zu gering, würden mehr Rezeptoren gebraucht, um das vorhandene Aufkommen optimal zu nutzen. Das heißt: Mehr Serotonin -> weniger Rezeptoren. Man könnte also sagen, dass die Nervenzellen von ihrer 'fieberhaften' serotoninbezogenen Rezeptorentätigkeit entbunden werden und sich anderen Aufgaben widmen können. Dass dieser Hyperaktivität bestimmter Serotoninrezeptoren Einhalt geboten werden muss, beweist schon allein die Tatsache, dass im präfrontalen Cortex (Vorderhirn) von Suizidopfern die 5-HT2A-(Serotonin)-Rezeptorbindung erhöht war (wir erinnern uns: Serotonin korreliert mit Aggressivität, also auch Autoaggressivität). Dennoch wirken SSRIs nicht nur auf 5-HT2A-Rezeptoren, wie eine andere Studie bewies. Sie konnte belegen, dass die Wirkungen der 5-HT2A-Regulierung durch SSRIs noch von anderen Faktoren abhängig ist. 5-HT2A-modulierend wirkte zum Beispiel die Aktivierung anderer Unterrezeptoren (5-HT1A) sowie die Stimulierung von Rezeptoren für andere Neurotransmitter und Hormone wie etwa Noradrenalin und Melatonin. SSRIs verändern die Genexpression. Außerdem scheint inzwischen erwiesen, dass Antidepressiva die Genexpression verändern. Die Genexpression ist die Ausprägung des Genotyps – also der genetischen Information (Gen, DNA) – zum Phänotyp eines Organismus oder einer Zelle. "Auf molekularer Ebene können depressive Syndrome als Störung der intra- und interneuronalen Kommunikation durch fehlerhafte Aktivierung oder Inaktivierung regulatorischer Proteine, d.h. als Folge einer Neuronen-spezifisch dysregulierten Genexpression interpretiert werden." Antidepressive Therapien verändern die Genexpression. Dadurch kommt es zur Veränderung der neuronalen Signalübertragung in bestimmten Hirnregionen, wie z.B. dem Hippocampus, der Amygdala und dem präfrontalen Cortex. (Wir erinnern uns: Der Hippocampus schrumpft bei unbehandelten Depressionen, die Amygdala ist zu aktiv, und der präfrontale Cortex ist nicht aktiv genug.) Mit anderen Worten: Antidepressiva verändern aktiv (positiv) die Hirnstruktur. Das betrifft vor allem Gehirnregionen, in denen Wahrnehmung, Kognition und Emotion miteinander verbunden werden. Cord Bitter, Dipl.-Psych. / Berlin, 20.November 2016 5 Warum dauert es so lange, bis die SSRIs wirken? Die meisten Serotonin-Rezeptoren auf der Zelloberfläche sind an ein G-Protein gekoppelt, das sich in der Zelle befindet. Diese Proteine aktivieren oder hemmen die sogenannten "Second Messengers" bzw. sekundären Botenstoffe, was wiederum die Transkriptionsfaktoren beeinflusst. Transkriptionsfaktoren sind Proteine, die genau auf das Anfangsstück eines Gens passen und der Zelle 'sagen', dass sie beginnen soll, es zu verwenden. Diese (oben beschriebenen) neurophysiologischen Anpassungen des Hirngewebes dauern relativ lange. Deshalb wirken SSRIs erst nach einigen Wochen der kontinuierlichen Einnahme. Durch das erhöhte Serotoninaufkommen ist am Anfang der Behandlung mit SSRIs häufig eine Verstärkung der Angstgefühle zu beobachten. Welche Neurotransmitter sind bei der Behandlung von Depressionen von Bedeutung? Für die Behandlung von Depressionen sind vor allem Serotonin, Noradrenalin und Dopamin von Bedeutung. Die Monoamin-Hypothese geht davon aus, dass ein Mangel an frei verfügbarem Serotonin, Noradrenalin oder Dopamin im Gehirn zu depressiven Verstimmungen führt. "Noradrenalin kann sowohl mit Wachheit und Energie als auch mit Angst, Aufmerksamkeit und Interesse am Leben in Verbindung gebracht werden; [ein Mangel an] Serotonin mit Angst, Obsessionen und Zwängen; und Dopamin mit Aufmerksamkeit, Motivation, Lust und Belohnung sowie ebenfalls mit einem Interesse am Leben." Die Stichhaltigkeit dieser Theorie ist jedoch umstritten, weil sich beispielsweise auch Medikamente wie Tianeptin (Markenname Stablon, in Österreich und Frankreich zugelassen), die genau umgekehrt wirken und die Wiederaufnahme von Neurotransmittern verstärken, bewährt haben. Neben dieser Hypothese gibt es noch andere biologische Theorien - zum Beispiel die Entstehung von Depressionen durch Veränderungen der Hirnanatomie. Serotonin - für bessere Stimmung, gegen die Angst Der Neurotransmitter Serotonin wirkt vor allem auf das Herz-Kreislauf-System, den MagenDarm-Trakt und das Nervensystem. Er beeinflusst unmittelbar oder mittelbar fast alle Gehirnfunktionen: die Wahrnehmung, den Schlaf, die Temperaturregulation, die Sensorik, die Schmerzempfindung und -verarbeitung, den Appetit, das Sexualverhalten und die Hormonausschüttung. Depressive Verstimmungen, Angst und impulsive Aggressionen lassen sich unter anderem häufig auf einen Mangel an Serotonin oder seiner Vorstufe, der Aminosäure Tryptophan, zurückführen. Cord Bitter, Dipl.-Psych. / Berlin, 20.November 2016 6 Deshalb führt der Einsatz von Medikamenten, die den Serotoninhaushalt des Hirns verändern (Selektive Serotonin-Wiederaufnahmehemmer bzw. SSRIs), im Wesentlichen zu einer Hemmung der Impulsivität und des aggressiven Verhaltens und zu einer Stimmungsaufhellung. SSRIs sind gut verträglich und werden daher häufig eingesetzt. Sie eignen sich vor allem zur Behandlung von leichten und mittelgradigen depressiven Episoden sowie von Angst- und Zwangsstörungen. Ist Serotonin ein Allheilmittel gegen die Depression? Sind wir also nun glücklich, wenn wir nur genügend Serotonin im Gehirn 'rumschwimmen' haben? Nein, so einfach ist es nicht. Biochemisch liegt hier sicherlich kein einfacher Mangel vor. Dass eine Anhebung des Serotonin-Spiegels hilft, heißt nicht automatisch, dass der Spiegel vorher zu niedrig war. Eine amerikanische Studie belegte Folgendes: "Weder eine Senkung des 5-HT-[Serotonin]Spiegels noch des Noradrenalin-Spiegels führte bei gesunden Menschen zu einer klinischen Depression oder verschlimmerte die Depression bei unbehandelten symptomatischen Patienten mit einer schweren Depression. Diese Erkenntnis deutet darauf hin, dass die Ursache von Depressionen komplexer ist als nur eine Veränderung des 5-HT- und/ oder Noradrenalin-Spiegels." Wie wir oben schon erwähnt haben, handelt es sich bei der Entstehung von Depressionen um sehr viel komplexere Vorgänge, die nicht nur auf einen oder mehrere Neurotransmitter zurückzuführen sind. Beeinträchtigte Hirnareale müssen regeneriert werden. Die besagte Studie äußert auch gleich eine Vermutung zu den wahren Gründen: "Bei einigen Patienten könnte die direktere Ursache für ihre Depression in einer Dysfunktion von Gehirnarealen oder neuronalen Systemen liegen, die durch monoamine Systeme moduliert werden. Wir glauben, dass Antidepressiva eventuell die Neurotransmission von normalen noradrenergen oder serotonergen Neuronen verbessern und über einen zeitabhängigen, bislang aber noch nicht entdeckten Prozess die Funktionalität von Hirnarealen wieder herstellen, die von monoaminen Neuronen moduliert werden.“ Das wäre eine weitere plausible Erklärung dafür, warum Antidepressiva erst nach einigen Wochen wirken: Teile des Gehirns sind in Mitleidenschaft gezogen und müssen sich langsam regenerieren. Inwieweit Menschen auf SSRIs reagieren, hängt aber unter anderem auch von genetischen Faktoren ab. Deshalb wirken SSRIs bei einigen Patienten gar nicht, dafür aber Noradrenalinmodulierende Medikamente oder andere Arten von Antidepressiva. Noradrenalin - gegen Antriebsstörungen Noradrenalin (auch Norepinephrin genannt) wirkt anregend auf das Herz-Kreislaufsystem. Deshalb werden Noradrenalin-Wiederaufnahmehemmer vor allem zur Bekämpfung von Cord Bitter, Dipl.-Psych. / Berlin, 20.November 2016 7 Antriebsschwäche und depressionsbedingter Müdigkeit eingesetzt. Nach einer gewissen Zeit der Behandlung zeigen die Patienten meist wieder mehr Interesse an ihrer Umwelt. Sie sind aktiver, motivierter und energiegeladener als vor der Behandlung und nehmen Umweltreize wieder besser wahr. Dopamin - für mehr Motivation Dopamin ist der wichtigste Botenstoff im Belohnungssystem. Er ist sehr wichtig für die Motivation und steigert die Wahrnehmungsfähigkeit. Dopamin wird im Volksmund fälschlicherweise auch "Glückshormon" genannt, weil eine verstärkte Ausschüttung zu Glücksgefühlen führt. Bleibt der Dopaminspiegel über längere Zeit auf einem niedrigen Niveau, kann eine Depression entstehen. Hier wird grad sehr viel Dopamin ausgeschüttet. Selektive Noradrenalin-/Dopamin-Wiederaufnahme-Hemmer (NDRIs) hemmen die Wiederaufnahme von Noradrenalin und Dopamin. Sie werden vor allem bei Antriebsschwäche eingesetzt. Durch den Einsatz von NDRIs wird mehr Dopamin am synaptischen Spalt frei verfügbar, und die Stimmung bessert sich. Übrigens haben amerikanische Forscher vor dem Hintergrund einer Studie mit Mäusen noch eine Hypothese entwickelt, warum eine Therapie mit Antidepressiva häufig erst nach einiger Zeit anschlägt: Die Medikamente blockieren zwar die auf den Gehirnbotenstoff Serotonin spezialisierten Transporter im Gehirn, doch unter diesen Bedingungen kann der Botenstoff auf andere Transporter ausweichen: auf Dopamintransporter. Serotonin benutzt also die Dopamintransporter, wenn seine eigenen Transporter (durch SSRIs) blockiert sind, um in die Nervenenden zu gelangen, die sonst nur Dopamin enthalten. Beim nächsten Signal, das an diesen Nerven ankommt, wird dann nicht wie üblich nur Dopamin freigesetzt, sondern zusätzlich das gelagerte Serotonin – mit der Folge, dass die Signalsysteme durcheinander Cord Bitter, Dipl.-Psych. / Berlin, 20.November 2016 8 geraten. Wenn die Durchmischung dann aber erst einmal erfolgreich abgeschlossen ist, hat das auch positive Effekte: Da jetzt zusätzlich Serotonin von den Dopamin-Nerven freigesetzt wird, steigt die Gesamtmenge schneller an, und die Stimmung stabilisiert sich. Welche Nebenwirkungen die Durchmischung hat, können die Forscher jedoch noch nicht sagen. Diese Ergebnisse lassen vermuten, dass Antidepressiva, die die Serotonin-Transporter blockieren, die Beziehung zwischen der Signalübertragung von Dopamin und 5-HT (Serotonin) in bestimmten Hirnregionen (dem Striatum) verändern. Ionenkanäle NMDA- und Nikotinacetylcholin-Rezeptorblocker haben sich als mögliche antidepressive Wirkstoffe erwiesen. Verhaltensstudien und psychologische Studien haben darüber hinaus ergeben, dass der Kaliumkanal TWIK-1 ein potentielles Ziel für antidepressive Behandlungen ist; diese Vermutung muss jedoch noch klinisch belegt werden. Tierstudien und genetische Assoziationsstudien konnten außerdem belegen, dass eine ganze Anzahl anderer Kanalarten, darunter spannungsabhängige Kalziumkanäle (Typ N), Pottasche (Kv7), Serotonin (5-HT3) und purinerge P2X7-Kanäle depressionsähnliches Verhalten beeinflussen können. Der therapeutische Nutzen einiger Ionenkanäle wird aber durch ihre Funktion in einer Vielzahl physiologischer und pathophysiologischer Prozesse begrenzt. © Depression-behandeln.de Cord Bitter, Dipl.-Psych. / Berlin, 20.November 2016 9