Augenheilkunde Skript
Werbung

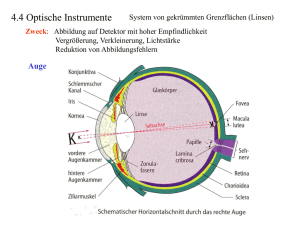
Augenheilkunde Skript Dies ist ein Skript aus dem SS 2008, das ich aus meinen Vorlesungsunterlagen hergestellt habe, ergänzt um einige Teile aus dem Lang und dem Prometheus. Rot markierte Bereiche wurden in der Vorlesung als klausurrelevant betont. Viel „Spaß“ damit und viel Erfolg in der Klausur! Fragen & Kritik an: [email protected] Anatomie Bulbus - von außen nach innen: o Sclera (Lederhaut) o Uvea (Gefäßhaut) vorderes Auge: • Iris (Regenbogenhaut) • Corpus ciliare (Ziliarkörper) • Choroidea (Aderhaut) hinteres Auge: • Fortsetzung der Choroidea o Retina (Netzhaut) Refraktion Definitionen - Refraktion o Achsenlänge des Auges / Brechkraft seiner brechenden Medien (Hornhaut + Linse) Achsenlänge: Abstand Hornhaut – Macula - Brechkraft o D = 1/f (Brennweite) 1 dpt 1m/1 = 1m hinter der Linse Vereinigung der Lichtstrahlen im Brennpunkt 5 dpt 1m/5 = 20cm hinter der Linse Vereinigung o Einheit: Dioptrien (dpt) o Auge: 62 dpt o Hornhaut: 43 dpt o Linse: 19 dpt o Brechkraft nimmt mit dem Alter ab M. ciliaris verliert Kontraktionskraft Linse verliert Elastizität Presbyopie (Lesebrille) Akkomodation - Fähigkeit, die Brechkraft so zu verändern, dass Objekte unterschiedlicher Distanz scharf abgebildet werden können - zusätzlich o Konvergenz der Augen o Miosis „Naheinstellungsreaktion“ - - Mechanismus o M. ciliaris (parasympathisch durch N. oculomotorius innerviert) kontrahiert Zonulafasern entspannen sich Linse krümmt sich stärker (Eigenelastizität) Brechkraft erhöht sich Akkomodationsbereich o Strecke zwischen Nahpunkt und Fernpunkt (Bereich, in dem scharf gesehen werden kann o verringert sich mit dem Alter Nahpunkt rückt weiter weg Refraktionsbestimmung - subjektiv - objektiv o Refraktometrie o Skiaskopie (Schattenprobe) Abbildungsfehler - chromatische Aberration o blau (kurzwellig) wird stärker gebrochen als rot (langwellig) bei monochromatischem Licht höhere Trennschärfe des Auges - sphärische Aberration o Licht am Rande einer Linse wird stärker gebrochen ausgeblendet durch Iris bei Mydriasis daher Verschlechterung der Sehkraft Emmetropie (Rechtsichtigkeit) - ausgeglichenes Verhältnis zwischen Achsenlänge und Brechkraft des Auges parallele Lichtstrahlen vereinigen sich ohne Akkomodation auf der Netzhaut Ametropie (Fehlsichtigkeit) sehr starke Sehfehler führen zur Netzhautatrophie! - meist Achsenametropie (Achsenlänge verändert) - selten Brechungsametropie (Brechkraft pathologisch) - Myopie: Vereinigung parallel einfallender Lichtstrahlen vor der Netzhaut o Fernpunkt rückt in die Nähe o Bulbus zu lang o zunehmend & häufigster Sehfehler Nahakkomodationsstress (Lesen, Computer, Fernsehen...) Ausschüttung von Wachstumsfaktoren Bulbus wird zu lang o Korrektur Zerstreuungslinsen ((-)-Gläser, konkav) Divergenz der Lichtstrahlen - Hyperopie: Vereinigung parallel einfallender Lichtstrahlen hinter der Netzhaut o Bulbus zu kurz flachere Vorderkammer Engwinkelglaukom-Gefahr dicke Sklera starker M. ciliaris (ständige Akkomodation) o zu wenig Brechkraft ständige Akkomodation Kopfschmerzen Schielen nach innen (Esotropie) Kopplung Akkomodation & Konvergenz (übermäßiger Konvergenzimpuls) o physiologische Neugeborenenhyperopie; mit 6 Jahren Emmetropie o Korrektur Sammellinsen ((+)-Gläser, konvex) Konvergenz der Lichtstrahlen - Astigmatismus - o regulär ungl. Brechkraft in 2 aufeinander senkrecht stehenden Meridianen „nach der Regel“ (Astigmatismus rectus) bis 0,75 dpt physiologisch • Brechkraft im vertikalen Meridian größer als im horizontalen durch Druck des Oberlides auf die Hornhaut „gegen die Regel“ • Astigmatismus inversus o Brechkraft im horizontalen Meridian größer • Astigmatismus obliquus o stärker brechender Meridian liegt schräg o irregulär Wölbung und Brechkraft völlig unregelmäßig Hornhautulzerationen & -narben Keratokonus • Hornhaut beult sich aus Brechungsmyopie Lentikonus Katarakt o Klinik alles wird verzerrt gesehen asthenopische Beschwerden (Akkomodation bringt nichts) irregulärer Astigmatismus Blendung o Diagnostik Placido-Scheibe grobe Orientierung Ophthalmometer Hornhauttopographie o Therapie regulärer Astigmatismus zylindrische Gläser • Brechung nur in der Achse, die senkrecht zur Achse des Zylinderglases steht (Achsenrichtung in Winkelgrad) • kann durch Kontaktlinse nur auf 1/10 vermindert werden (z.B. 10 dpt 1 dpt) wegen nicht gleicher Brechungsindices irregulärer Astigmatismus • harte Kontaktlinsen nur wenn Hornhautmitte klar ist o Brechungsindices ähnlich von Kontaktlinse, Tränenflüssigkeit & Cornea o Tränenflüssigkeit deckt Narbengebirge zu und gleicht Unregelmäßigkeiten aus • Keratoplastik • Keratotomie • Excimer-Laser Anisometropie (Ungleichsichtigkeit) o unterschiedliche Refraktion beider Augen bei starker Ausprägung Binokularsehen gefährdet astigmatisch hyperop, myop gemischt keine Brille (führt zu Aniseikonie), sondern Kontaktlinsen! • Aniseikonie ungleich große Bilder auf den Netzhäuten der beiden Augen o Fusion der Bildeindrücke nicht mehr möglich keine Stereoskopie o Aniseikonie > 5% Sehstörungen o Komplikation Refraktionsamblyopie des Auges mit der höheren Brechkraft Konjunktiva (Bindehaut) Anatomie - Anteile o Conjunctiva tarsi (palpebrae) Lidbindehaut mehrschichtiges zylindrisches Epithel o Conjunctiva fornicis o Conjunctiva bulbi grenzt an Hornhaut im Limbus corneae & bildet mit ihr: Bindehautsack • Beweglichkeit des Augapfels • störungsfreies Gegeneinanderbewegen von Conjunctiva tarsi & bulbi • Schutz vor Erregern (Lymphozytenansammlungen) mehrschichtiges unverhorntes Plattenepithel • Becherzellen - Tränenapparat o Glandula lacrimalis im temporalen oberen Augenwinkel Fremdkörper emotionale Erregung o akzessorische Tränendrüsen Basalsekretion enthält Muzine Injektion vermehrte Gefäßzeichnung - konjunktival oberflächlich (Reizungen) o Bindehautgefäße verschieblich o ziegelrote Färbung - ziliar tief (Entzündung von Cornea und Uvea) o Gefäße nicht verschieblich (episklerale Lage) o diffuse, düsterrote Färbung - gemischt Chemosis - Schwellung o ödematös Ödemneigung wegen sehr lockerem Bindegewebe der Conjunctiva! o glasig - Ursachen o Reizungen o Allergien o Entzündungen o Stauung der Bindehautgefäße endokrine Orbitopathie Tumoren Hyposphagma - Blutung in den subkonjunktivalen Raum o scharf begrenzt o intensiv rot - Ursachen o Trauma o Husten, Wehen o Hypertonie o Arteriosklerose Untersuchung - Abstrich o Chlamydienkonjunktivitis spezielle Bebrütung Therapie systemisch mit Tetrazyklinen Partner mitbehandeln o Zellprofile allergische Konjunktivitis • mukoide Sekretion • Eosinophile • Mastzellen bakterielle Konjunktivitis • Neutrophile virale Konjunktivitis • Monozyten Konjunktivitis - Ätiologie o Infektionen bakteriell viral o Irritationen o sekundär Allergie - Klinik o Ödem (Chemosis) o Hypersekretion (Epiphora) o Hyperämie rotes Auge erhöhte Blutungsneigung o Fremdkörpergefühl o Schmerzen o Photophobie (Lichtüberempfindlichkeit) o Blepharospasmus möglich o chronischer Reiz: Ausbildung von Follikeln (Pflastersteinrelief) im Fornix Pterygium • Bindehaut wächst über die Hornhaut Motilitätshemmung, Hornhautverkrümmung • OP: Hornhauttransplantation o bei großem Defekt Abwehrtrias des Auges o Blepharospasmus o Epiphora o Photophobie - bakterielle Konjunktivitis - - Behandlung mit Breitbandantibiotikum + Cortison o Trachom Erreger: Chlamydia trachomatis A – C stets beidseits Komplikationen • Narbenentropium mit Trichiasis Erblindung Therapie • lokale Antibiose o Tetrazykline o Erythromycin o Rifampicin • Cortison kontraindiziert! o Paratrachom (Schwimmbadkonjunktivitis) Erreger: Chlamydia trachomatis D – K ein- oder beidseitig stets gute Prognose Therapie • lokal o Tetrazykline o Erythromycin o Sulfonamide • systemisch o Erwachsenen: Tetrazykline o Kinder: Erythromycin o Gonoblennorhoe Erreger: Gonokokken Komplikation: Hornhautulzerationen durch Kollagenase der Gonokokken Erblindung Therapie • lokal Penicillin G + Gentamicin (Augentropfen) • systemisch Depot-Penicillin i.m. o Resistenz Erythromycin / Gentamicin bei Neugeborenen: Ophthalmia neonatorum • ungünstig (Immunsystem noch nicht ausgereift) Prophylaxe • Credé-Prophylaxe (1%iges Silbernitrat) virale Konjunktivitis o Keratokonjunktivitis epidemica Erreger: Adenoviren Gruppe 8 & 19 Klinik • Keratitis nummularis / Keratitis punctata superficialis • hochkontagiös! • beidseitig • seröse Sekretion • LK-Schwellung • leichter grippaler Infekt • Follikelbildung im unteren Fornix möglich o DD Lymphom! allergische Konjunktivitis o Therapie Augentropfen - • abschwellend: Dacrin, Biciron, Ophthalmin • chromoglicinhaltig • steroidhaltig • H1-Rezeptorenblocker: Levocabastin o Sonderform: gigantopapilläre Konjunktivitis allergische Reaktion auf weiche Kontaktlinsen chronischer Verlauf Oberlid Stevens-Johnson-Syndrom (Erythema exsudativum multiforme) o okulomukokutanes Syndrom o meist als Reaktion auf Medikamenteneinnahme (generalisiert) o Konjunktivitis allergisch membranös o Folgen Austrocknung Keratinisierung Symblepharonbildung Tumoren - meist gutartig o Epitheliome o Zysten Therapie: Marsupialisation (Entfernung der oberen Zystenhälfte) o Dermoid o Hämangiome meist Rückbildung bis 7. LJ. - selten bösartig o Plattenepithel-CA cave nicht heilende Ulzerationen! o Bindehautmelanome 50% de novo 50% aus vorhandenen Naevi • 50% aus Melanosis conjunctivae • 50% aus Bindehautnaevi nicht so bösartig wie Melanome der Haut Sklera (Lederhaut) Tumoren - benigne o Naevus häufig bei Schwarzen DD: Bindehautnaevus verschieblich, Skleranaevus nicht! Entzündung - Episkleritis o häufigste Form der Skleritis o oberflächlich, meist lokalisiert o allergisch Therapie mit Cortison o Klinik Fremdkörpergefühl - - Lichtscheu Epiphora (Tränenträufeln) Skleritis o häufig autoimmun bedingt o starke Schmerzen (außer bei vorderer, nekrotisierender Skleritis ohne Entzündung bei Rheuma) o Beteiligung der Choroidea (Aderhaut) z.B. bei Wegenerscher Granulomatose o posteriore Skleritis kann zur Chorioretinitis führen immunogene Kollagenolyse o bei Rheuma o Folgen Skleraabbau (bläulich-livides Aussehen) Staphylome • Ausbuchtung von Sklera & Uvea • DD Ektasie: nur Sklera ausgebuchtet (& verdünnt) • Staphyloma posticum am häufigsten o bei hoher Kurzsichtigkeit o Ausbuchtung des gesamten hinteren Pols Skleromalazie (Erweichung der Sklera) Cornea (Hornhaut) Anatomie - Aufbau (von außen nach innen) o Epithel (mehrschichtig unverhornt) regeneriert schnell o Basalmembran o Bowman-Membran o Stroma (Kollagenlamellen) bradytroph, gefäßfrei keine Abstoßung bei Transplantation! o Descemet-Membran o Endothel Zelldichte nimmt im Laufe des Lebens ab (nicht vermehrungsfähig) 9 Jahre: 3000 Zellen / mm3 - Transparenz o regelmäßige Anordnung der Kollagenlamellen o faltenfreie Endothel- & Epitheloberfläche (durch Augeninnendruck) o konstanter Wassergehalt des Hornhautstromas von 70% Endothelzellen pumpen Wasser aus Stroma heraus - Durchmesser: 10 – 13 mm - wird am Rand dicker - Ernährung o Randschlingennetz (Diffusion) o Kammerwasser o Tränenfilm - vorderer kornealer Krümmungsradius: 7,2 mm (sonst Astigmatismus) o wird heute elektronisch gemessen o Krümmungsradius groß Hornhaut flach (und umgekehrt) - Brechkraft: 43 dpt Untersuchungsmethoden - Feststellen der Hornhautsensibilität o Zellstofftupfer (orientierend) o Ästhesiometer Auflagedruck Lidreflex Länge des Fadens, die Lidreflex auslöst o herabgesetzt bei Kontaktlinsenträgern Virusinfektionen (Keratitis) Herpeskeratitis! Hirntumoren (Neuroparalyse) Schädigung N. V & VII - Anfärben mit Fluoreszein o hydrophiler Farbstoff wird von intaktem Epithel (hydrophob) nicht angenommen o Nachweis von flächigen Erosionen und kleinen Defekten möglich o Betrachtung in Blaulicht Fluoreszenz - Hornhauttopographie (Regelmäßigkeit der Hornhautoberfläche) o Placidoscheibe grob orientierend o Videokeratoskopie (computergestützt) Formveränderungen - Megalocornea (Durchmesser > 13 mm) o DD angeborenes Glaukom (Buphthalmus) - Mikrocornea (Durchmesser < 10 mm) o bedingt stärkere Hyperopie o Gefahr des Winkelblockglaukoms im höheren Alter o oft assoziiert mit anderen Fehlbildungen (z.B. Mikrophthalmus) - Petersche Anomalie o Cornea klebt an Linse o Hemmungsmissbildung - degenerative Veränderungen o Arcus lipoides (Kreiselbogen) o Descemet-Leisten (peripher) o bandförmige kalzifizierende Keratopathie Therapie: Säureabrasio mit verdünnter HCl - Hornhautdystrophie o immer beidseits, immer angeboren! o Klassifikation nach Aussehen nummulär granulär gittrig Dystrophie geht auch in Hornhauttransplantat! • epithelial • stromal • endothelial - Keratokonus o Hornhaut wölbt sich spitzkegelig vor kann Augeninnendruck nicht standhalten o akuter Keratokonus (durch Einreißen der Descemet-Membran mit Quellung des Stromas) Visusverlust starke Schmerzen Epiphora Photophobie o Epidemiologie häufigste Formveränderung familiär gehäuft o Therapie zunächst harte Kontaktlinsen dann Transplantation Entzündungen - über 90% bakteriell verursacht! - virale Keratitiden o Keratitis dendritica (epitheliale Herpes-Keratitis) sehr schmerzhaft Hornhautsensibilität aufgehoben bäumchenartig verzweigte Epithelläsionen (Fluoreszein) Therapie erforderlich • Trifluridin 3-5x /d lokal (Virustatikum) • KI Cortison! o Keratokonjunktivitis epidemica (Adenovirus) kann blenden - mykotische Keratitis o Ätiologie Verletzung mit pilzhaltigem organischem Material endogene Aussaat o Erreger Candida albicans Aspergillus o geringe Symptomatik o Therapie Antimykotika lokal OP bei Befundverschlechterung unter Therapie Keratoplastik à chaud - Ulcus corneae o Verletzung Infektion (meist bakteriell / HSV) o Infiltration durch Immunproteine Hornhauttrübung & weitere Öffnung der Läsion o Hypopyon (Leukozyten am Boden der Vorderkammer) o Einschmelzen des Hornhautstromas bis zur relativ derben Descemet-Membran o Descemetozele (Stroma ist verloren gegangen) o Perforation der Descemet-Membran perforiertes Ulcus (sofort OP!) o Irisprolaps in neu entstandene Öffnung rasch fortschreitende Form: Ulcus serpens (kriechendes Ulcus) o Therapie lokale Antibiose (zunächst Breitspektrum) • Erregernachweis & Resistenztest! OP • großer oberflächlicher Gewebsdefekt o Deckung des Areals mit Bindehaut Narbe • Descemetozele / perforiertes Ulcus o Keratoplastik à chaud Keratopathien - nicht infektiöse Keratitiden o Keratitis punctata superficialis sehr häufig Ätiologie • Hornhautläsionen durch Benetzungsstörung des Auges o Keratitis e lagophthalmo Ursache: mangelnder Lidschluss • Facialisparese • endokrine Orbitopathie o Keratitis neuroparalytica bei Ausfall des 1. Trigeminusastes • sensible Innervation hat auch trophische Funktion! • Patient merkt nicht, dass Auge austrocknet - Einlagerung von z.B. Amiodaron (wirbelförmig) - Vitamin A-Mangel o Austrocknung Cornea Keratinisierung - Verätzung Weißfärbung Operationen - radiale Keratotomie o radiales Einschneiden der Hornhaut bis zu 90% der Tiefe erhöht die Steilheit der Hornhaut in der Peripherie Zentrum flacht ab Reduzierung der Brechkraft o anwendbar bei mittelgradiger Kurzsichtigkeit o heute aber obsolet! (Refraktionsfluktuationen) Iris (Regenbogenhaut) Anatomie - Teil der Uvea (Gefäßhaut) o Iris Blende Abschirmung von Lichteinfall o Corpus ciliare (Ziliarkörper) Akkomodation (M. ciliaris) Produktion des Kammerwassers o Choroidea (Aderhaut) Regulierung der Temperatur Ernährung der äußeren Netzhautschichten Erkrankungen - Iritis (Uveitis anterior) o erhöhte Permeabilität der Irisgefäße (Blut-Kammerwasser-Schranke gestört) o Trübung des Kammerwassers durch Proteine (Spaltlampe) Tyndall-Effekt o Komplikationen sekundäres Offenwinkelglaukom (Verstopfung des Kammerwinkels) - - - - - vordere Synechien Iris & Hornhautrückfläche hintere Synechien Iris & Pupille Verhütung der Synechien: therapeutische Mydriasis Choroiditis (Uveitis posterior) o schmerzfrei o Sehverschlechterung / Schleiersehen o Therapie: Antibiose / Cortison je nach Ätiologie Iriskolobom (Spaltbildung in der Iris) o angeboren fehlender Verschluss der fetalen Augenbecherspalte liegt nach nasal unten o operativ bei grauem / grünem Star Anlage oben keine Blendung, da vom Oberlid bedeckt Farbanomalien o Iris bicolor harmlos o Irisnaevi harmlos o Heterochromia complicata Fuchs rezidivierende Iridozyklitis (Iris & Ziliarkörper) Präzipitate auf der Hornhautrückfläche Auge äußerlich reizfrei Komplikationen • Linsentrübung (Cataracta complicata) • Glaukom bei Komplikationen therapiebedürftig! o okulärer Albinismus deutliche Visusreduktion (Fovea aplastisch) Nystagmus Photophobie Rubeosis iridis o Gefäßneubildung der Iris o Ätiologie ischämische Netzhauterkrankungen O2-Mangel VEGF • diabetische Retinopathie • Zentralvenenverschluss o Komplikationen bei Gefäßneubildung im Kammerwinkel sekundäres Winkelblockglaukom Erblindung Rubeosis iridis ist mit Verlust des Auges gleichzusetzen (führt in der Regel zu irreversibler Erblindung) Prophylaxe mit Laser Melanom o Inzidenz 1/100.000 o Aderhautmelanom häufigster primär intraokulärer Tumor wird symptomatisch durch • Visusverlust bei Maculabeteiligung • Begleitamotio Lage • maculanah wird schnell bemerkt trotzdem Prognose für Visus schlecht peripher spät bemerkt insgesamt schlechtere Prognose, für Visus aber besser Wachstum • zunächst linsenförmig, dann wie Pilzkopf o Elastizität der Basalmembran sinkt Durchbruch subretinal o orangenes Pigment Zeichen für Malignität • verlässt entlang der Emissarien das Auge Metastasierung • hämatogen Leber Therapie • Brachytherapie (radioaktive Isotope) / Bestrahlung, wenn Tumordurchmesser höchstens 7 mm o vorne: Brachytherapie o hinten: Protonenbestrahlung • Enukleation, wenn Tumordurchmesser > 7 mm & Prominenz 5 mm o vorne: evtl. auch Skleraresektion o hinten: evtl. auch Endoresektion • keine Chemotherapie! gleiches Survival bei Bestrahlung / Enukleation! Prognose • 80% 5-JÜR unabhängig von Therapiemethode • > 16 mm 5-JÜR 40-50% (meist schon Metastasen) o Irismelanom (& Ziliarkörpermelanom) wird symptomatisch durch • Verziehung der Linse • Sekundärglaukom durch Aussaat in Kammerwinkel Therapie • Sektoriridektomie • Diabetische Retinopathie Epidemiologie - Haupterblindungsursache o in der zivilisierten Welt o im mittleren Alter (30-60 J.) im hohen Alter: Maculadegeneration - nach 20 Jahren Diabetes haben 90% eine Retinopathie 1x / Jahr Retinakontrolle Klassifikation - nicht proliferativ mild, mäßig, schwer o bei Diabetes II: Maculaödem o bei Diabetes I: eher periphere Proliferationen lange zentral guter Visus - proliferativ mild, mäßig, Hochrisiko o Ischämie (Kapillarverschlüsse) VEGF insuffiziente Gefäßneubildung Pathogenese - Mikroangiopathie o Verdickung der Basalmembran Leukozyten können Kapillaren nicht mehr durchqueren • bilden „unnormale“ Adhäsionsmoleküle Verlust von Perizyten & Gefäßendothel in dieser Phase Hyperglykämie entscheidender Faktor! - Kapillarverschlüsse retinale Ischämie - Bildung von VEGF & IGF-1 o Neovaskularisation überall Glaskörper (Leitstruktur) Iris (Rubeosis iridis) o Kapillaren werden durchlässig Maculaödem o traktive Netzhautablösung Problem • keine sessilen Makrophagen mehr (Pigmentepithel), die das Rhodopsin fressen • keine Versorgung des äußeren Retinaanteils mehr durch die Aderhaut (per diffusionem) Morphologie - intraretinale mikrovaskuläre Anomalien (IRMAs) o nur ortsständige Veränderungen von Gefäßen o keine Neovaskularisation Abklärung durch Angiographie - nicht proliferative diabetische Retinopathie o Mikroaneurysmata o intraretinale Blutungen o harte Exsudate Lipidablagerungen in der Retina o weiche Exsudate (Cotton-Wool-Herde) Nervenfaserninfarkte - proliferative diabetische Retinopathie o präretinale Neovaskularisation Angiographie Klinik - lange symptomlos - plötzliche Sehverschlechterung oder Erblindung o Beteiligung der Macula o Glaskörperblutung - Ursachen der Erblindung (gesetzlich: 1/50 der Sehkraft erhalten) o Rubeosis iridis Winkelblockglaukom o Traktionsamotio (Glaskörperblutung Zugkräfte) o diabetisches Maculaödem Diagnostik - Ophthalmoskopie bei weiter Pupille Augenhintergrund - stereoskopische Fundusphotographie - Rubeosis iridis o Spaltlampenuntersuchung bei spielender (nicht weit gemachter) Pupille o Gonioskopie des Kammerwinkels - optische Kohärenztomographie (OCT) o Maculaödem o harte Exsudate o zystoide Maculopathie Therapie - prophylaktisch o optimale BZ-Einstellung HbA1c < 7% o Blutdruckeinstellung < 140/85 mmHg - panretinale Laserkoagulation bei proliferativer diabetischer Retinopathie o Lasern der ischämischen Netzhaut o Reduktion des O2-Bedarfs senkt Risiko der Erblindung um 50% - zentrale Laserbehandlung bei Maculaödem, das die Sehschärfe bedroht - Vitrektomie bei Glaskörperblutung / Traktionsamotio - VEGF-Antagonisten (z.B. Ranibizumab) o verhindern Gefäßneubildung o aber nicht Ischämie! Retinopathia praematurorum (ROP) - bei Frühgeborenen unter 2500g (vor allem unter 1000g) - Ätiologie o vaskuläre Unreife hypoxieinduzierte Neovaskularisation durch O2 der Außenwelt - Klinik o Glaskörperblutung Amotio sekundärer Strabismus - Therapie o ab Stadium III Laserkoagulation peripher (nicht perfundierte Bereiche) o ab Stadium IV / V (Amotio) Chirurgie nur selten erfolgreich - Prophylaxe o O2-Partialdruck möglichst niedrig halten o ophthalmologische Vorsorge Früherkennung! erste Untersuchung nach 6 Wochen, dann alle 2 Wochen Glaukom (Grüner Star) Definition - ätiologisch unterschiedlich - Optikoneuropathie o häufig, aber nicht ausschließlich durch erhöhten Augeninnendruck - charakteristischer Papillenbefund - besonderes Muster von Gesichtsfelddefekten Klassifikation - Primärglaukom Augeninnendruck primäre Ursache, nicht andere Augenerkrankung o Abflusserschwernis des Kammerwassers (vor allem im Alter) o Abflüsse nicht gut ausgebildet (angeboren) o Winkelblockglaukom (Auge zu klein, Kammerwinkel zu eng) - Sekundärglaukom o Tumor des Auges o Einblutung o chronische Entzündung Physiologie - Kammerwasserbildung in Pars plicata des Corpus ciliare (hintere Augenkammer) - umspült Linse durch Pupille in vordere Augenkammer - Wärmekonvektion - durch Trabekelmaschenwerk in Schlemm-Kanal - Drainage nach außen ins episklerale Venensystem Zirkulation: Versorgung von Linse und Cornea - Druck o Augeninnendruck normal 10-20 mmHg verdächtig ab 22 mmHg! o 2-4 mmHg im Venengeflecht Druckkaskade vom hohen zum niedrigen Druck o Druck nötig gegenüber Gewebedruck der Orbita zur Erhaltung der Architektur des Auges Trabekelmaschenwerk ist so aufgebaut, dass der Druck erhalten bleibt - zwei physiologische Widerstände o 1. Pupillarwiderstand Iris liegt Linse auf Druck muss groß genug sein, um Iris von Linse abzuheben o 2. Trabekelwiderstand Diagnostik - Messung des Augeninnendrucks (IOD: intraokularer Druck) o Palpation grobe Orientierung o Applanationstonometrie nach Goldmann Referenzmethode Oberflächenanästhesie + Fluoreszein Druck, um Hornhaut-Durchmesser von 3,06 mm (7,35 mm2) zu applanieren (abzuflachen) Sklerarigidität spielt keine Rolle! - Gonioskopie o Gonioskop wird direkt auf Cornea aufgesetzt o Spiegel Blick in Kammerwinkel o entscheidend zur Klassifizierung der Glaukomform - Ophthalmoskopie o Papille in 3D Exkavation sichtbar (hellere Farbe) physiologische Exkavation • erhebliche Variationsbreite • aber: immer rund Glaukom: vertikale Elongation glaukomatös veränderter Sehnerv • Zunahme der Exkavation • Abblassung der Papille Gewebsatrophie • bajonettartig in die Tiefe abknickende Gefäße - Gesichtsfeldausfälle o Aufbau N. opticus oberflächliche Nerven gehen nach zentral tiefe Nerven gehen nach peripher o zuerst auftretende Gesichtsfeldausfälle parazentral nasal oben (seltener unten) relativ, dann absolut primäre Glaukome - primär chronisches Offenwinkelglaukom o > 90% aller Glaukome! o Ursache unbekannt Abflusshindernis im Trabekelwerk - Winkelblockglaukom o 5% aller Glaukome o RF kurz gebautes, hyperopes Auge Alter Linse wächst lebenslang flache Vorderkammer Mydriatika! Vorderkammer überprüfen o Klinik einseitige schmerzhafte Erblindung Schmerzen strahlen aus in • Oberarm • Epigastrium Übelkeit, Erbrechen Farbringe um Lichtquellen, verschwommenes Sehen o Befund hochrotes Auge (gemischte Injektion) Epithelödem der Cornea, Trübung Pupille entrundet, mittelweit Pupillenlähmung palpatorisch hartes Auge o Therapie Notfall! medikamentös • Druck senken o Acetazolamid (hemmt die Carboanhydrase) o hyperosmolare Lösung (Mannit i.v.) • Sekretionshemmer o ß-Blocker, Clonidin • lokale Miotika (Pilocarpin) o nicht wirksam bei > 40-50 mmHg IOD Ischämie & dadurch Lähmung des M. ciliaris • Analgesie OP wenn Druck gesenkt • basale Iridektomie o Laser unter lokaler Tropfanästhesie o peripher bulbuseröffnend - angeborenes Glaukom o 1% aller Glaukome o Ätiologie Buphthalmus (großes Auge) Ausweitung der Bulbushöhle Megalocornea Risse in der Descemetmembran Irisdysgenesie • Pupillensphinkter sichtbar durch Irisfehldifferenzierung • Iris ist im Kammerwinkel liegen geblieben Fehlbildung der Abflusswege • meist zusätzlich Zahnfehlbildungen o Therapie OP: Trabekulotomie sekundäre Glaukome - sekundäre Offenwinkelglaukome: Trabekelwerk verstopft Abfluss behindert o Pigmentdispersionsglaukom junge myope Männer Abrieb der Irisrückfläche an den Zonulafasern Pigmentfreisetzung Trabekelmaschenwerk erscheint wie schwarzes Band o Pseudoexfoliationsglaukom amyloidähnliches Material blockiert Abflusswege o Glaukom bei chronischer Entzündung Kammerwasserviskosität erhöht (Störung der Blut-KammerwasserSchranke) Verklebung Iris – Cornea (Fibrin) Verstopfung des Trabekelwerkes durch Entzündungszellen & Debris - sekundäre Winkelblockglaukome Verlegung des Trabekelwerkes o traumatisches Sekundärglaukom Bulbuskontusion (Tennisball o.ä.) Einriss in Kammerwinkel Blockade o Rubeosis iridis bei diabetischer Retinopathie & Zentralvenenverschluss - Verbrennungen / Verätzungen o episklerale Venen verschlossen - arteriovenöse Fistel in der Orbita o hoher episkleraler Venendruck - Therapiemöglichkeiten o Medikamente Acetazolamid Pilocarpin o OP Laser Kammerwinkel Abfluss unter Konjunktiva legen Goniotomie Trabekulotomie Laserverödung des Ziliarkörpers Kammerwasserproduktion ↓ Lider, Tränenwege Augenlider - Lidschlag o Steuerung durch internen Taktgeber 15/min (~ Atemfrequenz) o Reize für Lidschlag Schmerz Absinken der Sehschärfe - M. orbicularis oculi Lidschluss o Innervation durch N. facialis - Lidheber: M. levator palpebrae (superioris) o Innervation durch N. oculomotorius o befestigt an Suspensoriumsband Ansatz von oben - - - o inseriert im Augenlid Lidfalte bei Asiaten Lidfalte unmittelbar an der Lidkante M. tarsalis Müller o Ansatz am Lidknorpel (Lidtarsus) Lidtarsus nötig, damit Lid als ganzes bewegt wird o adrenerge Innervation (glatter Muskel) hoher Sympathotonus Anspannung Lidspalte weitet sich niedriger Sympathotonus Entspannung Lidspalte verengt o Retraktor am Unterlid Sehne, die aus M. tarsalis inferior (Müllerscher Muskel) entstanden ist Bewegung des Unterlides o vermehrte Innervation des M. levator palpebrae / des Müllerschen Muskels abklären! • Orbitatumor • Meningeom • endokrine Orbitopathie Septum orbitale o zwischen Orbitarand und Lidplatte o trennt Orbitafett vom Lid (oben und unten) o wird im Alter dünner Tränensäcke M. obliquus superior liegt direkt auf Bulbus o M. obliquus inferior nicht M. rectus inferior dazwischen Tränendrüsen - Glandula lacrimalis o haselnussgroß o Lage unter dem temporalen oberen Rand der Orbita nicht tastbar, nicht sichtbar o Teilung durch die Sehne des M. levator palpebrae orbitaler Lappen 2/3 palpebraler Lappen 1/3 o seröse Tränenflüssigkeit massiver Betrieb (Weinen) Rötung durch Überwiegen der wässrigen Phase o Innervation sensibel N. lacrimalis (N. trigeminus V1) parasympathisch (Sekretion) N. intermedius (N. facialis), Verlauf in N. lacrimalis sympathisch Ganglion cervicale superius - akzessorische Tränendrüsen (Krause- & Wolfring-Drüsen) o im Fornix superior der Bindehaut o seröse Tränenflüssigkeit Tränenfilm - 3 Schichten o äußere Lipidschicht 0,1 µm Meibom-Drüsen • Tumoren der Meibom-Drüsen sind extrem bösartig! o Therapie: ganzen Lidknorpel ausbauen; Ersatz durch Ohrknorpel Talg- & Schweißdrüsen des Lidrandes - Aufgabe • Stabilisierung des Tränenfilmes durch Verdunstung ↓ (hydrophob) verhindert Austrocknung o mittlere wässrige Schicht 8 µm Glandula lacrimalis akzessorische Tränendrüsen (Krause- & Wolfring-Drüsen) Aufgabe • Hornhautoberfläche reinigen & schützen • Gleitfähigkeit Conjunctiva tarsi – Hornhaut • glatte Hornhautoberfläche hochwertige optische Abbildung o innere Muzinschicht 0,8 µm Becherzellen der Bindehaut Glandula lacrimalis Aufgabe • Tränenfilmstabilisierung • flächige Benetzung der Horn- & Bindehaut durch den Wasseranteil tränenspezifische Proteine o Lysozym o ß-Lysin o Lactoferrin o IgA antimikrobiell Entropium - Definition o Einwärtsdrehung des Lidrandes Kontakt von Lidkante & Wimpern oder sogar äußerer Lidhaut mit dem Augapfel - Entropium congenitum o Orbicularisfasern rutschen vom Tarsus unter die Haut & drücken Wimpern gegen die Konjunktiva o meist am Unterlid o Kindesalter: Haare weich keine Probleme, keine Therapie o später: Haare borstig OP (sonst Ulcus corneae) oft zieht sich M. orbicularis oculi wieder zurück keine Therapie nötig - Entropium senile o inneres & äußeres Lidband ausgeleiert o Orbicularisfasern rutschen vom Tarsus unter die Haut zusätzliche Kräftigung durch Lidkrampf (Wimpern scheuern!) o OP horizontale Verkürzung des Lides Abschwächung / Aktionsverlagerung der prätarsalen Orbicularisfasern vertikale Hautverkürzung - Entropium cicatriceum (Narbenentropium) o Ursachen postinfektiös (Trachom) • Narben auf Innenseite des Lides (Konjunktiva) stülpen Oberlid nach innen Entropium posttraumatisch - - o OP wie oben Klinik o Wimpern scheuern auf Augapfel Fremdkörperreiz • Blepharospasmus Verstärkung des Entropiums • gerötete Bindehaut • Epiphora Komplikationen o Ulcus corneae Ectropium - Definition o Auswärtsdrehung des Lidrandes Abstehen der Lidkante vom Augapfel o betrifft fast immer das Unterlid - Klassifikation o Ectropium congenitum sehr selten o Ectropium senile am häufigsten altersbedingte Erschlaffung des Tarsus & der Ligg. canthi OP • Straffung des Unterlides durch o Keilexzision des Tarsus & o horizontale Hautstraffung o Ectropium cicatriceum auch durch Narbe bei chirurgischer Versorgung einer Wunde in der Nähe des Auges nicht Lid anfrischen! o Ectropium paralyticum Facialisparese Ausfall des M. orbicularis oculi fehlender Lidschluss (Lagophthalmus) - Klinik o Austrocknung Metaplasie der Schleimhaut verhornte Haut o Tränenabflussstörung Tränen laufen über die Wange Wischektropium o chronische Konjunktivitis & Blepharitis Ptosis - Definition o Lähmung des M. levator palpebrae Herabhängen des Oberlides - Klassifikation o angeboren (Ptosis congenita) nichts machen, aber: Auge darf nicht ganz zu sein, sonst Amblyopie Ursachen • oft autosomal-dominant vererbt • neurogen (Aplasie im Kerngebiet des N. III) meist einseitig • myogen meist beidseitig o Orbicularisfasern nach hinten gerutscht Deckfalte zu weit oben kann operiert werden o erworben Ptosis paralytica Lähmung des N. oculomotorius • abklären: Hirntumor? Ptosis sympathica Horner-Syndrom: abklären! (Pancoast-Tumor); Läsion im sympathischen Grenzstrang • Miosis • Ptosis • Enophthalmus myogene Ptosis Myasthenia gravis, myotone Dystrophie • im Alter nicht schlimm • in jungem Alter: o Fundus Pseudoretinitis pigmentosa Ptosis traumatica nach Verletzungen Hordeolum (Gerstenkorn) - Hordeolum externum o Moll- / Zeisdrüsen - Hordeolum internum o Meibom-Drüsen - Erreger meist S. aureus - schmerzhaftes Knötchen mit zentralem Eiterpunkt - gute Prognose Tumoren alle Tumoren am Lid histologisch untersuchen! - gutartig o Xanthelasma lokale Fettstoffwechselstörung mit Lipoproteinablagerungen Assoziation mit Fettstoffwechselstörung möglich Arteriosklerose! Therapie • bis auf die Faszie entfernen • rezidiviert oft! o Hämangiom kann in Orbita reingehen & heftig bluten Säuglinge • Ptosis, aber Pupille frei warten (oft spontane Rückbildung) • Ptosis, Pupille verlegt Deprivationsamblyopie! OP - bösartig o Basaliom am (meist unteren) Lidrand (semimaligne) häufigster Lidtumor Therapie: OP • problematisch, wenn am inneren Lidwinkel Tränengänge werden evtl. mitentfernt • Schnellschnitt, Nachresektion, bis alles weg ist • erfrieren & bestrahlen schlecht cave sklerodermiformes Basaliom! • weitere Ausdehnung als sichtbar o Melanom nicht so bösartig wie sonst am Körper meist keine Metastasen • Hirnmilieu Blut-Hirnschranke Therapie • Exenteratio gesamte Orbita ausräumen intraokulär häufigster Tumor o Meibom-Drüsen-CA extrem bösartig Klinik einseitige Konjunktivitis, nach 4 Wochen nicht weg (therapierefraktär) zum Spezialisten schicken • kaum etwas zu sehen, kaum Beschwerden Therapie • ganzes Oberlid entfernen (mit Knorpel) • - Lidkolobom o gut operierbar Orbita Anatomie - Strecke von Orbitakante bis Orbitaspitze: ca. 4 cm - Fissura orbitalis superior o N. oculomotorius o N. trochlearis o N. abducens o N. ophthalmicus (V1) N. lacrimalis N. frontalis N. nasociliaris o V. ophthalmica superior - Fissura orbitalis inferior o N. infraorbitalis (V2) o N. zygomaticus (V2) o V. ophthalmica inferior o A. & V. infraorbitalis - Canalis opticus o N. opticus o A. ophthalmica Blutung Kompression des N. opticus möglich OP - dünne Knochen Prädilektionsstellen für Fraktur o unterer Orbitaboden o Sinus ethmoidalis (Siebbeinzellen) Blow-out-Fraktur Bulbus ist stabil Druck steigt vor allem in der Orbita an Durchbruch - Saccus lacrimalis Ductus nasolacrimalis o Mündung in Fossa nasolacrimalis (Concha nasalis inferior) o Verschluss der Hassnerschen Klappe Tränenstau Entzündung Gefahr der Meningitis! Therapie: sondieren und öffnen (ohne Narkose) - Steine im Tränengang o Antibiose hilft nicht: Pilzinfektion?! - Augenmuskeln o setzen alle am Anulus tendineus communis an (Orbitaspitze) o Ausnahme: M. obliquus inferior (medialer Orbitarand) - venöser Abstrom o V. ophthalmica superior Sinus cavernosus o V. ophthalmica inferior Plexus pterygoideus o V. angularis Gesichtsvenen - Verstopfung der Venen (Hämangiom, Varikosis) Rückstau Glaukom Chiasma opticum o Hypophysentumor bitemporale Hemianopsie o Aneurysma der A. carotis Druck von außen auf das Chiasma Diagnostik - Spiegelexophthalmometer nach Hertel Exophthalmus? o nur Seitendifferenz aussagekräftig (> 4 mm verdächtig) - MRT o Dünnschnitt + Überlappung genaue Darstellung der orbitalen Strukturen - Lineal o Beweglichkeit Auge Oberlid (M. levator palpebrae) Erkrankungen - Orbitaphlegmone o Leitsymptome Motilitätsstörung Schmerz allgemeines Krankheitsgefühl weitere Symptome • Chemosis (Bindhaut & Lid) • Exophthalmus o Ätiologie meist aus der Umgebung fortgeleitet • sinugen 60% o Komplikationen Sinus cavernosus-Thrombose Destruktion des N. opticus o Therapie Antibiose i.v. • Oxacillin + Penicillin G - Fremdkörper im Auge o Eisen kein Magnet, kein MRT (Magnet nur, wenn nicht IM Auge) o Blei Fremdkörper nicht im Auge: belassen, außer bei Abszessbildung - Exophthalmus o vor allem Frauen betroffen o Raucher 10mal schlimmerer Verlauf! o meist beidseitig (DD!) o oft Assoziation mit Hyperthyreose (aber nicht immer!) o Komorbidität mit Myxödem o Ätiologie häufigste Ursache endokrine Orbitopathie (M. Basedow) • autoimmun (Reaktion gegen Orbitafett & Augenmuskeln) o Befunde Augenmuskelverdickung Fibrose • vor allem M. rectus inferior & medialis • M. levator palpebrae - Motilitätsstörungen Doppelbilder maligner Exophthalmus Augen fallen raus (vermeidbar durch Schilddrüsen-Einstellung) o Therapie akut • Euthyreose herstellen o Cortisongabe o Bestrahlung der Orbitaspitze bei Fibrose kein Erfolg mehr! dann • chirurgische Orbitadekompression o Ausbau in Stirnhöhle • Orbitafettresektion Orbitaspitzensyndrom o bei Tumor in der Orbitaspitze o alle „Kabel“ befallen Strabismus (Schielen) Definitionen - Abweichen der Sehachse eines Auges von der Normalstellung - Gesichtslinien (Gerade zwischen Fovea centralis & Fixierobjekt) der beiden Augen kreuzen sich nicht im Fixierobjekt Klassifikation - 2 Hauptformen des manifesten Schielens (Heterotropie) o Strabismus concomitans Begleitschielen • meist Kinder (angeboren) schielendes Auge begleitet führendes Auge (Schielwinkel bleibt gleich) Strabismus monolateralis Strabismus alternans (Augen schielen abwechselnd) o Strabismus paralyticus Lähmungsschielen • meist Erwachsene (erworben) Lähmung von Augenmuskeln Schielwinkel ändert sich bei Augenbewegungen Strabismus incomitans Augenmotilität prinzipiell kann jeder Augenmuskel alles! (je nach Stand des Auges) - jeweils schnelle & Haltefasern - Verhältnis Nerv – Muskelfaser annähernd 1:1 - N. oculomotorius beidseitige Lähmung: Schädigung des Kerngebietes (Kerne liegen dicht beieinander); einseitige Lähmung: Schädigung im Verlauf o M. rectus superior Heber (Einwärtsrollen, Adduktion) o M. rectus inferior Senker (Auswärtsrollen, Adduktion) o M. rectus medialis Adduktion o M. obliquus inferior Auswärtsrollen (Heber, Adduktion) - N. trochlearis o M. obliquus superior Einwärtsrollen (Senker, Abduktion) - N. abducens lange Strecke durchs Hirn & sehr druckempfindlich: frühzeitiger Ausfall bei Schädigung o M. rectus lateralis Abduktion 9 diagnostische Blickrichtungen Selektion der einzelnen Augenmuskeln möglich Augenmuskelkerne - liegen am Boden des IV. Ventrikels (Hirnstamm) - verbunden durch Fasciculus longitudinalis medialis (mediales Längsbündel) o Koordination der Augapfel- & Kopfbewegungen o Anschluss an Augenmuskelkerne Halsmuskelkerne Vestibulariskerne - Blickzentren o horizontales: um Abduzenskern o vertikales: oberhalb Oculomotoriuskern Sehrinde - Area 17 - drumherum sekundäre & tertiäre Blickzentren (Area 18 & 19) - ein frontales Blickzentrum (Area 8) - Verschaltung o Macula: 1 zu 1 o Peripherie: 100 zu 1 - Empfindlichkeit o 1: 1.000.000 von hell nach dunkel (logarhitmisch) Binokularsehen - 3 Stufen o Simultansehen Abbildung auf korrespondierenden Netzhautstellen (Horopterkreis) o Fusion Verschmelzung zweier Bilder im Hirn o stereoskopisches Sehen Abbildung auf nicht korrespondierende Netzhautstellen: • im Panumareal rund um den Horopterkreis kein Doppelbild, sondern dreidimensionaler Seheindruck • räumliches Sehen nur horizontal! (Querdisparation) - es gibt ein bevorzugtes (führendes) Auge! - akute Motilitätsstörung bei grundsätzlich intaktem Binokularsehen (erworbenes Schielen): o Diplopie (Doppelbilder) - o Kopfzwangshaltung Nase in Zugrichtung des gelähmten Muskels alternativ: Suppression eines Auges Diagnostik o Lichtstreifen-Test nach Bagolini Brille mit feinen Rillen, Blick auf Lichtquelle Lichtstreifen normal: zwei Lichtstreifen, die sich in Lichtquelle kreuzen Schielen: nur ein Lichtstreifen wird gesehen • Suppression des schielenden Auges Amblyopie! o Titmus-Fliege Brille Fliege erscheint in 3D, wenn räumliches Sehen vorhanden o Lang-Stereotest (Random Dot-Test) auf einer Tafel werden Objekte nur gesehen, wenn räumliches Sehen vorhanden ist! am anspruchsvollsten Begleitschielen (Strabismus concomitans) - Befund o in alle Richtungen gleicher Schielwinkel o ein Auge wird abgeschaltet (Suppression) o angeboren - Ätiologie o genetisch (60% der Kinder) o unkorrigierte Refraktionsfehler Hyperopie Esotropie • Akkomodation schon bei Blick in die Ferne nötig • Akkomodation gekoppelt mit Konvergenz Konvergenzimpuls o Fusionsschwäche Anisometropie ungleiche Brechkraft der Augen Aniseikonie ungleiche Bilder der Augen o einseitige Sehschwäche (organisch bedingt) sekundärer Strabismus! - Formen o Außenschielen (Strabismus divergens) mindestens -15° (negativ) manifest Exotropie latent (bei Müdigkeit), „Strabismus divergens intermittens“ Exophorie o Innenschielen (Strabismus convergens) mindestens 15° (positiv) manifest Esotropie latent (bei Müdigkeit) Esophorie o Höhenschielen (Strabismus verticalis) mindestens 15° Hypertropie Hypotropie Orientierung am rechten Auge • rechtes Auge steht höher positive Gradzahl • rechtes Auge steht tiefer negative Gradzahl - Esotropie o in Europa am häufigsten o Klassifikation kongenital (frühkindliches Schielsyndrom) erworben Beginn im Alter sensorischer Formbarkeit (1-3 J.) Amblyopie • Beginn danach (3-7 J.) Ausgleich Refraktionsfehler, OP Mikrostrabismus Schielwinkel bis 5° • meist erst spät erkannt fast immer Amblyopie Okklusion • - Diagnostik o Messung des Schielwinkels Hirschbergtest • bei Fixation (30 cm) von unten in Augen leuchten Lichtreflex Lichtreflexe asymmetrisch (Reflexdezentrierung) Schielen • Ausnahme Frühgeborene: Macula verschoben kein Schielen! Schielwinkel (°) • Reflexdezentrierung (mm) x 7 (° / mm) o Cover-Test (Abdecktest) auf Licht gucken lassen (in Ferne & Nähe) ein Auge abdecken Korrekturbewegung: • schnell Beweis für Schielen (Fixationssystem) • langsam Phorie (Fusionsbewegung) o alternierender Prismen-Cover-Test auf Licht gucken lassen (in Ferne & Nähe) verschiedene Prismata vors schielende Auge keine Fixationsbewegung mehr: Schielwinkel ablesen Amblyopie (Schwachsichtigkeit) - Ätiologie o einseitiges Schielen ab frühem Alter (nicht bei Strabismus alternans) Schielamblyopie o organisch (z.B. angeborene einseitige Katarakt bei Rötelnembryopathie) Deprivationsamblyopie o Refraktionsamblyopie ab 6. – 8. LJ. irreversibel! - Pathophysiologie o Sehen muss erlernt werden! sensible Phase in ersten 3 Lebensmonaten o depriviertes Auge Neurone im Corpus geniculatum laterale gehen in Apoptose bei Schielen werden nur die Zellen der Macula abgeschaltet (da stören die Doppelbilder am meisten) • Auge kann wieder „geweckt“ werden gesundes Auge zukleben (Okklusion); cave: nicht non-stop (sonst wird das gesunde Auge auch noch schlecht!) - Diagnostik o Visusprüfung mono- & binokular Einzel- & Reihenoptotypen o Refraktionsbestimmung (für Brille) objektiv subjektiver Abgleich o Organbefund als Ursache für die Amblyopie ausschließen Vorderabschnitt speziell brechende Medien - Fundus speziell Macula & Papille Therapie der Schielamblyopie o erkennen! o richtige Brille o Okklusionsbehandlung: Amblyopie verhindern durch Pflaster Pflaster ändert nichts am Schielen! Pupille Innervation - afferenter Schenkel o Retina o N. opticus o Chiasma opticum o Tractus opticus o Abbiegen kurz vor Corpus geniculatum laterale o Area pretectalis von beiden pretektalen Kernen Weiterleitung zu beiden EdingerWestphal-Kernen • Pupillen isokor (auch wenn ein Auge blind = afferent gestört) o Abweichungen bis 1 mm physiologisch • konsensuelle Lichtreaktion - efferenter Schenkel o parasympathisch Edinger-Westphal-Kern N. oculomotorius Ganglion ciliare Innervation von • M. sphincter pupillae (Miosis) • M. ciliaris (Akkomodation) o sympathisch Hypothalamus Centrum ciliospinale (C8-Th2) Ganglion cervicale superius Nervengeflecht entlang A. carotis & A. ophthalmica Innervation von • M. dilatator pupillae (Mydriasis) - physiologische Pupillenweite o 1 – 8 mm - afferente Störung NIEMALS Anisokorie! - efferente Störung einseitig Anisokorie Diagnostik - direkte Lichtreaktion Miosis nach Aufdecken des abgedeckten Auges - konsensuelle Lichtreaktion Miosis des nicht beleuchteten Auges - Swinging Flashlight-Test o Licht von Auge zu Auge o Vergleich der Reaktion der beiden Augen o Voraussetzungen Pupille (Iris) beweglich Blick in die Ferne Akkomodation (& Miosis) verhindern gleiche Helligkeit (Abstand der Taschenlampe!) o einseitige Durchtrennung des N. opticus geschädigtes Auge meldet: kein Licht Lichtmenge erscheint Edinger-Westphal-Kern halbiert (Belichtungsmesser, der Belichtung beider Augen integriert) beide Augen leichte Mydriasis! Horner-Syndrom - Ursache: adrenerge Bahn unterbrochen o Pancoast-Tumor (Lungenspitze) o Dissektion der A. carotis interna o Bedrängung der ventralen Wurzeln von C8 – Th2 - Trias o Miosis M. dilatator pupillae ausgefallen Übergewicht M. sphincter pupillae o Ptosis M. levator palpebrae ausgefallen (& M. tarsalis Müller) o Enophthalmus Orbitafett bildet sich zurück Virusinfekt des Ganglion ciliare - Klinik o zunächst Fasern wie durchtrennt Mydriasis keine Akkomodation o Erholung starke Miosis bei Akkomodation • normal: mehr Fasern für Akkomodation als für M. sphincter pupillae • bei Erholung: Anschluss akkomodativer Fasern an M. sphincter pupillae stärkere Innervation! Sehbahn Verlauf - Stäbchen & Zapfen 1. Neuron o 6 Mio. Zapfen Farbensehen o 120 Mio. Stäbchen Hell- / Dunkelsehen - bipolare Zellen 2. Neuron - Ganglienzellen 3. Neuron - N. opticus - Chiasma opticum o Kreuzung der nasalen Netzhauthälften temporales Gesichtsfeld - Tractus opticus - Corpus geniculatum laterale 4. Neuron - Radiatio optica - Area striata (Area 17) 5. Neuron Gesichtsfeld - Diagnostik o Perimetrie monokular Patient fixiert einen Punkt physiologische Einschränkung des Gesichtsfeldes nach oben & nasal blinder Fleck (Papille) 10 – 20° nasal der Macula • Skotom also 10 – 20° temporal der Macula Läsionen der Sehbahn - prächiasmal (N. opticus) o Skotom gleichseitig - chiasmal o bitemporale Hemianopsie typisch immer Chiasma! o aber auch: ein- / beidseitige Skotome o Chiasma-Syndrom heteronyme bitemporale Hemianopsie • Visusreduktion • ein- / beidseitige Optikusatrophie o Ätiologie Hypophysenadenom • drückt von unten aufs Chiasma o zunächst inferionasale Fasern bitemporal oben o dann auch die anderen bitemporale Hemianopsie Kraniopharyngeom • drückt von oben hinten aufs Chiasma o von bitemporal unten nach bitemporal oben fortschreitender Gesichtsfeldausfall Meningeom Aneurysma der A. carotis interna • drückt von lateral aufs Chiasma o ipsilateral nasale Hemianopsie, bei Fortschreiten (Chiasma wird gegen andere A. carotis interna gedrückt) auch andere Seite nasal binasale Hemianopsie - retrochiasmal o Skotome beidseitig gleichseitig (homonym) o Läsionsort Tractus opticus kontralaterale homonyme Hemianopsie Radiatio optica vielgestaltig, kontralaterale homonyme Hemianopsie • Temporallappen homonyme obere Quadrantenanopsie • Parietallappen homonyme untere Quadrantenanopsie Papillenbefund normal (keine Optikusatrophie) Neuritis n. optici - Papillitis (im Auge) - Retrobulbärneuritis o Arzt sieht nichts (Befund), Patient auch nichts (Zentralskotom) 20 – 40% bekommen Encephalitis disseminata (MS) Linse Entwicklung - Aufbau von innen nach außen: o Kern o Linsenepithel o Kapsel - Linsenrinde wird mit Alter immer größer & dicker o Kammerwinkel wird enger Glaukomgefahr - Kernvolumen nimmt ab (Wasserverlust) - Presbyopie o Elastizität nimmt ab o Ziliarmuskel wird schwächer Akkomodationsbreite sinkt Lageveränderungen - Linsensubluxation o Linsenaufhängung gelockert, Linse liegt aber noch teilweise in der Fossa hyaloidea - Linsenluxation o Linse ist vollständig abgerissen - Ursachen o Marfan-Syndrom o Homocystinurie - Klinik o Zitterbewegungen der Iris (Irisschlottern) & der Linse bei Augenbewegungen (Irido- & Lentodonesis) Spaltlampenuntersuchung - Therapie o Linse entfernen (Aphakisierung) Katarakt (grauer Star) - Definition o Linsentrübung, die die Sicht beeinträchtigt - Klassifikation o kongenital 1% o erworben 99% - kongenitale Katarakt o Fasern falsch angeordnet o Cataracta zonularis „Reiterchen“ äquatorial o Cataracta nuclearis o frühembryonale Schädigung (Röteln, Mumps, Hepatitis, Toxoplasmose) totale Katarakt Leukokorie (weiße Pupille) - erworbene Katarakt o Cataracta senilis 90% aller Katarakte! Reifestadien • Cataracta incipiens (Visus 0,8 – 1) • Cataracta immatura (Visus 0,4 – 0,5) • Cataracta provecta (Visus 1/50 – 0,1) • Cataracta matura & hypermatura nur noch Hell-DunkelWahrnehmung & Handbewegungen vor dem Auge morphologische Einteilung Cataracta nuclearis (Kernkatarakt) o Verhärtung der Linse durch Druck der peripheren Linsenfaserproduktion o Brechkraftzunahme Linsenmyopie o nur langsame Progredienz • Cataracta corticalis o erhöhter Wassergehalt in der Rinde o schreitet schneller fort als Kernkatarakt! • Cataracta matura o diffus weiße Linse durch vollständige Eintrübung der Rinde • Cataracta hypermatura o vollständige Verflüssigung der Rinde o brauner Linsenkern sinkt zu Boden cave: phakolytisches Glaukom austretende Linsenproteine locken Makrophagen an Verstopfung des Trabekelwerkes o Katarakte bei Allgemeinerkrankungen (Beispiele) Diabetes Galaktosämie Dialyse Myasthenie Neurodermitis o Cataracta complicata bei Entzündungen des Augeninneren o Cataracta traumatica nach Verletzungen o Nachstar nach Augen-OPs auch nach Einsatz einer Kunstlinse kann die Linsenkapsel nachtrüben o medikamentös bedingt Cortisonkatarakt Therapie o Kunstlinse Linse mit Ultraschall zertrümmern und absaugen Phakoemulsifikation Kunstlinse gefaltet ins Auge entfaltet sich • auch multifokale Linsen möglich (Fern- & Nahsehen) immer operieren: angeborene Katarakt (sonst Amblyopie!) • - Leitsymptome Chemosis (Lidschwellung) - leicht möglich (Bindegewebe sehr locker) - Ätiologie o entzündlich Hordeolum (Gerstenkorn) Streptokokkeninfekt der Meibom-Drüsen Chalazion sterile Entzündung, nur kosmetisch störend Konjunktivitis Phlegmone Erysipel o nicht entzündlich endokrine Orbitopathie Tumoren Orbitafraktur (Blow out) Herz- / Niereninsuffizienz Myxödem Exophthalmus - Ätiologie o endokrine Orbitopathie (M. Basedow) o Gefäßanomalien o Tumoren o Traumen o Blutungen o Carotis-Sinus cavernosus-Fistel Stethoskop an Schläfe: zisch – zisch –zisch Auge tritt hervor bei venöser Füllung Augenschmerzen bei visueller Belastung - Ätiologie o Hyperopie o akkomodative Asthenopie o Anisometropie o Heterophorien o Myopie o Astigmatismus o Presbyopie o Akkomodationsparese o Konvergenzdefizit durch Lesen ohne Brille bei leichter Myopie: keine Akkomodation nötig keine Konvergenz (gekoppelt!) o Pupillenstörungen o Nystagmus o Augenmuskelparesen Kopfschmerzen durch Augenerkrankungen - Ätiologie o Konjunktivitis o corneale Fremdkörper o Skleritis o Glaukom o Iridozyklitis o Orbitaphlegmone Kopfschmerzen mit Augenbeteiligung - Ätiologie o Arteriitis temporalis o Neuritis / Neuralgien o Migräne o Hypertonie o Hirndruck (Blutungen, Tumoren) o Meningitis / Enzephalitis rotes Auge - akut o Konjunktivitis o Keratitis o Glaukom o Verletzungen, Fremdkörper - chronisch o unkorrigierte Fehlsichtigkeit o chronische unspezifische Konjunktivitis o Lidfehlstellungen (Entropium, Ectropium) o inkompletter Lidschluss (Lagophthalmus) o Sicca-Syndrom trockenes Auge - Ätiologie o Vitamin A-Mangel o okuläres Pemphigoid o Stevens-Johnson-Syndrom o Verbrennungen / Verletzungen o Sjögren-Syndrom o Sicca-Syndrom Epiphora (Tränenträufeln) - Ätiologie o Konjunktivitis, Keratitis o Sicca-Syndrom o Trichiasis (Lidfehlstellungen) o Tränenabflussstörungen o unkorrigierte Fehlsichtigkeit Visusverlust - plötzlich o Gefäßverschluss o Ischämie o akutes Glaukom - langsam o Katarakt o Maculadegeneration o chronisches Glaukom o Chiasmatumoren - passager o Amaurosis fugax o Migräne o subakutes Glaukom Diplopie - binokular vs. monokular - Ätiologie o o o o Strabismus paralyticus (Lähmungsschielen) Myasthenie Blow out-Fraktur internukleäre Ophthalmoplegie Blendung - Ätiologie o Mydriasis o Aniridie o Iriskolobom o grelles Kunstlicht o Entzündungen o Albinismus Amotio (Netzhautablösung) Definition - Abhebung der neurosensorischen Netzhaut vom retinalen Pigmentepithel Klassifikation - rhegmatogen rissbedingt in Folge eines Netzhautlochs o am häufigsten - traktiv Zug durch Glaskörper - exsudativ Pathogenese - Augenbläschen o innerer Teil: Netzhaut o äußerer Teil: Pigmentepithel dazwischen Liquor während Embryonalentwicklung nur lose verzahnt Ablösung leicht möglich - Netzhaut o Ernährung äußerer Anteil durch Aderhaut (Diffusion) innerer Anteil von innen (Gefäße) bei Ablösung irreversibler Schaden • Ernährung unmöglich Pigmentepithel geht zugrunde Erblindung Klinik - Mouches volantes - Blitzen bei Augenbewegungen o unphysiologischer Reiz durch Ablösung der Retina - dann Dunkelwerden (Visusverschlechterung) - kein Schmerz! rhegmatogene Amotio - Pathogenese o Voraussetzung: Netzhautloch Rundlöcher Glaskörper reißt komplettes Stück raus Hufeisenlöcher Netzhaut nur eingerissen o Glaskörperabhebung & -verflüssigung Glaskörperbeweglichkeit erhöht sich im Alter • durch Entmischungsvorgänge (kollagene & wässrige Phase) • Glaskörperbasis hängt an Retina fest dort Einriß o Ora serrata o Macula (schwächer) o Amotio Glaskörperflüssigkeit dringt durch Loch unter die Netzhaut • Kammerwasser hat geringere Osmolarität als Subretinalraum Diffusion von Wasser in Subretinalraum Zugkräfte des Glaskörpers (Glaskörperstränge) - - - - RF o Katarakt Pseudophakie 10% Risiko o Alter o Myopie ab -6 dpt früh NHA möglich o Z. n. Netzhautablösung 5% Risiko für NHA am anderen Auge Diagnostik o Fundusuntersuchung in Mydriasis (cave: Pseudouveitis!) Foramen in der Nähe der oberen Grenze der Ablösung suchen! Foramen vorhanden rhegmatogen (nicht exsudativ, nicht traktiv) hochblasig Loch oben flachblasig Loch unten o Macula liegt noch an Notfall (kann noch gerettet werden!) o Macula liegt nicht mehr an zu spät Notfall o dringend anliegende Macula Amotio von oben großes Loch Ablösung reicht in Gefäßstraße OP am gleichen oder nächsten Tag! o nicht so dringend Macula ab Amotio von unten kleines Loch OP am nächsten Tag Therapie o Netzhautlöcher Laser (verhindert weitere Ablösung) o Standard: Silikonschaumplombe / Polyviolplombe reinnähen (bulbuseindellende OP) Retina wird wieder festgedrückt durch Wasserströmung (dynamischer Retina-Anlage-Faktor) zusätzlich künstliche Narbe erzeugen (Kryosonde) verhindert erneute Netzhautablösung o multiple Löcher / Löcher nicht zu finden Cerclage (Augapfel wird mit Silikonband umschnürt) o komplizierte Netzhautablösung (mit proliferativer Vitreoretinopathie) zunächst Silikonschaumplombe; bei Versagen Vitrektomie • - - Ersatz durch Ringer-Lösung, Gas (pneumatische Retinopexie) oder Silikonöl kombiniert mit Cerclage & Laser um das Loch • Komplikationen o pneumatische Retinopexie neue Löcher reißen Kataraktentstehung (natürlich nicht bei Kunstlinsenträgern) o proliferative Vitreoretinopathie (PVR) Zellen des retinalen Pigmentepithels erhalten Zugang zum Glaskörperraum myofibroblastische Eigenschaften Produktion von sub- & epiretinalen Membranen Kontraktion der Netzhautoberfläche Prognose o gut (schlecht bei den anderen beiden Amotioformen) traktive Amotio - Ätiologie o Diabetes mellitus Membranen auf Retinavorderfläche wegen Gefäßeinsprossung Retina zieht sich zusammen Amotio o Spießung traumatische Membranen exsudative Amotio - Ätiologie o venöser Abfluss behindert uveales Effusionssyndrom pulmonaler Hochdruck Blut-Augen-Schrankenstörung Tumoren Retinoblastom - Epidemiologie o selten o nur bei Kindern < 4 J. dort häufigster Augentumor o 30% beidseitig - Ätiologie o 95% somatische Mutation o 5% autosomal-dominant dann oft an mehreren Stellen / bilateral 13q14 (Tumorsuppressorgen) Angehörige untersuchen! - Einteilung o endophytisch o exophytisch Wachstum entlang N. opticus Letalität erhöht - Klinik oft Zufallsbefund! o Leukokorie (weißlich-gelbe Pupille) o Strabismus immer Funduskontrolle zum Ausschluss eines Retinoblastoms! o rotes Auge - - - Verlauf o unbehandelt Rauswachsen (Auge wird durchbaut) o kann tödlich sein (Hirnmetastasen) o Metastasen in Orbita Diagnostik o Ophthalmoskopie grauweißer, vaskularisierter Netzhauttumor o Ultraschall Verkalkungen mit Schallschatten Tumor wächst zu schnell Nekrose Kalk o Histo keine Flexner-Wintersteiner-Rosetten Prognose schlecht (undifferenzierter Tumor) Therapie o Enukleation einseitig und fortgeschritten o Kryotherapie / Laser kleine Tumoren, zweites Auge befallen o Radiatio & Chemotherapie Sekundärtumor (zur Verkleinerung) Unfallophthalmologie Klassifikation - geschlossen Kontusion - offen o Ruptur Schwachstellen • Lamina cribrosa (Eintritt N. opticus) • Sklera hinter Limbus corneae Klinik • Augendruck erniedrigt • Bindehaut geschwollen Therapie • Rupturstelle suchen und zunähen o Penetration o intraokulärer Fremdkörper o Perforation Fremdkörper rein und wieder raus Anamnese - Hammer- & Meißelarbeiten intraokulärer Fremdkörper - Schleif- & Flexarbeiten Hornhautfremdkörper - Schweißarbeiten Verblitzung Prognose - abhängig von o aktuellem Visus (primäre Verletzung) o Reparaturmechanismen o Größe der Wunde o Art der Verletzung Ruptur: 0 – 21% Visus > 0,025 intraokulärer Fremdkörper: 84% Visus > 0,025 intraokulärer Fremdkörper - Hammer-Meißel-Verletzung Meißelbestandteil ins Auge - Heimwerker mit Augenproblemen, nichts zu sehen Röntgen / CT o kein MRT (Eisen!) Therapie o Vitrektomie o Fremdkörper freilegen mit Endomagnet rausholen wichtig: atraumatische Entfernung! Epidemiologie - immer weniger primäre Enukleationen (sind auch fragwürdig!) o frühere OP - Visusprognose nicht verbessert o primäre Läsion entscheidend o Bulbuserhalt möglich auch bei schlechtem Visus - weniger Industrieverletzungen, mehr Freizeitverletzungen - weniger Frontscheibenverletzungen (Gurt) - seltener sympathische Ophthalmie o nicht verletztes Auge entzündet sich unerklärbar Sozialophthalmologie - Blindheit o Definition im Sinne des Bundessozialhilfegesetzes Sehschärfe (Visus) auf dem besseren Auge </= 1/50 (0,02) bei intaktem Gesichtsfeld ODER konzentrische Einengung des Gesichtsfeldes </= 5 Grad (auch bei normaler Sehschärfe) - Amaurose Fehlen jeglicher Lichtwahrnehmung - hochgradige Sehschwäche o Sehschärfe (Visus) < 1/20 (0,05) - 25%ige Erwerbsfähigkeitsminderung bei Einäugigkeit! - Ätiologie der Blindheit o im Westen: Maculadegeneration diabetische Retinopathie Glaukom Uveitis Verletzungen o weltweit am häufigsten: Katarakt Trachom - Schule o ab Visus < 0,2 Schule für Sehschwache o Erblindung Blindenschule