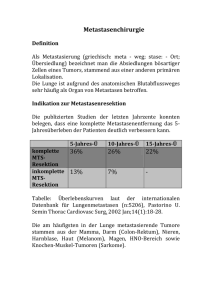
Lungenmetastasen III. Daten zur Pathologie - el-IPH
Werbung

60. LUNGENMETASTASEN Patienten-ID (A3) C60.13 Lungenmetastasen 6 0 Kenn-Nr (A1) Zentrumsinternes Kennzeichen (A2) Fachrichtung (A2) 1. 2. Geburtsdatum Tag 3. Monat Jahr Geschlecht (M=Männlich, W=Weiblich) Tumoridentifikationsnummer (A4) 3 Erhebungsteil-Nr. (A5) III. Daten zur Pathologie Pathologie-Eingangsnummer YYYYYYY = Entfällt, da nicht untersucht Biopsie B 156 Resektat R 157 A. Histologischer Typ und Grading Histologischer Tumortyp nach ICD-O (A24) XXXX = F.A. A Biopsie M / 6 M / 6 M / 6 M / 6 158 B Lungenresektat M / 6 M / 6 M / 6 M / 6 159 Bestätigung der Tumorhistologie durch andere Institutionen (A24) 160 N = Nein, R = Register oder Referenzpathologie einer Studie, A = Anderes Institut für Pathologie, B = R+A Grading (A25) 1 = G1, 2 = G2, 3 = G3, 4 = G4, L = Low Grade (G1-2), H = High Grade (G3-4), X = F.A.(GX) A Biopsie 161 B Lungenresektat 162 O RGANSPEZIFISCHE T UMORDOKUMENTATION 3. AUFL . GEPD 60. LUNGENMETASTASEN Patienten-ID (A3) C60.14 B. Anatomische Ausbreitung Rechts Links Rechts Links Anzahl der Metastasen 163 00 = Keine, 01-19 = 1-19, 20 = 20 und mehr, DD = Diffuse Durchsetzung, XX = F.A. Rechts Größter Durchmesser der größten Metastase (in mm) Links 164 999=F.A R L Satelliten (S21) 165 N = Nein, J = Ja, X = F.A. R L Befall von Segment-/Lappenbronchien 166 N = Nein, S = Submukös, E = Endobronchial, X = F.A. R L Kontinuierlicher Pleurabefall 167 N = Nein, V = Viszerale Pleura, P = Parietale Pleura, X = F.A. Lymphgefäßinvasion (L-Klassifikation) (A28) 168 0 = Keine Lymphgefäßinvasion (L0), 1 = Lymphgefäßinvaion (L1), X = F.A. Veneninvasion (V-Klassifikation) (A28) 169 0 = Keine (V0), 1 = Histologische Veneninvasion (V1), 2 = Makroskopische Veneninvasion (V2), X = F.A. Kontinuierlicher Befall von Nachbarstrukturen N = Nein J = Ja X = Nicht untersucht Brustwand o o o 170 Zwerchfell o o o 171 Mediastinum o o o 172 Andere o o o 173 Intrathorakale Lymphknoten(S8) 99 = F.A. Rechts unters befallen Links unters befallen U Rechts B U Links B Peribronchiale LK (13,14) 174 Hiläre LK (10-12) 175 Unt Subkarinale LK (7) Unters Bef Bef 176 U B U B Andere unt. med.(8,9) 177 Aortale LK (5,6) 178 Obere med. LK (1-4) 179 Sonstige Fernmetastasen K = Keine nachgewiesen, Z = Zytologisch bestätigt, H = Histologisch bestätigt 180 Wenn sonstige Fernmetastasen, Lokalisation(Kurzschlüssel, A14) 1. ...................................... 1. 181 2. ...................................... 2. 182 3. ...................................... 3. 183 O RGANSPEZIFISCHE T UMORDOKUMENTATION 3. AUFL . GEPD 60. LUNGENMETASTASEN Patienten-ID (A3) C60.15 C. Weitere Befunde und begleitende Veränderungen Entzündung 184 K = Keine, F = Fokal, M = Multifokal, D = Diffus, X = F.A. Wachstum 185 B = Bizzar, K = Kugelförmig, E = Ellipsoid, G = Gemischt, X = F.A. Ausbreitung 186 I = Intraalveolär, P = Partiell destruktiv, T = Total destruktiv, X = F.A. LM Histologische Tumorregression nach präoperativer Chemo- /Radiotherapie (S22) Bei Metastasen nicht-seminomatöser germinaler Tumoren LK 187 V = Vitale maligne Tumorzellen nachweisbar, T = Kein vitales malignes Tumorgewebe, nur reifes Teratom, R = Komplette Regression, nur Fibrose und oder Nekrose, E = Entfällt, X = F.A. Lungenmetastasen Lymphknotenmetastasen LM Bei Metastasen anderer Tumoren LK 188 10 = Regressionsgrad (RG) I, 20 = RG II, 21 = RG IIa, 22 = RG Iib, 30 = RG III, EE = Entfällt, XX = F.A. Lungenmetastasen Lymphknotenmetastasen D. R-Klassifikation und weitere Angaben zur Radikalität Histologische Befunde an den definitiven Resektionsrändern F = Tumorfrei, T = Tumor, U = Unbestimmbar, Y = Nicht untersucht Lungenmetastasen 189 Andere Metastasen 190 Zytologischer Nachweis von Tumorzellen in Pleuraspülflüssigkeit (A31) 191 N = Nein, K = Ja, Konventionelle Zytologie, I = Ja, Immunzytologie, B = Ja, beides, Y = Nicht untersucht Methodik der R-Klassifikation (A31) 192 K = Konventionell, M = Morphologische Methoden zum Nachweis isolierter Tumorzellen (insbesondere Immunzytochemie), N = Nicht-morphologische (molekularpathologische) Methoden zum Nachweis isolierter Tumorzellen, S = Sonstige Spezialmethoden, X = F.A. Lokalisation von Residualtumor N = Nein J = Ja E = Entfällt (R0, RX) Lokoregionär o o o 193 Lungenmetastasen o o o 194 Andere Fernmetastasen o o o 195 Minimaler (S23) (in mm) (99 bzw. 999Sicherheitsabstand = F.A.) makroskopisch histologisch 196 197 O RGANSPEZIFISCHE T UMORDOKUMENTATION 3. AUFL . GEPD 60. LUNGENMETASTASEN C60.17 Spezielle Verschlüsselungsanweisungen S1 Metastasen-Operations-Nummer Die 1. Operation wegen Lungenmetastase(n) erhält die Metastasen-Operations-Nummer 1. Eine geplante zweizeitige bilaterale Entfernung von Lungenmetastasen gilt als eine Operation. Bei weiteren Operationen werden jeweils neue Erhebungen angelegt und fortlaufende Metastasen-Operations-Nummern vergeben. S2 Datum der Diagnose der Lungenmetastasen Hier wird der Zeitpunkt der klinischen Metastasendiagnose eingetragen. Dabei werden eindeutige und auch verdächtige Befunde bei bildgebenden Verfahren berücksichtigt. Eine mikroskopische Diagnose ist nicht erforderlich. Werden Lungenmetastasen erst überraschend, während einer Thorakotomie entdeckt, wird hier das Datum der Operation eingetragen. S3 Krankheitsfreies Intervall Als krankheitsfreies Intervall (KFI) gilt der Zeitraum zwischen „starting point“ und Diagnose der Lungenmetastase. „Starting point“ ist bei primärer chirurgischer Therapie das Datum der definitiven chirurgischen Behandlung des Primärtumors, bei neoadjuvanter oder ausschließlich nicht-chirurgischer Therapie der Beginn dieser (siehe auch A17)). Bei unbekanntem Primärtumor entfällt dieses Item. S4 Datum des Entschlusses zur operativen Therapie Bei Diagnose von resezierbar erscheinenden Lungenmetastasen wird, insbesondere bei mehreren Metastasen in verschiedenen Lungenabschnitten und/oder zu erwartendem größeren Parenchymverlust, vielfach zunächst etwa 6-8 Wochen abgewartet, um eine etwaige Progredienz feststellen zu können, und erst dann über die anzuwendende Therapie entschieden. Wenn schon bei der Diagnose der Entschluss zur Resektion fällt, entfällt dieses Item, ebenso alle unter I.C. bis I.F. vorgesehenen Angaben zum Zeitpunkt des Entschlusses zur Therapie. S5 Lage der Metastasen / Lappenbefall Als zentral-intermediär (hilusnahe) werden Metastasen bezeichnet, die nach den bildgebenden Verfahren ihren Ausgang von Lappen- oder Segmentbronchien (zentral im engeren Sinn) oder von den Teilungsstellen der Segmentbronchien oder Subsegmentbronchien (intermediär) nehmen [6]. Bei der Dokumentation zum Lappenbefall wird „zentral“ angegeben, wenn die Metastase(n) keinem Lappen zugeordnet werden können. S6 Befall größerer Gefäße Die klinische Klassifikation beruht auf den Befunden bildgebender Verfahren. Bei der pathologischen Klassifikation wird sowohl makroskopisch als auch nur histologisch nachweisbare Gefäßinvasion erfasst. Als größere Gefäße gelten: • • • • A. pulmonalis, V. pulmonalis, V. azygos, V. cava superior. O RGANSPEZIFISCHE T UMORDOKUMENTATION 3. AUFL . GEPD 60. LUNGENMETASTASEN C60.18 S7 Invasion von Nachbarstrukturen Als Nachbarstrukturen gelten: • • • • • • • • • Brustwand, Zwerchfell, Perikard, Mediastinum, Herz, große Gefäße, Trachea, Ösophagus, Wirbelsäule. S8 Intrathorakale Lymphknoten Die Unterteilung der intrathorakalen Lymphknoten erfolgt entsprechend dem TNM-Atlas in 14 Gruppen, die jenen des Naruke-Schemas und der Klassifikation der American Thoracic Society entsprechen [24]. Mediastinale Lymphknoten (N2 - LK) (1) höchste (oberste) mediastinale (2) paratracheale (obere paratracheale) (3) prätracheale (3 a) vordere (anteriore) mediastinale Obere mediastinale LK (3 b) retrotracheale (hintere) mediastinale (4) tracheobronchiale (untere paratracheale) (incl. sog. Azygoslymphknoten) (5) subaortale (Lymphknoten im Aortenfenster) (6) paraaortale (Lymphknoten an Aorta ascendens oder phrenische Lymphknoten) Aortale LK (7) subkarinale (8) parösophageale (unter Carina) Untere mediastinale LK (9) Lymphknoten im Lig. pulmonale Peribronchiale und hiläre Lymphknoten (N1-LK) (10) hiläre (am Stammbronchus) (11) interlobäre Hiläre LK (12) lobäre (13) segmentale Peribrochiale LK (14) subsegmentale O RGANSPEZIFISCHE T UMORDOKUMENTATION 3. AUFL . GEPD 60. LUNGENMETASTASEN C60.19 Die graphische Darstellung dieser 14 Gruppen erfolgt etwas unterschiedlich im sog. Naruke-Schema [18, 24] Abb. (60.1) oder im Schema des American Joint Commitee on Cancer [1] (Abb. 60.2). Abbildung 60.1: Intrathorakale Lymphknoten nach dem sog. Naruke-Schema. (Aus TNMAtlas 1999 [24]). O RGANSPEZIFISCHE T UMORDOKUMENTATION 3. AUFL . GEPD 60. LUNGENMETASTASEN C60.20 Abbildung 60.2: Intrathorakale Lymphknoten nach dem Schema des AJCC 2002 (aus AJCC 2002 [1]). S9 Gewichtsverlust Als „Gewichtsverlust“ zählt nur die unbeabsichtigte Abnahme des Körpergewichtes um mindestens 2k̇g innerhalb der letzten 3 Monate. S10 Paraneoplastisches Syndrom Hier werden alle Patienten mit Ja dokumentiert, bei denen klinische Symptome einer hormonellen Überfunktion vorliegen. S11 Anstieg von Tumormarkern Bei der Manifestation von Lungenmetastasen kann ein Anstieg entweder von einem nach Ersttherapie normalisierten oder auch von einem pathologisch gebliebenem Tumormarkerspiegel eintreten. Beides wird in diesem Item erfasst. O RGANSPEZIFISCHE T UMORDOKUMENTATION 3. AUFL . GEPD 60. LUNGENMETASTASEN C60.21 S12 Lungenfunktion Primäre Untersuchung ist die spirometrische Bestimmung des absoluten Liter-Sekunden-Volumens „FEV1,0 gemessen “. Je nach geplanter Operation sind Patienten operabel, bei denen das absolute Liter-Sekunden-Volumen > 2,5 (für eine Pneumonektomie), > 1,75 (für eine Lobektomie) bzw. > 1,5 (für Segmentresektion) beträgt. Werden diese Werte unterschritten, wird aus den Werten der quantifizierten Perfusionsszintigraphie der Lunge die so genannte „FEV1,0 prognostiziert “ berechnet. Daraus ergeben sich dann - wiederum in Abhängigkeit von der geplanten Operation - die Kategorien „operabel“ (5-10 % Letalität), „hohes Risiko“ und „inoperabel“. Abb. 60.3 zeigt das entsprechende Flussdiagramm gemäß den Richtlinien der Deutschen Gesellschaft für Pneumonologie und der Deutschen Gesellschaft für Thorax-, Herz- und Gefäßchirurgie [20]. Darin sind auch zusätzliche Untersuchungsverfahren angeführt, die fallweise zur weiteren Beurteilung des operativen Risikos eingesetzt werden können. Abbildung 60.3: Lungenfunktionsprüfung. (Nach Schulz [20].) In der European Thoracic Surgery Database [7] wird neben der Dokumentation der prognostizierten FEV1,0 auch allgemein die Dokumentation der prognostizierten Diffusionskapazität (DLCO ), synonym auch Transferfaktor (TLCO ) gefordert. O RGANSPEZIFISCHE T UMORDOKUMENTATION 3. AUFL . GEPD 60. LUNGENMETASTASEN C60.22 S13 Verdopplungszeit der Lungenmetastasen (in Tagen) Die Verdopplungszeit kann nur dann festgestellt werden, wenn eine oder mehrere scharf begrenzte Lungenmetastasen diagnostiziert und über längere Zeit ohne Therapie beobachtet werden. S14 Datum der Operation Bei zweizeitiger bilateraler Metastasenentfernung wird das Datum des ersten Eingriffs eingetragen. S15 Dringlichkeit der Operation Als dringlich wird eine Operation bezeichnet, wenn sie wegen Tumorkomplikationen innerhalb der ersten 48 h nach stationärer Aufnahme vorgenommen wird. Eine Notfalloperation liegt vor, wenn die Operation innerhalb von 6 h nach stationärer Aufnahme durchgeführt wird. S16 Operationsintention Wenn nach primärer Chemotherapie von Lungenmetastasen (insbesondere bei germinalen Tumoren und Osteosarkomen) verbleibende Herde chirurgisch entfernt werden, wird von adjuvanter Metastasenchirurgie gesprochen [21]. Diese Herde können vitale maligne Tumorzellen enthalten oder nur aus Nekrose und/oder Fibrose bestehen, bei germinalen Tumoren auch nur benigne Strukturen eines reifen Teratoms (sog. Ausreifung von Metastasen) zeigen (siehe S22). S17 Art der Metastasenresektion Häufigster Eingriff ist die atypische Keilresektion. Bei multiplen Metastasen können in einer Sitzung unterschiedliche Verfahren zur Anwendung kommen, so dass zur Dokumentation die Möglichkeit mehrerer Angaben vorgesehen ist. S18 Radioimmunassistierte Chirurgie Bei radioimmunassistierter Chirurgie (radio-immuno-guided surgery, RIGS) wird zum Nachweis von Lymphknotenmetastasen und kleinen, in bildgebenden Verfahren nicht nachgewiesenen Lungenmetastasen mehrere Tage vor der Operation ein mit einem langlebigen Nukleid markierter Antikörper appliziert. Durch den Einsatz von Sondenmessungen kann dann der im Tumorgewebe gebundene Antikörper in metastatisch befallenen Lymphknoten oder in der Lunge nachgewiesen werden. Das Verfahren wurde bisher in erster Linie bei Metastasen von kolorektalen Karzinomen angewandt [17] und bedarf der Überprüfung an größerem Krankengut. S19 Erweiterung der Metastasenresektion „Erweiterung der Metastasenresektion auf die Leber“ wird nur dann angegeben, wenn bei der Entfernung einer Lungenmetastase eine Leberresektion wegen Übergreifens der Lungenmetastase auf die Leber vorgenommen wird. Die gleichzeitige Entfernung einer Lebermetastase wird als synchrone Entfernung anderer Fernmetastasen (ausgenommen intrathorakaler Lymphknoten) dokumentiert. S20 Nachblutung Eine Nachblutung wird dokumentiert, wenn sie kreislaufrelevant ist oder eine Bluttransfusion oder eine operative Revision (z. B. bei einem intrathorakalen Hämatom) erforderlich macht. S21 Satelliten Satelliten sind kleine, bis maximal 2 cm vom Rand einer größeren Metastase lokalisierte Tumorknötchen. O RGANSPEZIFISCHE T UMORDOKUMENTATION 3. AUFL . GEPD 60. LUNGENMETASTASEN C60.23 S22 Histologische Tumorregression nach präoperativer Chemo-/Radiotherapie Bei Lungenmetastasen nicht-seminomatöser germinaler Tumoren kann nach Chemotherapie nicht nur eine Regression maligner Tumorzellen beobachtete werden, sondern auch eine sog. Ausreifung erfolgen: es finden sich dann Strukturen eines reifen (benignen) Teratoms. Im Krankengut des Memorial Sloan-Kettering Cancer Center New York (153 Patienten) war in den resezierten Lungenmetastasen vitaler Tumor bei 44 %, nur Nekrose und/oder Fibrose bei 29 % und nur reifes Teratom bei 25 % der Patienten nachzuweisen. Diese unterschiedlichen Befunde haben wesentlichen Einfluss auf die Prognose. Die 10 Jahres-Überlebensraten bei Nachweis vitalen malignen Tumorgewebes betrugen nur 43 %, sonst 84 % (reifes Teratom) bzw. 86 % (nur Nekrose und/oder Fibrose) [12]. Ähnliche Unterschiede in der Prognose ergaben sich auch bei Cagini et al. [4]. Für Metastasen anderer Tumoren gibt es derzeit kein international empfohlenes System für das histologische Regressionsgrading. Es wird empfohlen, die in Deutschland für das primäre Lungenkarzinom verwendete Methode von Junker et al. [11] bzw. Müller et al. [15] zu benutzen (Tabelle 60.1). Tabelle 60.1: Regressionsgrad nach Junker et. al. und Müller et. al. Regressionsgrad Definition I II II a II b III keine oder nur geringe (im allgemeinen spontane) Tumorregression Unvollständige Tumorregression Mehr als 10 % vitales Tumorgewebe Weniger als 10 % vitales Tumorgewebe Vollständige Tumorregression ohne Nachweis vitalen Tumorgewebes Patienten mit Regressionsgrad I, II und II a werden als „Non-Responder“, solche mit II b und III als „Responder“ zusammengefasst. Als Kriterien einer therapieinduzierten Regression gelten kokadenartige Herde im ehemaligen Tumorareal mit zentraler eosinophiler Nekrose, umgebender Resorptionszone mit zahlreichen Schaumzellen und Übergang in neugebildetes gefäßreiches Bindegewebe und peripheres fibröses Narbengewebe. Spontane Tumornekrosen zeigen vitale Tumorsäume, unmittelbar angrenzend an Nekrosen, und am Rand überwiegend granulozytäre Reaktion. Die Regression in Lungen- und thorakalen Lymphknotenmetastasen ist oft unterschiedlich ausgeprägt und soll daher gesondert dokumentiert werden. S23 Minimaler Sicherheitsabstand (in mm) Eine Angabe der histologisch gemessenen minimalen Entfernung des Tumors zur Resektionslinie ist nur bei knappen Resektionen erforderlich, in der Regel nur dann, wenn der makroskopische Abstand 10 mm oder weniger beträgt. S24 Definitive R-Klassifikation Die definitive R-Klassifikation nach Lungenmetastasen-Resektion berücksichtigt nicht nur die lokale, sondern auch die Gesamtsituation, d. h. ob lokoregionärer Tumor oder Tumor an anderen Stellen des Organismus zurückbleibt. Hierfür sind die Angaben der Abschnitte I.D, II.B, III.B und III.D maßgebend. O RGANSPEZIFISCHE T UMORDOKUMENTATION 3. AUFL . GEPD 60. LUNGENMETASTASEN C60.24 S25 Klassifikation nach IRLM 1991 wurde ein Internationales Register Lungenmetastasen (IRLM) eingerichtet [8, 16, 22], um die Ergebnisse der operativen Entfernung von Lungenmetastasen an Hand einer großen Zahl von Resektionen aus verschiedenen Institutionen zu bewerten und wirksame prognos-tische Faktoren zu klären. Auf Grund multivariater Analysen wurde ein für alle Lungenmetastasen (außer solchen von germinalen Tumoren und Wilms-Tumoren) anwendbares Klassifikationssystem in 4 Prognosegruppen (bei Pastorino et al.[16] als Stadien bezeichnet) erarbeitet (Tab. 60.2). Dabei werden berücksichtigt: • Vollständigkeit der Resektion (histologisch tumorfreie oder tumorbefallene Resektionsränder), • krankheitsfreies Intervall (≥ 36 Monate oder < 36 Monate), • Zahl der Lungenmetastasen (solitär oder multipel). Tabelle 60.2: Klassifikationssystem des IRLM [8]. Patienten mit Lungenmetastasen aller Primärtumoren außer germinale Tumoren und Wilms-Tumoren. Gruppe Definition* I II III IV n Überlebensraten ** Mediane Über5J 10 J lebenszeit(Monate) komplette Resektion, 819 ∼50 % kein Risikofaktor komplette Resektion 1720 ∼37 % ein Risikofaktor komplette Resektion 1553 ∼24 % zwei Risikofaktoren inkomplette Resektion 581 ∼12 % ∼35 % 61 ∼25 % 34 ∼16 % 24 ∼7 % 14 *Risikofaktoren: krankheitsfreies Intervall < 36 Monate, multiple Lungenmetastasen **Überlebensraten in Publikationen nicht angegeben, nur in Form von Überlebenskurven dargestellt, daraus annähernde Werte erstellt. Die in Tabelle 60.2 angeführten Definitionen folgen der Formulierung der deutschsprachigen Publikation [8]. In den englischen Publikationen [16, 22] sind die Definitionen in den Tabellen und Listen insofern sprachlich inkorrekt formuliert, als es statt komplette Resektion „resectable“ und statt inkomplette Resektion „unresectable“ heißt. Allerdings geht aus dem Text eindeutig hervor, dass tatsächlich komplette bzw. inkomplette Resektion gemeint ist, zumal im Register ausschließlich Patienten mit Resektion von Lungenmetastasen (und nicht solche mit „unresectable“ Metastasen) aufgenommen sind. Für die Prognose nach Lungenmetastasenresektion ist auch der Typ des Primärtumors von Bedeutung. Besonders günstige Ergebnisse werden beim Wilms-Tumor und bei germinalen Tumoren erreicht. Bei letzteren erfolgt dabei heute die Metastasenentfernung durchwegs nach Chemotherapie (sog. adjuvante Metastasenresektion) ((siehe S22)). In dieser Situation betrugen im IRLM die 5 Jahres-Überlebensraten 68 %, bei Metastasen anderer Tumoren (außer Wilms-Tumoren) jedoch nur 34 %, die 10 Jahres-Überlebensraten 63 % gegenüber 23 %. Eine ausführliche Diskussion über Prognosefaktoren findet sich bei Schirren et al. [19]. Dabei wird insbesondere darauf hingewiesen, dass bei Metastasen unterschiedlicher Primärtumoren auch unterschiedliche Prognosefaktoren wirksam sind bzw. die einzelnen Prognosefaktoren unterschiedlichen Einfluss ausüben. Daher ist eine einheitliche prognostische Klassifikation mit gewisser Skepsis zu betrachten. Weitere Literatur zu Prognosefaktoren bei Lungenmetastasen unterschiedlicher Primärtumoren bei Becker et al. [2] sowie Büchler et al. [3]. O RGANSPEZIFISCHE T UMORDOKUMENTATION 3. AUFL . GEPD 60. LUNGENMETASTASEN C60.25 S26 Risikogruppen bei kompletter thorakoskopischer Resektion von Lungenmetastasen eines Nierenzellkarzinoms (Hoffmann et al. 2001) Für Patienten, bei denen Lungenmetastasen eines Nierenzellkarzinoms thorakoskopisch komplett entfernt wurden, wurde von Hoffmann et al. [9] eine Einteilung in 4 Risikogruppen vorgeschlagen. Dabei wird berücksichtigt, ob und wieviele von 3 Risikofaktoren vorliegen. Als solche gelten: • Krankheitsfreies Intervall kleiner als 2 Jahre • Metastasenzahl größer als 8 • Intrathorakale Lymphknotenmetastasen. Tabelle 60.3 zeigt die Definitionen der 4 Gruppen und die zugehörigen 4-Jahres-Überlebensraten. Tabelle 60.3: Risikogruppen nach Hoffmann et al. [9] Gruppe Definition: Zahl der 4-Jahres-ÜberlebensRisikofaktoren raten (% )*) A B C D ∼65 ∼35 ∼20 0 0 1 2 3 *) Überlebensraten in Publikation nur in Form von Überlebenskurven dargestellt; daraus annähernde Werte erstellt S27 Risikogruppen nach operativer Entfernung von Lungenmetastasen eines kolorektalen Karzinoms nach Ishikawa et al. 2003 Für Patienten, bei denen Lungenmetastasen eines kolorektalen Karzinoms komplett entfernt wurden, wurde von Ishikawa et al. [10] eine Einteilung in 2 Risikogruppen vorgeschlagen. Dabei ist Gruppe A definiert durch maximal 2 Lungenmetastasen und das Fehlen von diskontinuierlichen extranodalen Tumorknötchen im perirektalen bzw. perikolischen Fettgewebe um die regionären Lymphknoten (sog. Satelliten). Gruppe B Schließt alle anderen Tumoren ein. Tabelle 60.4 zeigt die unterschiedliche Prognose dieser beiden Gruppen. Tabelle 60.4: Prognose der Risikogruppen nach Ishikawa et al. [10] Gruppe A Gruppe B Gesamtüberleben nach 3 Jahren 5 Jahren 90,9% 90,9% 16,1% 8,1% Krankheitsfreies Überleben nach 3 Jahren 5 Jahren 52,9% 39,7% 5,3% 5,3% O RGANSPEZIFISCHE T UMORDOKUMENTATION 3. AUFL . GEPD 60. LUNGENMETASTASEN C60.26 Literatur [1] American Joint Committee on Cancer (AJCC) (2002) Cancer staging manual, 6 th ed (Greene FL, Page DL, Fleming ID, Fritz AG, Balch CM, Haller DG, Morrow M. eds). Springer, New York Berlin Heidelberg [2] Becker HD, Hohenberger W, Junginger Th, Schlag PM (2002) Chirurgische Onkologie, Thieme, Stuttgart New York [3] Büchler P, Pfannschmidt J, Rudek B, Dienemann H, Lehnert T (2002) Surgical treatment of hepatic and pulmonary metastases from non-colorectal and non-neuroendocrine carcinoma. Scand J Surg 91: 147-154 [4] Cagini L, Nicholson AG, Horwich A, Goldstraw P, Pastorino U (1998) Thoracic metastasectomy for germ cell tumors: Long term survival and prognostic factors. Ann Oncol 9: 1185-1191 [5] Dienemann H (2001) Lungenmetastasen. In: Siewert JR (Hrsg) Onkologische Chirurgie. Springer, Berlin Heidelberg New York. S 393-406. [6] Drings P, Hasse J, Hermanek P, Wagner G (2003) Klassifikation maligner ThoraxtumorenLunge-Pleura-Mediastinum. Springer, Berlin Heidelberg New York. [7] European Society of Thoracic Surgeons (ESTSS) / European Association for Cardiothoracic Surgery (EACTS) (2002) European Thoracic Surgery Database. http://www.ests.org.uk/dataset.htm [8] Friedel G, Pastorino U, Buyse M, Ginsberg RJ, Girard P, Goldstraw P, Johnston M, McCormack P, Pass H, Putnam JB, Toomes H (1999) Resektion von Lungenmetastasen. Langzeitresultate prognostischer Faktoren auf der Basis von 5206 Fällen - The International Registry of Lung Metastases. Zbl Chir 124: 96-103 [9] Hoffmann H, Muley Th, Dienemann H (2001) Ist die minimal-invasive Chirurgie für die Behandlung von Lungenmetastasen geeignet? In: Schönleben K (Hrsg) Panta rei. Umdenken in der Chirurgie. Sonderband zum Chirurgenkongress 2001. Hans Marseille Verlag, München, S. 67-76 [10] Ishikawa K, Hashiguchi Y, Mochizuki H, Ozeki Y, Ueno H (2003) Extranodal cancer deposit at the primary tumor site and the number of pulmonary lesions are useful prognostic factors after surgery for colorectal lung metastases. Dis Colon Rectum 46: 629-636 [11] Junker K, Thomas M, Schulmann K, Klinke V, Borse U, Müller K-M (1997) Regressionsgrading neoadjuvant behandelter nichtkleinzelliger Lungenkarzinome. Pathologe 18: 131-140 [12] Liu D, Abolhoda A, Burt ME, Martinin N, Bains MS, Downey RJ, Rusch W, Bosl GJ, Ginsberg RJ (1998) Pulmonary metastaseectomy for testicular germ cell tumor: A 28-year experience. Ann Thorac Surg 66: 1709-1714 [13] Manegold C (1997) Threapie von Pleura- und Lungenmetastasen bei Tumorerkrankungen ohne bekannten Primärtumor. Onkologie 3: 375-379 [14] Manegold C, Flentje M (1998) Nichtoperative Behandlung von Lungenmetastasen. In Drings P, Vogt-Moykopf I (Hrsg) Thoraxtumoren, Diagnostik - Staging - gegenwärtiges Therapiekonzept 2. Auflage Springer, Berlin Heidelberg New York, S. 670-680 [15] Müller K-M, Wiethege Th, Junker K (1998) Pathologie kleinzelliger Lungentumoren. Onkologie 4: 996-1004 [16] Pastrino U, McCormack PM, Ginsberg RJ (1998) A new staging proposal for pulmomary metastases. Chest Surg Clinics North America 8: 197-202 [17] Prati U, Roveda R, Scopetta N, Ngntejen ST, Trotta F, Valsecchi P, Zonta A (1995) Radioimmunoassisted surgery for lung metastases from colorectal cancer: results and perspectives. Semin Surg Oncol 15: 223-225 O RGANSPEZIFISCHE T UMORDOKUMENTATION 3. AUFL . GEPD 60. LUNGENMETASTASEN C60.27 [18] Schirren J, Richter W, Schneider P, Vogt-Moykopf I (1996) Grundlagen und Ergebnisse der systematischen Lymphknotendissektion beim operierten Bronchialkarzinom. Chirurg 67: 869-876 [19] Schirren J, Muley T, Schneider P, Kugler C, Trainer C, Bülzebruck H, Vogt-Moykopf I (1998) Chirurgische Therapie der Lungenmetastasen. In: Drings P, Vogt-Moykopf I (Hrsg) Thoraxtumoren, Diagnostik - Staging - gegenwärtiges Therapiekonzept. 2. Aufl. Springer, Berlin Heidelberg New York, S. 640-669 [20] Schulz V (1998) Präoperative Funktionsdiagnostik. In: Drings P, Vogt-Moykopf I (Hrsg) Thoraxtumoren. Diagnostik - Staging - gegenwärtiges Therapiekonzept. 2. Aufl. Springer, Berlin Heidelberg New York, S. 202-216 [21] Sunder-Plassmann L (2001) Thorax, Lunge und Mediastinum. In: Siewert JR Hrsg) Chirurgie. Begründet von Martin Algöwer. 7. Aufl. Springer, Berlin Heidelberg New York, S. 301-358 [22] The international Registry of Lung Metastases (Working Comittee: Pastorino U, Buyse M, Friedel G et al.) (1997) Long-term results of metastasectomy: Prognostic analyses based on 5206 cases. J Thorac Cardiosvasc Surg 113: 37-49 [23] Tuengerthal SJ (1998) Diagnostik der Lungenmetastasen. In: Drings P, Vogt-Moykopf I (Hrsg) Thoraxtumoren. Diagnostik - Staging - gegenwärtiges Therapiekonzept. 2. Aufl. Springer, Berlin Heidelberg New York, S. 615-639 [24] UICC (1999) TNM Atlas. Illustrated guide to the TNM/pTNM classification of malignant tumors. 4th ed. 1997. Corrected 2nd reprint 1999 (Hermanek P, Hutter RVP, Sobin LH, Wagner G, Wittekind Ch, eds). Springer, Berlin Heidelberg New York O RGANSPEZIFISCHE T UMORDOKUMENTATION 3. AUFL . GEPD 60. LUNGENMETASTASEN C60.28 Weiterführende Literatur Kolodziejski L, Góralczyk J, Dyczek S, Duda K, Nabialek T (1999) The role of surgery in lung metastases. Eur J Surg Oncol 25: 410-417 Von Herbay A, Otto HF (1998) Pulmonale Metastasierung von primär extrapulmonalen Tumoren. In: Drings P, Vogt-Moykopf I (Hrsg) Thoraxtumoren. Diagnostik - Staging - gegenwärtiges Therapiekonzept. 2. Aufl. Springer, Berlin Heidelberg New York, S. 599-614 O RGANSPEZIFISCHE T UMORDOKUMENTATION 3. AUFL . GEPD