Moderne Krebs-Therapien: Plädoyer für eine faire Debatte
Werbung

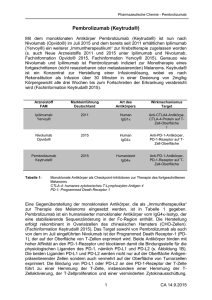
http://www.univadis.de/im_diskurs/178/Moderne-Krebs-Therapien-Plaedoyer-fuer-eine-faireDebatte?li=2&utm_source=newsletter+email&utm_medium=email&utm_campaign=sb_uni_announcement_160 131&utm_content=599837&utm_term=manual_160131 Moderne Krebs-Therapien: Plädoyer für eine faire Debatte Univadis; Jan 14, 2016 Zu schreiben, in der Onkologie sei viel Bewegung, wäre zwar korrekt, aber doch etwas untertrieben. Es gibt wohl kaum ein Fachgebiet in der Medizin, in dem mehr kleinere und größere, angebliche und tatsächliche Fortschritte verkündet werden. Mittlerweile scheint kaum noch ein Monat zu vergehen, in dem die zuständigen Arzneimittel-Behörden keine „beschleunigte Zulassung“ zumindest ankündigen. Seit wenigen Jahren im Mittelpunkt: Immuntherapien, insbesondere die so genannten Checkpoint- und PD1-Hemmer. Welches Potenzial diesen Therapien beigemessen wird, machte bereits 2013 das Wissenschaftsmagazin „Science“ deutlich, als es den immuntherapeutischen Ansatz bei der Behandlung von KrebsKranken zum „Durchbruch des Jahres“ erklärte. Für wie bedeutend Immuntherapien eingestuft werden, zeigte dann im vergangenen Jahr auch die Vergabe des „Lasker~DeBakey Clinical Medical Research Award“ an Professor James Allison; der US-Immunologe hatte Funktion und Bedeutung des Proteins CTLA-4 erkannt und davon ausgehend eine pharmakologische Strategie (Blockade von CTLA-4 mit Ipilimumab) gegen die Immuntoleranz von Tumoren entwickelt. Da der Preis auch als amerikanischer Nobelpreis bezeichnet wird, wurde Allison schon als kommender Medizin-Nobelpreisträger gehandelt. Immer mehr Studien-Daten Genährt und gestützt werden die großen Erwartungen an Immuntherapien durch eine wachsende Zahl an Studien-Daten zu positiven Effekten bei unterschiedlichen Malignomen. Nur ein aktuelles Beispiel sind vorläufige Daten zum noch experimentellen PD1-Hemmer Atezolizumab beim Blasen-Karzinom. Nach den bei einem Symposium in San Francisco gerade präsentierten Daten verbessere der Antikörper die Gesamt-Ansprechrate; er habe das Potenzial, der therapeutische Standard bei metastasierten urothelialen Karzinomen zu werden, hieß es. Geprüft wird dieser Antikörper unter anderen auch bei Patienten mit nichtkleinzelligen Bronchial-Karzinomen (NSCLC), für die allerdings schon PD1-Hemmer verfügbar sind, so der Antikörper Nivolumab, dem kürzlich das IQWiG einen Hinweis auf einen erheblichen Zusatznutzen für unter 75-jährige Patienten bescheinigt hat. Für Aufmerksamkeit haben Ende 2015 auch Studien-Daten zu dem zweiten bei dieser Indikation verfügbaren PD1-Hemmer hervorgerufen, und zwar zu Pembrolizumab. Die Daten der Studie (KEYNOTE-010) hätten die Onkologie der routinemäßigen Therapie beim NSCLC mit solchen Immuntherapeutika einen großen Schritt nähergebracht, so die Onkologen Tony S. K. Mok und Herbert H. Loong („The Chinese University of Hong Kong“) in einem Kommentar zu der Studie ( „Lancet“). Nach den Daten der randomisierten offenen Phase-2/3-Studie verlängerte Pembrolizumab im Vergleich zu Docetaxel die Gesamt-Überlebensdauer bei allen Patienten mit PD-1-positiven Tumorzellen, besonders deutlich bei Patienten mit einem Anteil von PD1-positiven Zellen von mindestens 50 Prozent. So war bei diesen Patienten die mediane GesamtÜberlebensdauer in den Pebrolizumab-Gruppen mit 14,9 (Dosis 2 mg/kg) und mit 17,3 Monaten (10 mg/kg) rund sechs und neun Monate länger als in der Docetaxel-Gruppe (8,2 Monate). Als überlegen erwies sich der Antikörper bei den Patienten mit hohem Anteil PD1positiver Zellen auch beim Parameter medianes progressionsfreies Überleben (5,0 und 5,2 Monate versus 4,1 Monate). Besonders bemerkenswert sei, dass in dieser Studie sogar sehr schwer Kranke von der Therapie profitiert hätten, deren Tumor sogar nach zwei systemischen Therapien progredient gewesen sei, schreiben Mok und Loong. Bemerkenswert sei zudem, dass sich auch die geringere Dosis des Antikörpers als effektiv erwiesen habe. Gleichwohl gebe es auch hier noch einige Fragen, unter anderen die Frage, ob es sinnvoll sei, routinemäßig die PD1-Expression vor einer Therapie zu bestimmen. Am wichtigsten zu klären sei allerdings die Frage, ob diese neuen Tumortherapien kosteneffektiv seien. Besonders kontrovers: die Kosten Der Hintergrund hierfür ist bekannt: Die Kosten der modernen Krebs-Therapien sind schon jetzt überaus hoch; es wird zudem davon ausgegangen, dass sie noch steigen werden, etwa aufgrund der demographischen Entwicklung und auch des Trends zur Kombination von unterschiedlichen Immuntherapeutika. Ein Beispiel hierfür ist die Kombination eines PD1Hemmers mit einem onkolytischen Virus-Präparat wie mit dem für Melanom-Patienten schon zugelassenen Immuntherapeutikum Talimogen Laherparepvec (T-VEC). KombinationsTherapien damit werden auch schon erprobt: So wird zum Beispiel Talimogen Laherparepvec in der Kombination mit Pembrolizumab bei Patienten mit Melanom und mit Kopf-HalsTumoren getestet. Bei Patienten mit Mamma- und kolorektalem Karzinom steht die Behandlung mit T-VEC plus Atezolizumab auf dem Prüfstand. Weitere Präparate mit onkolytischen Viren sind in unterschiedlichen Stadien der klinischen Entwicklung. Es sei nunmal, urteilen Mok und Loong, ein äußerst vielversprechender immuntherapeutischer Ansatz. Angesichts dieser Entwicklung kann es kaum wundern, dass vor allem die Frage besonders hitzig diskutiert wird, wie mit den Therapie-Kosten umgegangen werden sollte, die schon als „toxisch“ bezeichnet wurden und von denen befürchtet wird, dass sie zu einem „Kollaps des Systems“ führen könnten. Konkret geht es dabei meist um Fragen wie jene, ob die bislang belegten Effekte die Preise rechtfertigen, welche Preise genügen, damit auch in Zukunft noch die von Investoren- und Aktionären getriebenen Unternehmen nicht nur willens, sondern auch der Lage sind, neue Produkte zu entwickeln. Und letztlich geht es um die Frage, was ein Menschen-Leben kosten darf. Diese und ähnliche Fragen werden selbstverständlich - je nach Perspektive und Interessenslage - ganz unterschiedlich beantwortet. Die einen, insbesondere Krankenkassen, Politiker und auch Onkologen, werfen den Herstellern vor, unanständige, geradezu obszöne Preise für Therapien zu verlangen, die teilweise nur marginale Fortschritte brächten. Von „sagenhaft teuren Trippelschritten“ ist etwa in einem Beitrag im „Zeit Magazin“ die Rede. Gefordert werden daher „ethische Preise“. Die Hersteller wiederum verweisen auf hohe Investitionen, große Risiken und auf die in Studien belegten Effekte; sie plädieren für eine sich am Wert der Therapie orientierende „Honorierung“. Doch ebenso wenig wie klar ist, was genau „ethische Preise“ sind, besteht Konsens darüber, was alles den Wert einer Therapie ausmacht, wie kürzlich zwei US-Wissenschaftler im „New England Journal of Medicine“ erläutert haben. Einigkeit besteht immerhin darüber, dass über das Problem diskutiert werden muss. „Ich wünsche mir eine breite gesellschaftliche, demokratische Debatte darüber“, wird Professor Jürgen Wasem in dem bereits genannten „Zeit“-Beitrag zitiert.“ Diese Debatte ist sicher notwendig, sie muss aber nicht nur breit und demokratisch sein; sie muss auch transparent, verständlich, differenziert und fair sein. Das bedeutet selbstverständlich, Studien-Ergebnisse so zu kommunizieren, dass keine unberechtigten Hoffnungen geweckt werden. Dies bedeutet aber auch, eine im Median um drei oder vier Monate verlängerte Überlebenszeit nicht einfach nur als marginal zu bezeichnen oder den Studien-Endpunkt progressionsfreies Überleben als zweitrangig abzutun. Erinnert sei daher an das Motto des Moralphilosophen Joseph Joubert: „Zweck des Disputs sollte nicht der Sieg, sondern der Gewinn sein.“