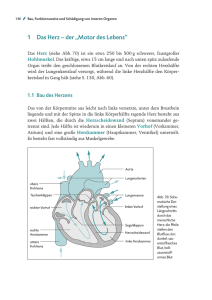
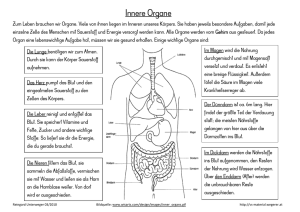
DAS HERZ-KREISLAUF
Werbung
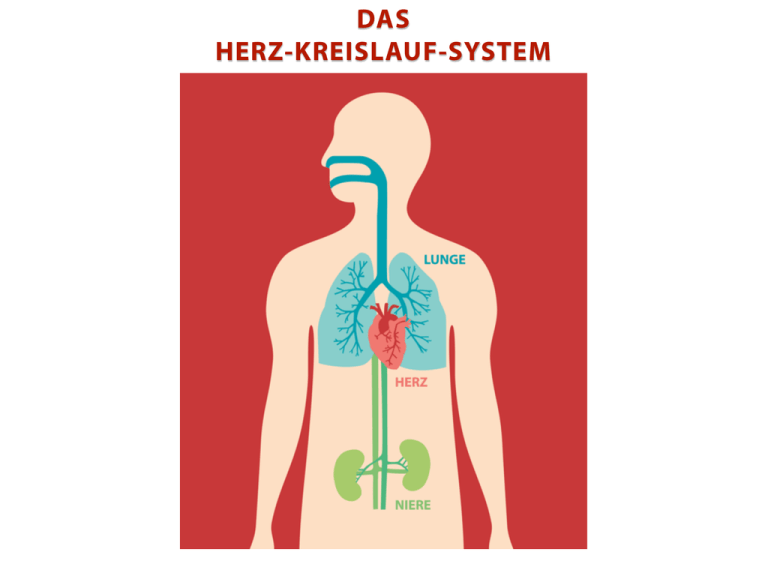
DAS HERZ-KREISLAUF-SYSTEM in den Bereichen Gesundheit, Ernährung und hochwertige Materialien. Ein Service für den Unterricht In „Forschung aktuell“ werden die Themen verständlich und fächer- übergreifend dargestellt. Die Materialien lassen sich in verschiedenen Unterrichtsfächern einsetzen. Alle Arbeitsblätter sind didaktisch aufeinander abgestimmt. Die Entwicklung wurde von Fachpädagogen begleitet. Das vorliegende Material soll Lehrer bei der Vorbereitung und bei der Gestaltung einer Unterrichtseinheit unterstützen. Anhand von konkreten, die Schüler motivierenden und leicht fassbaren Beispielen erklären die Arbeitsblätter einzelne Gesichtspunkte neuer Entwicklungen aus der Forschung, setzen sie in den Kontext der naturwissenschaftlichen Bildung und machen so für die Schüler die praktische Umsetzung von theoretischem Wissen in Forschungsergebnisse anschaulich und nachvollziehbar. Titelbild Die Organe Herz, Lunge und Nieren hängen eng zusammen und ergänzen sich gegenseitig in ihrer Funktion. Das Thema ist dem Bayer-Forschungsmagazin „research“ entnommen. Texte, Grafiken und Fakten wurden speziell für die Verwendung im Unterricht unter pädagogischen Gesichtspunkten überarbeitet. „Forschung aktuell“ ist ein Service der Bayer AG für den naturwissenschaftlichen Unterricht und die Ausbildung. Dieses Material soll es Lehrern und Dozenten erleichtern, aktuelle Forschungsarbeiten aus Physik, Chemie, Umwelt- und Biowissenschaften im Unterricht aufzugreifen. Wir hoffen, dass wir damit dazu beitragen, die Faszination und die Seit über 20 Jahren stellt das Unternehmen seine Forschung im jährlich erscheinenden Magazin „research“ einer breiten Öffentlichkeit vor: Bedeutung moderner Forschung für das tägliche Leben zu vermitteln ner Auflage von rund 150.000 Exemplaren auf Deutsch und Englisch. und so die Schüler für den naturwissenschaftlichen Unterricht zu motivieren. Es richtet sich an naturwissenschaftlich orientierte Schüler, Lehrer und Studenten, aber auch an Wissenschaftler, Hochschullehrer und Kunden des Unternehmens. Das rund 80-seitige Magazin erscheint in ei- Bayer AG Die Bayer AG ist ein forschungsorientierter, international agierender Konzern mit einem breiten Spektrum von Produkten und Leistungen – Konzernkommunikation Gebäude W 11 i K APITEL 1 Das HerzKreislauf-System Das Herz ist ein Hohlmuskel, der das Blut in rhythmischen Kontraktionen durch den gesamten Körper pumpt und dabei alle Organe mit ausreichend Sauerstoff und anderen lebenswichtigen Nährstoffen versorgt. Über das Blut wird der gesamte Körper mit Sauerstoff und Nährstoffen versorgt. K APITEL 1 Das Herz und der Kreislauf des Blutes Der Aufbau des Herzens Das Herz ist ungefähr faustgroß und besteht aus einem rechten und einem linken Teil – aus der Sicht der jeweiligen Person gesehen: Das rechte Herz zeigt auf die Seite des Brustbeines, das linke auf die Seite der linken Körperflanke. Beide Herzteile sind durch die Herzscheidewand voneinander getrennt. Außerdem besitzt das Herz vier Hohlräume: einen rechten Vorhof (Atrium) mit einer rechten Kammer (Ventrikel) und einen linken Vorhof mit einer linken Kammer. Dazwischen sitzen die vier Herzklappen. Sie regulieren den Blutfluss in den Venen, den Hohlräumen des Herzens, und in den Arterien. Das Herz pumpt Blut in den Körper- und in den Lungenkreislauf. Video: Der Herzkreislauf L ERNINHALTE 1. Der Aufbau des Herzens 2. Der Aufbau der Blutgefäße 3. Systole und Diastole 4. Der Herzzyklus 3 Bei den Herzklappen unterscheidet man zwischen Taschen- und Segelklappen: Die Taschenklappen sitzen zwischen dem Herzen und den abführenden großen Blutgefäßen – also Lungenstamm und Aorta. Sie sehen aus wie halbmondförmige Taschen. Die Taschenklappe in Richtung Lungenstamm heißt Pulmonalklappe, da das Blut in Richtung Lunge (lateinisch: pulmo) gepumpt wird. Die Taschenklappe zur Aorta heißt Aortenklappe. Der optimale Blutdruck eines gesunden Erwachsenen liegt bei 120/80 mmHg . Von Bluthochdruck sprechen Mediziner ab Werten von 140/90 mmHg. Gefäße und Herz werden dann stark belastet – Organschäden können entstehen. Bei den Venen verhält es sich genau andersherum: Im Körperkreislauf transportieren sie sauerstoffarmes Blut vom Körper in Richtung Herz. Im Lungenkreislauf transportieren sie sauerstoffreiches Blut von den Lungen zum Herzen. Neben den Taschenklappen gibt es die Segelklappen. Sie sitzen jeweils zwischen Vorhof und Herzkammer und werden auch Atrioventrikularklappen, oder kurz AV-Klappen, genannt. Die Segelklappe im rechten Herzen hat beim Menschen und anderen Säugetieren drei Segel. Deshalb nennt man sie Trikuspidalklappe. Die Segelklappe im linken Herzen hat zwei Segel und bekam somit die Bezeichnung Bikuspidalklappe. Da sie aber auch aussieht wie eine Mitra – also eine Bischofsmütze – wird sie oft auch Mitralklappe genannt. Alle Venen haben Venenklappen. Sie funktionieren wie ein Rücklaufventil: Fließt Blut etwa von den Beinen zurück zum Herzen, muss es entgegen der Schwerkraft befördert werden. Die Venenklappen verhindern, dass das Blut in die Beine zurückfließt und dort versackt. Systole und Diastole Der Aufbau der Blutgefäße ! transportieren die Arterien sauerstoffreiches Blut vom Herzen in Richtung Körper. Im Lungenkreislauf – dem kleinen Blutkreislauf – transportieren die Arterien sauerstoffarmes Blut vom Herzen in die Lungen. Der Herzzyklus wird unterteilt in Systole und Diastole. In der Systole zieht sich das Herz zusammen – es kontrahiert. Dadurch baut sich im Inneren der Hohlräume ein großer Druck auf. Er bewirkt, dass das Blut über die großen, abführenden Blutgefäße vom Herzen in den Körper hinausströmt. Während der Diastole erschlafft der Herzmuskel wieder. Das Blut kann dadurch in die jeweiligen Hohlräume des Herzens einströmen. Bei den Blutgefäßen gibt es Venen und Arterien: Venen führen zum Herzen hin, Arterien führen vom Herzen weg. Die Arterien werden auch Schlagadern genannt, da man an den großen Arterien den Puls des Herzschlags spüren kann. Die Aorta ist die größte Schlagader, daher wird sie auch als Hauptschlagader bezeichnet. Im Körperkreislauf – dem großen Blutkreislauf – 4 Die Systole und Diastole bestimmen den Blutdruck, also den Druck des Blutes in den Arterien. Ein Messwert von 120/80 beispielsweise ergibt einen systolischen Druck von 120 mmHg (Millimeter-Quecksilbersäule) und einen diastolischen Druck von 80 mmHg. ! Der Weg des Blutes Der systolische Druck ist der Druck in der Herzkammer bei maximaler Anstrengung des Herzmuskels, der diastolische Druck ist der „Normaldruck“ bei vollständiger Entspannung des Herzens. Rechter Vorhof Linker Vorhof Man unterscheidet auch zwischen atrialer und ventrikularer Systole und Diastole: Die atriale Systole, also die Anspannung der Vorhöfe, erfolgt immer parallel auf beiden Seiten des Herzens. Zeitgleich sind beide Herzkammern erschlafft (ventrikulare Diastole). So ist gewährleistet, dass das Blut sowohl auf der linken als auch auf der rechten Seite des Herzens gleichzeitig in die Herzkammern einströmt. Auch bei der ventrikularen Systole gilt: Linke und rechte Herzkammer kontrahieren parallel. Dadurch strömt das Blut gleichzeitig in den Lungen- und in den Körperkreislauf. Rechte Kammer 1 Linke Kammer 2 3 4 Dadurch kann kein Blut mehr in den rechten Vorhof zurückfließen. Diese Phase bezeichnet man als atriale Systole. Der Herzzyklus Unmittelbar danach kontrahiert die rechte Herzkammer. Durch den Druck öffnet sich die Pulmonalklappe und das Blut wird über den Lungenstamm und die daran abzweigende linke und rechte Pulmonalarterie in die beiden Lungenflügel gepumpt. In den Lungenflügeln verzweigen sich die Pulmonalarterien zu immer kleineren Blutgefäßen – die feinsten von ihnen heißen Kapillaren. In den Kapillaren der Lungenbläschen wird das Blut mit Sauerstoff ange- Ein Herzzyklus beginnt immer damit, dass sauerstoffarmes Blut aus dem Körper durch die obere und untere Hohlvene in den rechten Vorhof fließt. Ist der rechte Vorhof mit Blut gefüllt, kontrahiert er. Durch diesen Druck öffnet sich die Trikuspidalklappe und das Blut fließt in die rechte Herzkammer. Wenn die rechte Kammer komplett mit Blut gefüllt ist, schließt die Trikuspidalklappe wieder. 5 reichert. Nachdem das Blut aus der rechten Herzkammer hinausgepumpt wurde, schließt sich die Pulmonalklappe rasch wieder und verhindert so, dass Blut zurück in die rechte Herzkammer fließt. Diese Phase heißt ventrikuläre Systole. Das nun mit Sauerstoff angereicherte Blut fließt von den Lungenkapillaren über mehrere Pulmonalvenen schließlich zurück zum Herzen – genauer in den linken Vorhof des Herzens. Der linke Vorhof zieht sich zusammen, die Mitralklappe öffnet sich, und das Blut wird in die linke Herzkammer gepumpt. Die Phase nennt man wiederum atriale Systole und geht mit der ventrikularen Diastole einher. Fragen zur Lerneinheit Frage 1 von 3 Welche Antwort ist falsch? Sobald die linke Herzkammer voll mit Blut ist, schließt die Mitralklappe schnell wieder. So gelangt auch kein Blut zurück in den linken Vorhof. Sobald die linke Herzkammer kontrahiert, öffnet sich die Aortenklappe und das sauerstoffreiche Blut wird über die Aorta in den Körper gepumpt und über das Blutkreislaufsystem an alle Organe verteilt. Unmittelbar nach dem Blutausstrom schließt sich die Aortenklappe wieder, um einen Blutrückfluss in die linke Kammer zu verhindern, und ein neuer Herzzyklus beginnt. A. Die Pulmonalarterie entspringt aus dem rechten Vorhof B. Die Aorta entspringt aus der linken Herzkammer C. Die Mitralklappe liegt zwischen linkem Vorhof und linker Kammer D. In den linken Vorhof münden die Lungenvenen Antwort prüfen 6 K APITEL 2 Herz, Nieren und Lunge Das Zusammenspiel von Herz, Lunge, Nieren und Blut sichert die Versorgung des Körpers mit Sauerstoff und Nährstoffen sowie den Abtransport von Stoffwechselprodukten – es bildet damit die Grundlage für die Funktion aller Organe im Körper. Erkrankungen dieses komplexen Systems haben darum oft weitreichende Folgen für den gesamten Organismus. Die Organe Herz, Lunge und Nieren hängen eng zusammen und ergänzen sich gegenseitig in ihrer Funktion. K APITEL 2 Das Herz Der Herzkreislauf Es ist ein biologisches Hightech-Wunder und vollbringt täglich Höchstleistungen: Unser Herz pumpt rund sechs Liter Blut pro Minute durch den Lungen- und Körperkreislauf und sichert so die Durchblutung aller Organe und Zellen. Innerhalb von 70 Jahren schickt die Lebenspumpe mehr als 200 Millionen Liter Blut durch Adern und Venen – vom kleinen Zeh bis zur Kopfhaut. Zumindest bei gesunden Menschen geht die Rechnung auf. Doch verschiedene Krankheiten schränken die Funktion des Herzens deutlich ein – und schwächen so oft auch die Nieren oder die Lunge. Mit jedem Herzschlag wird Blut in alle Bereiche des Körpers gepumpt. Die chronische Herzinsuffizienz Ein Beispiel ist die chronische Herzinsuffizienz – kurz CHF für chronic heart failure. Das Herz kann dabei nicht mehr ausreichend Blut durch den Körper pumpen, um alle Organe zu versorgen. Nur noch etwa zwei Liter pro Minute schafft es. Betroffene empfinden einen kurzen Spaziergang als Marathonlauf, und der Gang unter die Dusche ist meist ein kaum zu bewältigender Kraftakt. Rund 20 Millionen Menschen leiden in den Industrienationen schätzungsweise an Herzinsuffizienz, landläufig auch Herzschwäche genannt. Die Gründe dafür sind sehr unterschiedlich: Hoher Blutdruck, Rauchen, Diabetes und Arteriosklerose können zu Herzinfarkt führen. L ERNINHALTE 1. Der Herzkreislauf 2. Die chronische Herzinsuffizienz ! 3. Bluthochdruck 4. Arteriosklerose 8 In zwei Dritteln aller Fälle ist ein Herzinfarkt die Ursache für eine Herzinsuffizienz. Dabei sterben Teile des Herzmuskels ab. Auch Herzklappen-Schäden oder Virusinfektionen können zu einer Überlastung des Herzens führen. doch nicht langfristig aufhalten. Um die Herz-Behandlungen zu verbessern und dabei die Nieren und die Lunge zu schonen, entwickeln Wissenschaftler immer neue Wirkstoffe. Die chronische Herzinsuffizienz entwickelt sich über Monate bis Jahre. Am Anfang kompensiert das Herz noch seine schwächer werdende Leistung. Der Herzschlag wird schneller, und durch die höhere Belastung verdickt sich der Herzmuskel. Auch die Blutgefäße reagieren und werden enger. Diese Mechanismen können die verminderte Pumpleistung des Herzens eine Zeit lang ausgleichen. Bluthochdruck Auch ungünstig für das Herz ist Bluthochdruck – Experten sprechen von arterieller Hypertonie. Dabei steigt der Druck in den Arterien an. ! Doch die Kompensation wirkt sich auf die Nieren aus: Sie können weniger Natrium und damit auch Wasser ausscheiden. Wasseransammlungen, sogenannte Ödeme, bilden sich dann zum Klick! Beispiel in den Beinen – oder auch in der Lunge, was zu lebensgefährlicher Atemnot führt. Medikamente können diese Folgen mildern, das Fortschreiten der Herzschwäche je- Die Untersuchung von Urinproben der Patienten ist wichtig, um den Verlauf von Nierenerkrankungen zu untersuchen. Der ideale Blutdruck eines gesunden Erwachsenen beträgt etwa 120/80 mmHg (Millimeter Quecksilbersäule). Bluthochdruck – Tendenz steigend Insgesamt steigt das Bluthochdruck-Risiko mit zunehmendem Alter an. 9 Beim Bluthochdruck steigt der Druck chronisch auf 140/90 mmHg und mehr an, was zu einer Vielzahl von Folgeerkrankungen führen kann. Bluthochdruck entwickelt sich unbemerkt. Die Betroffenen spüren ihn jahrelang gar nicht, während er Organe und Gefäße schädigt. Chronisch erhöhter Blutdruck ist in Industrieländern weit verbreitet. Bis zu 50 Prozent der gesamten Bevölkerung sind betroffen. Von der Arteriosklerose zur Thrombose Aktivierte Blutplättchen Blutplättchen Arteriosklerotischer Plaque In den meisten Fällen hat Bluthochdruck keinen ersichtlichen Grund – man spricht dann von essenzieller oder primärer Hypertonie. Aber es gibt einige Risikofaktoren, die die Erkrankung begünstigen. Dazu gehören beispielsweise Rauchen, Übergewicht oder zu wenig Bewegung. Ein über Jahre hinweg erhöhter Blutdruck kann zu Herzinfarkt, Nierenversagen oder Schlaganfall führen. 1 2 3 höhung des Blutdrucks. Eine anhaltende unbehandelte arterielle Hypertonie steigert das Risiko lebensbedrohlicher Erkrankungen, wie der Koronaren Herzerkrankung, Schlaganfall, Herzinsuffizienz oder Nierenversagen. Chronischer Bluthochdruck muss also lebenslang behandelt werden. Denn der erhöhte Druck schädigt die Arterien und das Herz. Hypertonie kann auch die Ablagerung von Kalk und Fetten auf den Gefäßwänden begünstigen. Diese Arteriosklerose beeinträchtigt die Elastizität der Gefäße und fördert so eine weitere Er- Damit schützt man die Organe und senkt das Risiko für Folgeerkrankungen. Aber für eine effektive Vorsorge müssen die Mediziner gleich mehrere Körperfunktionen regulieren. Oft werden daher 10 zwei Mittel mit unterschiedlichen Wirkungsmechanismen kombiniert. Die Kombination hat zwei Vorteile: In der Regel sind so die Nebenwirkungen schwächer. Und die Substanzen verstärken sich manchmal sogar gegenseitig, sodass geringere Dosen nötig sind. Arteriosklerose Menschen mit chronischem Bluthochdruck sind auch gefährdet für Arteriosklerose. Darunter versteht man eine krankhafte Veränderung der Arterieninnenwände: Hier lagern sich über einen langen Zeitraum Stoffe aus dem Blut, zum Beispiel Kalk, Fette oder Cholesterin an. Sie bilden mit Zellprodukten der Gefäßwände und Exkurs: Mit dem Nanobohrer durch die Blutbahn Versagen gängige Therapien, bleibt nur die Amputation: eine extreme körperliche und seelische Belastung für die Patienten. Doch Bayer-Forscher von Pathway haben eine alternative Therapie-Option entwickelt: einen Minibohrer mit Infusions- und Absaugeinheit, der über einen Führungsdraht durch die peripheren Gefäße gesteuert wird. Die maximal stecknadelkopfgroßen Bohrer entfernen in nur wenigen Minuten auf ihrem Weg durch die Arterien sanft und sicher die gefährlichen Plaques. Das medizinische U-Boot nutzt zwei Schneidköpfe mit einem kleinen und großen Durchmesser. Der vordere Bohrkopf bahnt sich seinen Weg durch die Blutgefäße, fräst die Ablagerungen weg und zerkleinert sie dabei. Der nachfolgend angebrachte Häcksler, der in das Absaugsystem integriert ist, zertrümmert die Fragmente weiter, bevor die integrierte Absaugvorrichtung diese dann endgültig entfernt. Absaugung transportiert „Abfall“ weg Schneidkopf mit größerem Durchmesser verbreitert den Kanal Bohrer mit kleinem Schnittdurchmesser schafft einen ersten Tunnel 11 Immunzellen hartnäckige Plaques, die den Arterienquerschnitt drastisch verkleinern oder sogar ganz verschließen können. Betroffene spüren die Krankheit oft zuerst in den Beinen, die dann schon beim Gehen kürzerer Strecken schmerzen. Eine fortgeschrittene Verengung behindert den Blutstrom und führt zu einer Mangeldurchblutung nachgelagerter Organe. Eine vorübergehende Durchblutungsstörung im Herzen beispielsweise, schmerzt stark – man spricht von Angina Pectoris. Bricht die Plaque-Schicht auf, lagern sich schnell Blutplättchen an und ein Blutgerinnsel kann entstehen. Bluthochdruck ist ein Hauptrisikofaktor für die Entstehung der Arteriosklerose und gleichzeitig eine mögliche Folge: Die „Gefäßverkalkung“ verhärtet die Arterien, die somit den Druck des Blutstroms aus dem Herzen nicht mehr abfedern und gleichmäßig verteilen können. Insbesondere eine Verhärtung der Hauptschlagader führt zu gefährlichen Blutdruckspitzen. Neben Veränderungen des Lebensstils zur Vermeidung von Risikofaktoren wie Rauchen, Bewegungsmangel oder Übergewicht, kann die Entstehung von Arteriosklerose durch blutdruck- und cholesterinsenkende Medikamente verlangsamt werden. Stark verengte Gefäße müssen unter Umständen operativ geweitet (Angioplastie) oder verengte Stellen durch einen Bypass überbrückt werden. Schillernde Schönheit: Ein präpariertes Herz steht den BayerWissenschaftlern bei ihrer Forschung im Labor Modell. 12 A BSCHNIT T 2 Die Nieren Die Funktion der Nieren Die Nieren sind die Klärwerke des Körpers: Die bohnenförmigen Organe filtern Giftstoffe aus dem Blut, regeln Wasser- und Elektrolythaushalt und justieren den Blutdruck. 200-mal am Tag wird das gesamte Blut – etwa sieben Liter – durch die Nieren gepumpt. Täglich bilden die Nieren 180 Liter Primärharn. 99 Prozent der Flüssigkeit sowie für den Körper wichtige Substanzen führt der Körper anschließend aus den Harnkanälchen wieder ins Blut zurück. 1,5 Liter Flüssigkeit bleiben übrig und werden als Urin ausgeschieden, der nur noch Abfallstoffe bzw. Substanzen enthält, die in höherer Konzentration für den Körper giftig wären. Die Nieren filtern Abfallstoffe aus dem Blut, die anschließend mit dem Urin ausgeschieden werden. Video: Die Funktion der Nieren L ERNINHALTE 1. Die Funktion der Nieren 2. Chronische Niereninsuffizienz 3. Renale Anämie 13 Arbeiten die Nieren nicht mehr ordnungsgemäß, leidet bald der gesamte Körper. Eine ganze Reihe von Prozessen gerät dann aus der Balance. Chronische Niereninsuffizienz Von einer chronischen Niereninsuffizienz spricht man, wenn die Nierenfunktion krankheitsbedingt über einen längeren Zeitraum eingeschränkt ist. Häufige Ursache ist eine Schädigung der feinen Kapillargefäße in den Glomerula, zum Beispiel durch Bluthochdruck, Diabetes oder entzündliche Erkrankungen der Niere. Typische Folgen der chronischen Niereninsuffizienz sind eine Anämie sowie Bluthochdruck, der wiederum die Schädigung der Nieren beschleunigt. Auch tritt oft eine zunehmende Verkalkung der Gefäße auf, die das Risiko von Herzinfarkt oder Schlaganfall steigern. 26 Millionen Die amerikanische National Kidney Foundation geht davon aus, dass 26 Millionen Erwachsene in den USA unter chronischem Nierenversagen leiden. Jede Niere besteht aus etwa einer Million Nierenkörperchen. In deren Innern liegen die hier abgebildeten Blutgefäßknäuel – auch Glomeruli genannt. Sie filtern Abfallstoffe aus dem Blut. 14 Ist die Nierenschwäche so weit fortgeschritten, dass die Organe ihren Aufgaben nicht mehr nachkommen, muss das Blut ersatzweise durch medizinische Verfahren gereinigt werden: die Dialyse. Doch da das Risiko für Herz-Kreislauf- Erkrankungen im Verlauf der Krankheit immer weiter zunimmt, sind Dialysepatienten besonders gefährdet: Jeder zweite Dialysepatient stirbt an einer Herz-Kreislauf- Erkrankung. Und die Behandlung ist nicht einfach: Manche Standardtherapien für Herzpatienten haben bei Nierenerkrankten schwere Nebenwirkungen. Beispielsweise sogenannte Mi- neralokortikoid-Rezeptor-Antagonisten – kurz MR-Antagonisten – zur Behandlung einer chronischen Herzinsuffizienz. Sie erhöhen die Natrium- und damit auch die Wasserausscheidung des Körpers. Der Wasseranteil im Blut nimmt ab, ebenso die Blutmenge. Dadurch sinkt der Blutdruck, und das entlastet das Herz. Gleichzeitig steigt aber vor allem bei Patienten mit einer chronischen Nierenerkrankung das Risiko, dass sich in ihrem Blut Kalium anreichert. Die Folge: Ein Überschuss des sensiblen Elektrolyts kann zu gefährlichen Herzrhythmusstörungen führen. Die häufigsten Ursachen für Nierenversagen (Klicken für Erklärung) Ein neuer Kandidat aus der Bayer-Forschung für Patienten mit Herz- und Nierenerkrankungen ist ein neuer MR-Antagonist: Die Bayer-Wissenschaftler optimierten den Wirkstoff so, dass er wirk- Die Dialyse ist eine Nierenersatztherapie, eine künstliche Blutwäsche. Die Dialysemaschine übernimmt dann die Aufgabe, Stoffe aus dem Blut zu filtern, die sonst über den Harn aus dem Körper geleitet werden. 15 sam vor chronischen Herz- oder Nierenschäden schützt – und dabei das Risiko von Störungen im Elektrolythaushalt möglichst minimiert. Eine erste klinische Studie bei Patienten mit Herzinsuffizienz und chronischer Nierenerkrankung hat gezeigt, dass dieser neue MR-Antagonist das Kaliumlevel im Blut innerhalb des therapeutischen Bereichs in einem viel geringeren Ausmaß beeinflusst. Weltweite klinische Studien zur Sicherheit und Wirksamkeit des neuen MR-Antagonisten haben bereits begonnen. Video: Neuer Wirkstoff gegen renale Anämie Renale Anämie Auch ein Problem vieler Patienten mit einer fortgeschrittenen chronischen Nierenerkrankung ist die renale Anämie, auch Blutarmut genannt. Grund ist die wichtige Rolle der Nieren für die Blutbildung: Enthält das Blut zu wenig Sauerstoff, gibt die Niere das Hormon Erythropoetin – kurz EPO – ab. Dieses Hormon aktiviert im Knochenmark die Produktion roter Blutkörperchen, der Sauerstoffträger im Blut. Chronisch nierenkranke Patienten produzieren geringere Mengen EPO und leiden daher oft unter Blutarmut. Die Folge: Sie sind blass, schlapp und haben Schwierigkeiten beim Atmen. Seit gut 20 Jahren wird dieses Leiden mit synthetisch hergestelltem EPO behandelt. Das kann allerdings den Blutdruck in die Höhe treiben: Eine gefährliche Nebenwirkung für Nieren-Patienten mit Herz-Kreislauf-Problemen. Biologielaboranten wie Lara Göbel und Svenja Schwafertz (v. li.) analysieren regelmäßig Urinproben von Nierenpatienten auf kritische Veränderungen. Die Bayer-Forscher wollen der Blutarmut deshalb nun anders vorbeugen: mit Höhentraining in Tablettenform. Der Wirkstoff gaukelt dem Körper eine Sauerstoffunterversorgung vor, als wäre er 16 im Trainingscamp auf 4.000 Metern Höhe in dünner, also sauerstoffarmer Luft. Der Körper regt daraufhin die Produktion roter Blutkörperchen an. Das verbessert den Sauerstofftransport. Die BayerSubstanz greift dafür in einen mehrschichtigen Signalweg ein. Fällt der Sauerstoffgehalt im Gewebe, setzt der menschliche Körper ein Protein mit dem Namen Hypoxie-induzierter Faktor – kurz HIF – frei. Ist ausreichen Sauerstoff vorhanden, wird HIF abgebaut und somit aus dem Körper entfernt. Dieser Abbauprozess wird von einem Enzym mit den Namen HIF-Prolylhydroxylase, kurz HIF-PH, eingeleitet. Ist jedoch nicht ausreichend Sauerstoff vorhanden, bleibt HIF stabil und aktiviert die zelluläre EPO-Produktion. Diesen Effekt versuchen die Bayer-Forscher für Patienten mit chronischer Nierenerkrankung zu nutzen: Die Substanz blockiert die HIF-PH, die Niere produziert vermehrt EPO, und das führt letztlich zu der gewünschten Menge an roten Blutkörperchen. Probenparade: Fein säuberlich aufgereiht sind die Urinproben vorbereitet für weitere Untersuchungen. Nur so lassen sich jedem Patienten die korrekten Ergebnisse 17 A BSCHNIT T 3 Die Lunge Die Funktion der Lunge Die Lunge ermöglicht den Gasaustausch zwischen Körper und Umwelt: Sauerstoff gelangt ins Blut, Kohlendioxid wird abtransportiert – und einfach ausgeatmet. Dieser Austausch ist lebenswichtig. Im Lungenkreislauf wird verbrauchtes sauerstoffarmes Blut von der rechten Herzkammer in die Lunge transportiert. Dort wird es mit Sauerstoff angereichert und fließt schließlich zurück in die linke Herzkammer, um dann den Körper mit Sauerstoff zu versorgen. Das Kohlendioxid aus dem Blut wird in den Lungen abgegeben und mit der Atemluft „entsorgt“. Gesteuert wird die Atmung über das Atemzentrum im Gehirn, das auf einen erhöhten Kohlendioxidgehalt im Blut reagiert und den Atemreflex auslöst. Beim Einatmen ziehen sich Muskeln im Brust- Video: Der Lungenkreislauf L ERNINHALTE 1. Dir Funktion der Lunge 2. Lungenhochdruck 3. Chronisch obstruktive Lungenerkrankung 4. Asthma 18 raum – vor allem das Zwerchfell und die Rippenmuskulatur – zusammen, der Brustraum weitet sich, die Lunge dehnt sich aus und füllt sich mit Luft. Etwa ein halber Liter Luft strömt bei jedem Atemzug durch Nase oder Mund in die Luftröhre, die sich in zwei große Bronchienäste (Hauptbronchien) teilt. Diese verzweigen sich in den Lungenflügeln immer feiner. Lungenkreislauf: Der rechte Herzmuskel leidet mit (Klicken für Erklärung) Unterwegs wird die Luft gereinigt: Schleim bindet Staubpartikel und verhindert, dass sie tiefer in die Atemwege eindringen; Flimmerhärchen transportieren den Schleim aus der Lunge in den Rachen. Größere Fremdkörper lösen einen Hustenreiz aus, der die Reinigung der Atemwege unterstützt. Über die kleinsten Äste, die Bronchiolen, strömt die Atemluft in die Lungenbläschen (Alveoli), die in winzigen Trauben den Abschluss der Bronchiolen bilden. Die dünne Membran der Lungenbläschen ist von feinsten Kapillargefäßen durchzogen. Hier findet der Gasaustausch statt: Sauerstoff gelangt ins Blut, Kohlendioxid wird in die Atemluft abgegeben. Die Atmungsorgane sind ohne Pause aktiv, ein LeMehr als 10.000 Liter Luft strömen ben lang: 10- bis 15täglich durch die Lungen. mal pro Minute wird die Atmung ausgelöst. Erkrankungen, aber auch äußere Reize – vor allem das Rauchen – können die Leistungskraft der Atmungsorgane vorübergehend oder dauerhaft beeinträchtigen. Lungenerkrankungen können gefährliche Folgen haben – denn Sauerstoffmangel bedroht die Funktion aller Organe im Körper. 10.000 Liter 19 Lungenhochdruck Therapie ist nicht einfach. Zwar gibt es Wirkstoffe, die die Gefäße erweitern, den Blutfluss erhöhen und dadurch helfen, das Rechtsherzversagen zu verzögern. Doch bei der Therapie eines Patienten mit Lungenhochdruck ist es nicht immer ausreichend, allein die Gefäßverengung zu behandeln. Oft gibt es eine andere zugrundeliegende Lungenerkrankung, die die Pulmonale Hypertonie pri- Lungenhochdruck etwa beginnt oft völlig unerkannt. Mediziner sprechen auch von Pulmonaler Hypertonie, kurz PH. Bei den Betroffenen ist der Blutdruck im Lungenkreislauf chronisch erhöht. Denn aus noch unbekannter Ursache verändern sich bei der PH zahlreiche Faktoren, die den Blutfluss durch das Kapillarsystem der Lunge regulieren. Das hat fatale Folgen: Die Gefäßmuskulatur wird dicker, die Blutbahnen verengen sich, Verengung der Lungenbläschen bei Lungenhochdruck werden steifer und lassen weniger Blut fließen. Durch die(Klicken für Erklärung) sen Umbau gelangt weniger Blut durch die Lunge, und der Gasaustausch verschlechtert sich. Um dem entgegenzuwirken, erhöht der Körper den Blutdruck in der Lunge. Und dann leidet auch das Herz: ! Der chronisch hohe Blutdruck in der Lunge fordert vor allem die rechte Herzkammer ständig zu Höchstleistungen. Weil er ständig gegen einen großen Widerstand anpumpen muss, verdickt sich der Herzmuskel und ist letztlich nicht mehr in der Lage, sich an die jeweiligen Lebensbedürfnisse anzupassen und das notwendige Blutvolumen zu transportieren. Müdigkeit, Herzklopfen beim Treppensteigen und Atembeschwerden – die Symptome des Lungenhochdrucks sind unspezifisch und erschweren die Diagnose und Aussagen über den weiteren Verlauf der Krankheit. Auch die 20 mär verursacht und die rechte Herzkammer belastet. Die Behandlung variiert abhängig von der zugrundeliegenden Krankheit. trächtigt ihre Fähigkeit, sich zu regenerieren; es bildet sich Narbengewebe, das die Bronchien zusätzlich verengt. Durch diesen Prozess wird die Gewebeoberfläche, die für den Gasaustausch zur Verfügung steht, reduziert. Beim Ausatmen bleibt verbrauchte Luft in der Lunge zurück und sauerstoffhaltige Luft kann nicht ausreichend nachströmen. Typischerweise zeigt sich die COPD durch chronischen Husten, Abhusten von Schleim, Kurzatmigkeit mit pfeifenden Atemgeräuschen und Atemnot. Chronisch obstruktive Lungenerkrankung Welche Rolle Lungenerkrankungen weltweit spielen, zeigt das Beispiel der chronisch obstruktiven Lungenerkrankung (COPD). ! COPD könnte im Jahr 2030 die dritthäufigste Todesursache weltweit sein. Zwar kann die COPD durch Medikamente und den Lebensstil aufgehalten werden. Bereits entstandene Schäden in der Lunge sind jedoch nicht umkehrbar. Je weiter die COPD fortschreitet, desto stärker sinkt die körperliche Leistungsfähigkeit; selbst alltägliche Aktivitäten werden immer schwerer zu bewältigen. Das Absinken der Lungenleistung und damit der Sauerstoffversorgung des Körpers wird schließlich lebensbedrohlich. Ausgangspunkt ist stets eine chronische Entzündung der Atemwege (Bronchitis), die durch bestimmte Schadstoffe wie Zigarettenrauch, aber auch Smog oder andere Staubteilchen in der Luft ausgelöst wird. Das lässt die Bronchien verkrampfen, die Schleimhäute schwellen an und produzieren vermehrt Schleim, der die Atemwege verstopft. Auf Dauer schädigt der Entzündungsprozess die Bronchialschleimhaut und beein- COPD-Patienten können Lungenhochdruck entwickeln. Eine COPD erhöht zudem das Risiko für Lungenkrebs, Lungenentzündungen oder Herzerkrankungen. Schätzungen zufolge leiden weltweit mehrere hundert Millionen Menschen unter COPD. Sauerstoffreiche Luft strömt bei der Einatmung über die Luftröhre in die beiden Bronchienäste. Sie verzweigen sich in der Lunge immer feiner. 21 Die Therapie einer COPD zielt vor allem darauf, die Symptome zu lindern, den Krankheitsverlauf zu verlangsamen und Komplikationen vorzubeugen. Im Vordergrund stehen die Förderung eines gesunden Lebensstils mit körperlicher Bewegung sowie das Vermeiden von Substanzen wie Tabakrauch, die die Atemwege reizen. Zur Behandlung werden Medikamente eingesetzt, die die Bronchien weiten und Entzündungen vorbeugen beziehungsweise sie bekämpfen. Bei einer starken Einschränkung der Sauerstoffversorgung kann eine Sauerstofftherapie eingesetzt werden. Asthma Ebenfalls eine chronische, entzündliche Erkrankung der Atemwege ist Asthma. Die Innenwände der Bronchien verengen sich anfallartig, sodass weniger Luft ein- und ausströmen kann. Die Verkrampfung wird begleitet von vermehrter Schleimbildung; außerdem können Wasseransammlungen, auch Ödeme genannt, in den Bronchien entstehen. Beides erschwert die Atmung zusätzlich. Ein Asthma-Anfall kann durch äußere Reize, zum Beispiel Tabakrauch, Allergene wie Staub oder Milben oder sehr kalte Luft, aber auch durch bestimmte Medikamente sowie physische oder psychische Belastungen ausgelöst werden. Patienten leiden unter Kurzatmigkeit und, vor allem nachts und am frühen Morgen, an Hustenanfällen. Asthma ist nicht heilbar. Bei lebenslanger medikamentöser Behandlung und konsequenter Vermeidung von Reizstoffen können die meisten Betroffenen jedoch ein normales, aktives Leben führen. Lebensbedrohlich wird Asthma nur, wenn Patienten den auslösenden Faktoren weiterhin ausgesetzt sind und keine Behandlung erfolgt. In seltenen Fällen kann Asthma zu einer COPD führen. Grundlegend für die Behandlung einer Asthma-Erkrankung ist es, die individuellen Faktoren, die bei einem Patienten einen Anfall auslösen können, zu erkennen und zu vermeiden. Eine HypoLungengewebe unter dem Elektronenmikroskop: sensibilisierung („AllergieDie große Öffnung in der Mitte ist ein Alveolus. Oben rechts erkennt man eine Lungenkapillare. 22 impfung“) gegenüber bestimmten Allergenen kann helfen, die Häufigkeit der Anfälle zu vermindern. Fragen zur Lerneinheit Bei einem akuten Anfall hilft eine Therapie mit sogenannten kurz wirksamen Beta-2-Agonisten, die Bronchien zu weiten. Als Langzeittherapie werden oft Kortikoide eingesetzt, um Entzündungen zu verhindern und damit die Anfälligkeit der Bronchien für eindringende Allergene zu senken. Frage 1 von 5 Wie viel Liter Blut pumpt das Herz pro Minute durch den Körper? A. 4 Links zu Herz, Lunge und Niere B. 5 Viele Informationen zur Nierenfunktion, Krankheiten und Wechselwirkung der Nieren mit anderen Organen bietet die Deutsche Gesellschaft für Nephrologie. C. 6 D. 7 Bayer HealthCare erklärt interaktiv Funktion und Erkrankungen der drei Organe. Das National Heart, Blood and Lung Institute bietet zahlreiche Informationen zu unterschiedlichen Krankheiten. Informationen über Herzkrankheiten gibt es auf den Seiten der Deutschen Herzstiftung. Antwort prüfen 23 K APITEL 3 Blut – der rote Lebenssaft Das Blut ist ständig im Fluss und versorgt das gesamte Körpergewebe mit Sauerstoff und Nährstoffen. Und es spielt eine Rolle für lebenswichtige Abläufe wie die Immunabwehr und Wundheilung. Und auch für Ärzte ist es interessant: Zahlreiche Laborwerte lassen sich aus dem Blut gewinnen. Dadurch können Ärzte die Funktion und den Zustand verschiedener Organe prüfen. Anhand der Blutwerte lassen sich dann Rückschlüsse auf Krankheiten ziehen. Zu den festen Bestandteilen zählen vor allem die roten Blutkörperchen, die sogenannten Erythrozyten. K APITEL 3 Thrombosen Die Bestandteile des Blutes Das Blut besteht aus festen und flüssigen Bestandteilen: Das flüssige Blutplasma enthält Gerinnungsfaktoren, Hormone, Abwehrstoffe und Stoffwechselprodukte. Zu den festen Bestandteilen zählen vor allem die roten Blutkörperchen, die sogenannten Erythrozyten. Sie nehmen in der Lunge Sauerstoff auf und geben ihn im Körper an die Organe ab. Als Abfallprodukt transportieren sie Kohlendioxid zurück zur Lunge. Die Erythrozyten bestehen in erster Linie aus Hämoglobin: Das eisenhaltige Protein verleiht den roten Am häufigsten bilden sich Blutkörperchen ihre Farbe. Die weißen Thrombosen in den Beinund Beckenvenen. Blutkörperchen, auch Leukozyten genannt, erfüllen verschiedene Aufgaben in der Immunabwehr, um Krankheitserreger, aber auch Gifte für den Körper unschädlich zu machen. Die Blutplättchen, Fachleute sprechen von Thrombozyten, spielen eine wichtige Rolle bei der Blutstillung und unterstützen die Blutgerinnung. Wenn man sich in den Finger schneidet, werden durch die Verletzung des Gefäßes die Blutplättchen angelockt. Mithilfe bestimmter Gerinnungsfaktoren vernetzen sie sich und bilden einen Blutpfropfen, der die Wunde verschließt. Menschliche Blutzellen in starker Vergrößerung. L ERNINHALTE 1. Die Bestandteile des Blutes 2. Entstehung eines Thrombus 3. Gefahren und Behandlung von Thrombosen 25 Entstehung eines Thrombus on ein, die vom Thrombin, dem entscheidenden Enzym für die Blutgerinnung, initiiert wird: Es spaltet das im Blut gelöste Fibrinogen in Fibrin. Die langen Molekülketten bilden ein feines Netzwerk aus Fibrinfäden. Darin sammeln sich Thrombozyten und andere Blutzellen und bilden ein festes Blutgerinnsel. Dieser sogenannte Thrombus löst sich wieder auf, sobald die Wunde verheilt ist. Dass das Blut gerinnt, ist eine Schutzfunktion des Körpers. Denn nur so können sich verletzte Blutgefäße wieder schließen und verheilen. Bei der Gerinnung lagern sich zuerst die Thrombozyten zusammen und bilden ausgehend von den Wundrändern einen blutstillenden Pfropf. Anschließend setzt eine Kettenreakti- Bei stark verlangsamter Fließgeschwindigkeit des Bluts kann durch körpereigene Gerinnungsfaktoren ein Blutgerinnsel (Thrombus) entstehen. ! Ein feines Gleichgewicht zwischen gerinnungsfördernden und gerinnungshemmenden Eiweißen sorgt dafür, dass Blutgerinnsel nicht am falschen Ort entstehen. Denn bildet sich ein Thrombus im Innern eines Blutgefäßes und wächst weiter statt sich aufzulösen, droht eine gefährliche Thrombose. Sie treten am häufigsten in den Bein- und Beckenvenen auf – also Gefäßen, die das Blut zum Herzen führen. 26 Gefahren und Behandlung von Thrombosen Video: Der Weg der Thrombose Bei Thrombosen besteht die Gefahr, dass sich Blutgerinnsel lösen, mit dem Blutstrom fortgeschwemmt werden und an einer anderen Stelle im Körper ein kleineres Blutgefäß verstopfen. Das betroffene Gewebe kann dann nicht mehr ausreichend durchblutet und versorgt werden. Lebensbedrohliche Organschäden wie eine Lungenembolie, Herzinfarkt oder Schlaganfall können die Folge sein. Mit dem Alter nimmt das Risiko eine Thrombose zu erleiden, deutlich zu. Aber auch besonders lange Liegephasen sind gefährlich: ! Denn strömt das Blut langsamer durch die Venen, können die Gerinnungsenzyme, die im Blut transportiert werden, ohne äußeren Anlass aktiv werden. Auch Frauen, die Hormone beispielsweise zur Verhütung einnehmen oder schwanger sind, haben ein höheres Thrombose-Risiko, denn die Hormone beeinflussen die Gerinnungsfähigkeit, das Volumen und Fließeigenschaften des Blutes. Medikamente wie die Cumarine setzen an einem anderen Punkt der Blutgerinnung an: Sie hemmen das Vitamin K, das bei der Entstehung von Thrombosen ebenfalls eine Rolle spielt. Um gar nicht erst eine Thrombose zu bekommen, ist vor allem viel Bewegung wichtig und eine ausreichende Flüssigkeitsversorgung. Muss man längere Zeit liegen, beispielsweise im Krankenhaus, sollte man darauf achten, Arme und Beine zu bewegen, um den Kreislauf etwas in Schwung zu bringen. Zusätzlich erhalten Patienten im Krankenhaus Kompressionsstrümpfe. Diese entlasten das Venensystem und unterstützen es dabei, das Blut aus den Beinen zu transportieren. Weil die Blutgerinnsel lebensgefährliche Folgen nach sich ziehen können, erfordern sie schnelles Handeln. Zur Therapie oder zur Vorsorge verabreichen Ärzte üblicherweise Medikamente, die auf Heparinen basieren. Das sind Wirkstoffe, die die Blutgerinnung hemmen. Deswegen nennt man diese Arzneimittel auch Antikoagulantien, was sich aus dem griechischen Wort „anti“ zu deutsch „gegen“ und dem lateinischen Begriff „coagulatio“ („Zusammenballung“) zusammensetzt. Heparine verstärken die Wirkung des Antithrombins, das als Gegenspieler des Thrombins ebenfalls im Blut vorkommt, um das 1000-fache. Deswegen kann Antithrombin bereits aktivierte Gerinnungsfaktoren besser hemmen. 27 A BSCHNIT T 3.2 Hämophilie Die Arten der Hämophilie Kleine Kratzer oder Schürfwunden sind für gesunde Menschen in der Regel kein Problem. Denn die Blutung versiegt innerhalb weniger Minuten und über der Wunde bildet sich eine schützende Kruste. Doch nicht immer funktioniert das Blutgerinnungssystem ausreichend: Weltweit gibt es rund 400.000 Menschen, die an der Bluterkrankheit leiden – der sogenannten Hämophilie. Bei ihnen kommt eine Blutung gar nicht oder nur langsam zum Stillstand. Der Grund: Den Betroffenen mangelt es an bestimmten Bluteiweißen, den Gerinnungsfaktoren. Es gibt zwei Arten der Hämophilie: Bei der Hämophilie A ist zu wenig oder kein Blutgerinnungsfaktor VIII vorhanden. Sie ist mit 80 Prozent die häufigste Form der Hämophilie. Bei der Hämophilie B gilt das Gleiche für den Blutgerinnungsfaktor IX. Hämophilie entsteht durch einen Defekt auf dem X-Chromosom. Sind diese Bluteiweiße zu wenig oder gar nicht vorhanden, wird die Gerinnungskaskade unterbrochen. Nach einem Sturz sickert dann – zum Beispiel bei einem aufgeschrammten Knie – noch nach Stunden Blut aus der Wunde. Kleine Verletzungen, die bei gesunden Kindern nur einen blauen Fleck hinterlassen, können beträchtliche Einblutungen in Muskeln oder Gelenke verursachen. Risiken und Folgen der Erkrankung L ERNINHALTE Unbehandelt kann sie die Gelenk- und Muskelfunktionen erheblich beeinträchtigen, sodass Hämophilie-Patienten schlimmstenfalls auf Gehhilfen oder den Rollstuhl angewiesen sind, wenn sie das Jugend- oder Erwachsenenalter erreichen. Einblutungen im 1. Die Arten der Hämophilie 2. Risiken und Folgen der Erkrankung 28 Gehirn können sogar lebensgefährlich sein. Um diese Komplikationen zu verhindern, ist es wichtig, Kinder, aber auch Jugendliche und Erwachsene mit Hämophilie prophylaktisch zu behandeln. Deswegen gehört für Bluterkranke die prophylaktische Gabe von Faktor VIII durch regelmäßige Injektionen zum Alltag. Nur so bleibt auf Dauer gewährleistet, dass immer ausreichende Mengen des Gerinnungsfaktors im Blut zirkulieren, um spontane Blutungen zu verhindern. Die eigene Behandlung daheim gibt Hämophilie-Betroffenen die Chance, ihre Krankheit selbst in den Griff zu bekommen. Die vererbte Gefahr Ursache der Hämophilie ist ein Gendefekt auf dem X-Chromosom. Weil Frauen zwei davon haben, kann der Defekt meist durch das zweite, normale XChromosom ausgeglichen werden. Männer besitzen nur ein X-Chromosom und haben bei einem Defekt keine Ausgleichsmöglichkeit. 29 A BSCHNIT T 3.3 Anämie Allgemeines zu Anämien Die roten Blutkörperchen, die hauptsächlich aus dem eisenhaltigen Protein Hämoglobin bestehen, sind für den Sauerstofftransport im Blut zuständig. Sind bei einem Patienten zu wenige rote Blutkörperchen vorhanden oder ist der Hämoglobinspiegel zu niedrig, kann das Blut nicht genügend Sauerstoff aufnehmen, um den Körper ausreichend zu versorgen. Man spricht dann von einer Anämie oder Blutarmut. Typische Symptome sind Blässe, Schwäche und Müdigkeit. Eine Anämie kann durch Blutungen (auch durch starke Menstruationsblutungen) oder einen übermäßigen Abbau von roten Blutkörperchen aufgrund einer Krankheit (zum Beispiel der Sichelzellenanämie oder der Thalassämie) entstehen. Rote Blutkörperchen sind für den Sauerstofftransport im Blut verantwortlich. Eisenmangelanämie Die weltweit häufigste Form ist die Eisenmangelanämie: Hier ist durch das Fehlen oder den Mangel des Spurenelements Eisen die Blutbildung im Knochenmark gestört. Auch ein Mangel an bestimmten Vitaminen wie Folsäure oder Vitamin B12 kann eine Anä- L ERNINHALTE 1. Allgemeines zu Anämien 2. Eisenmangelanämie 3. Sichelzellenanämie 4. Thalassämie 30 1,6 Milliarden Blutarmut, vor allem die Eisenmangelanämie, ist ein weltweites Gesundheitsproblem: 1,6 Milliarden Menschen sind betroffen. mie verursachen. Dauert der Sauerstoffmangel über einen längeren Zeitraum an, kann er die inneren Organe schädigen – im schlimmsten Fall kann eine Anämie sogar tödlich verlaufen. 5 Prozent Laut WHO sind 5 Prozent der Weltbevölkerung Träger von Hämoglobinstörungen, zu denen – neben der Sichelzellenanämie – auch die Thalassämie gehört. Die Therapie einer Anämie hängt von ihrer Schwere und Ursache ab. Ein Eisen- oder Vitaminmangel kann über die Ernährung und Nahrungsergänzungsmittel behoben werden. Mit Medikamenten werden zugrundeliegende Ursachen behandelt – beispielsweise Infektionen, starke Menstruationsblutungen oder Blutbildungsstörungen. Bei einer sehr schweren Anämie kann eine Operation notwendig sein, um die Blutung zu stoppen, den Blutverlust über eine Transfusion auszugleichen oder die Blutbildung mit einer Knochenmark- oder Stammzelltransplantation wieder zu aktivieren. Eine Sichelzellenanämie äußert sich vor allem durch Schmerzen sowie die typischen Symptome einer Anämie. Schmerzen können im ganzen Körper auftreten – sie entstehen dann, wenn Sichelzellen ein Gefäß blockieren oder beschädigen und eine Durchblutungsstörung bewirken. Die deformierten roten Blutkörperchen können die Organe schädigen, zum Bespiel die Milz, die Lunge – woraus sich Lungenhochdruck entwickeln kann –, das Gehirn sowie Herz, Leber und Nieren. Auch die Netzhaut des Auges kann durch die Sichelzellen beschädigt werden. Sichelzellenanämie Die Sichelzellenanämie ist eine erblich bedingte Störung der Blutbildung. Die Erythrozyten der Betroffenen enthalten vorrangig Hämoglobin S, eine krankhaft veränderte Variante des normalen Blutfarbstoffes (Hämoglobin A). ! Diese ebenfalls starren „Sichelzellen“ sind unfähig, Sauerstoff zu transportieren; außerdem können sie kleine Blutgefäße nicht mehr erreichen beziehungsweise verstopfen sie und behindern damit die Durchblutung des Gewebes. Schließlich werden die verformten Blutkörperchen in hoher Zahl vom Körper abgebaut. In der Folge leiden die Patienten unter einer Anämie und der damit verbundenen Sauerstoff-Unterversorgung des Körpers. Nur in wenigen Fällen ermöglicht eine Knochenmark- oder Stammzelltransplantation eine Heilung. Für die Mehrzahl der Patienten zielt die Therapie darauf, Schmerzen zu lindern, Infektionen und Organschäden vorzubeugen und sie bei Bedarf zu behandeln. Akute Schmerzen werden mit Medikamenten sowie der Gabe von Flüssigkeit und Sauerstoff behandelt, Infektionen mit der Gabe von Antibiotika beziehungsweise präventiven Impfungen. Unter Sauerstoffmangel – zum Beispiel bei Belastung des Körpers – verkleben diese Hämoglobin-Moleküle zu unflexiblen Komplexen und verformen die Erythrozyten sichelförmig. 31 Thalassämie Die Thalassämie ist eine genetisch bedingte Blutbildungsstörung: Der Körper bildet nicht genug gesundes, für den Gasaustausch notwendiges Hämoglobin A. Aufgrund einer Genmutation werden eine oder mehrere der vier Eiweißketten im Hämoglobin nicht korrekt gebildet. Die veränderten roten Blutkörperchen werden vom Körper schnell abgebaut. Leichte Formen der Thalassämie verursachen nur leichte Symptome, eine schwere Form muss dagegen dringend behandelt werden. Im schlimmsten Fall sind alle vier für die Bildung von Alphaglobin verantwortlichen Gene defekt; der Embryo ist in diesem Fall nicht lebensfähig. Ohne Behandlung verläuft eine schwere Thalassämie bereits in den ersten Lebensjahren tödlich. Die Therapieansätze bei Thalassämie unterscheiden sich abhängig von Typ und Schweregrad der Erkrankung. Leichte Formen bedürfen oft keiner Behandlung. Patienten, die an einer schweren Form der Thalassämie leiden, erhalten regelmäßig Bluttransfusionen sowie eine ChelatTherapie, welche die Ausscheidung von Eisen verstärkt – denn Bluttransfusionen können schädlich erhöhte Eisenwerte im Blut hervorrufen. Die Einnahme von Folsäure kann zusätzlich die körpereigene Blutbildung anregen. Geheilt werden kann eine Thalassämie nur durch eine Knochenmark- oder Stammzelltransplantation, die nur für wenige Patienten in Frage kommt. 32 Fragen zur Lerneinheit Links zum Thema Blut und Blutkrankheiten Das National Heart, Blood and Lung Institute bietet zahlreiche Informationen zu unterschiedlichen Krankheiten. Frage 1 von 3 Für den Sauerstofftransport im Blut ist/sind verantwortlich ... Die World Federation of Hemophilia informiert über verschiedene Blutungsstörungen. „Blut verbindet alle“ ist das Motto der Deutschen Hämophiliegesellschaft. Genaueres zu Hämophilie, ihre Ursachen und Therapie, finden sich auf faktorviii.de. A. Erythrozyten Mehr über Anämien findet sich auf den Seiten der World Health Organization. B. Blutplasma C. Hämoglobin D. Thrombozyten Antwort prüfen 33 Impressum © 2013 Bayer AG Fotos und Grafiken: Kapitel 1: Das Herz-Kreislauf-System Bayer AG (S. 5, 6) Sciepro/SPL/Corbis/Bayer AG (S. 2, 3) Kapitel 2: Herz, Niere und Lunge Bayer AG (S. 10, 11, 15, 19, 20) Katharina Hanglberger/Bayer AG (Titel, S. 7, 8, 13, 18) Juice Images/Corbis/Bayer AG (S. 9) Ocean/Corbis/Bayer AG (S. 9) Pasieka/SPL/Corbis/Bayer AG (S. 21, 23) Peter Ginter/Bayer AG (S. 9, 12, 16, 17) Sabine Bungert/Bayer AG (S. 12) SPL/Corbis/Bayer AG (S. 14, 15, 22) Tetra Images/Corbis/Bayer AG (S. 9) Herausgeber: Bayer AG Konzernkommunikation 51368 Leverkusen Ansprechpartner: Dr. Katrin Schneider Telefon 0214/30-48 825 Telefax 0214/30-71 985 E-Mail [email protected] Konzeption und Umsetzung: wissen+konzepte – Kommunikation für Forschung, Technik und Medizin, München www.wissenundkonzepte.de Pädagogische Beratung: Sylva Dietl, München Stand: Dezember 2013 xxxiv Kapitel 3: Blut – der rote Lebenssaft Bayer AG (S. 26, 28, 29) Eye of Science/Bayer AG (S. 30) Medical Graphics/Bayer AG (S. 25) Pasieka/SPL/Corbis/Bayer AG (S. 32) Steve Gschmeissner/SPL/Corbis/Bayer AG (S. 24, 25)