Neue Optionen zur Rezidivprophylaxe affektiver Störungen
Werbung

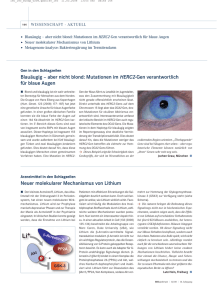
M E D I Z I N Jürgen Fritze Zusammenfassung Insbesondere wegen seiner antisuizidalen Eigenschaften bleibt Lithium das Pharmakon der Wahl für die Rezidivprophylaxe der bipolaren Krankheit. Die Antikonvulsiva Carbamazepin und Valproinsäure erleichtern die adjuvante Akuttherapie der Manie, insbesondere bei atypischen Verläufen. Die bipolare Depression ist wie jede andere Depression mit Antidepressiva – vorzugsweise selektive Serotoninwiederaufnahmehemmer (SSRI) – zu behandeln, außer bei Rapid Cycling oder bei sich ankündigendem Wechsel in die Manie. Schlüsselwörter: Depression, bipolare Psychose, Pharmakotherapie, Antikonvulsiva, Lithium Summary New Options in Prophylaxis of Recurrence of Affective Disorders Lithium remains the drug of first choice in prevention of recurrence of bipolar disorder especially due to its protective effect on suicidal behavior. The anticonvulsants carbamazepine and valproate gain importance as adjuncts in acute antimanic therapy, especially in atypical bipolar disorder. Bipolar depression should be treated with antidepressants – preferably selective serotonin reuptake inhibitor (SSRI), if not prohibited by rapid cycling or emerging switch to mania. Key words: depression, bipolar disorder, pharmacotherapy, anticonvulsants, lithium Neue Optionen zur Rezidivprophylaxe affektiver Störungen D ie affektiven Störungen Depression und bipolare Krankheit gehören zu den häufigsten Krankheiten. In Deutschland leiden derzeit etwa 2,8 Millionen Männer und fünf Millionen Frauen an einer Depression sowie rund 0,4 Millionen Frauen und ebenso viele Männer an einer bipolaren Störung (Punktprävalenz). Mindestens 60 Prozent der unipolaren (nur depressive Phasen) Depressionen nehmen einen rezidivierenden Verlauf, das heißt die Patienten erleben mindestens eine erneute Depression innerhalb von fünf Jahren. Die bipolare Störung (manische und depressive Phasen im Wechsel) rezidiviert bei nahezu 100 Prozent. Die Dauer der symptomfreien Intervalle variiert individuell erheblich, wobei es für den Einzelfall keine verlässlichen Prädiktoren gibt, die eine Aussage über die Dauer des künftigen symptomfreien Intervals erlauben. Gerade durch ihre Rezidivneigung führen die affektiven Krankheiten zur sozialen Desintegration (zum Beispiel Verlust des Arbeitplatzes). Darüber hinaus sind sie wegen des Suizidrisikos lebensbedrohlich: Rund fünf Prozent der ambulant behandelten und 15 Prozent der jemals hospitalisierten Depressionen enden im Suizid. Das Suizidrisiko ist bei bipolarer Krankheit besonders hoch. Der wesentlichste Prädiktor für den Tod durch Suizid sind frühere Suizidversuche (4). Die Behandlung der affektiven Krankheiten gliedert sich in drei Phasen (Grafik): ❃ antidepressive (sechs bis acht Wochen) beziehungsweise antimanische Akutbehandlung (drei bis zwölf Wochen), ❃ antidepressive (mindestens sechs Monate) beziehungsweise antimanische (mindestens drei Monate?) Erhaltungstherapie („continuation“), Deutsches Ärzteblatt½ Jg. 98½ Heft 44½ 2. November 2001 ❃ prophylaktische („maintenance“) Langzeittherapie (3, 7). Die Erhaltungstherapie gilt der Stabilisierung. Ein Rückfall (Relapse) soll in der zugrunde liegenden Indexepisode verhindert werden, wobei für die Depression eine mittlere Episodendauer von circa sechs Monaten und für die Manie von circa drei Monaten angenommen wird. In Wirklichkeit variiert die Episodendauer interindividuell allerdings erheblich. Mithilfe der Prophylaxe sollen neue Krankheitsepisoden (Rezidiv, „recurrence“) verhindert werden. Bei bipolarer Störung kann die Indexepisode einer Manie (bipolar I), einer Hypomanie (bipolar II), einer Depression oder einer gemischten (gleichzeitig manische und depressive Symptome) Episode entsprechen, ebenso das Rezidiv. Ideales Prophylaktikum in allen Therapiephasen effektiv Folgt man dieser Einteilung der Therapiephasen (Grafik), so muss ein Rezidivprophylaktikum („mood stabilizer“) per definitionem primär neuen Krankheitsepisoden vorbeugen, aber nicht unbedingt in der Akut- und Erhaltungstherapie wirksam sein (7). Das ideale Prophylaktikum wäre aber in allen drei Therapiephasen effektiv, und zwar gleichermaßen gegen alle vier derzeit abgegrenzten psychopathologischen Syndrome (Manie, Hypomanie, Mischzustand, Depression). Alle bisher bekannten Rezidivprophylaktika haben Ihren Ausgangspunkt von der Akuttherapie der Manie genommen (Biological Psychiatry 2000; 48 [6]). Das Rezidivrisiko besteht lebenslang fort, sodass eine ebenso lange Rezidivprophylaxe anzustreben ist, A 2885 M E D I Z I N besonders bei kurzen freien Intervallen (weniger als fünf Jahre) und bei vorherigen Suizidversuchen. Bei rezidivierender unipolarer Depression ist bei zwei oder mehr Episoden mit klinisch relevantem Schweregrad eine rezidivprophylaktische Therapie von mindestens fünf Jahren indiziert. Bei einer bipolaren Störung ist die Rezidivprophylaxe dann angezeigt, wenn sich mindestens eine weitere Episode in den vorhergehenden vier Jahren findet. Das nahezu 100-prozentige Rezidivrisiko spricht allerdings dafür, hier die Prophylaxe bereits nach der ersten manischen Episode zu beginnen (4). Rezidivprophylaxe mit Lithium Das etablierte Rezidivprophylaktikum („mood stabilizer“) ist Lithium. Möglicherweise wirkt Lithium auch antidepressiv – seine akute antimanische Wirkung gilt als etabliert, wenn sie auch begrenzt ist. Die wissenschaftliche Evidenz beschränkt sich auf vier Cross-over-Studien und nur einen doppelblinden Parallelgruppenvergleich gegen ein Placebo (5). Zwar ist die Placebokontrolle unverändert Goldstandard (7), sie konfrontiert aber gerade in der Maniebehandlung mit praktischen Problemen und insbesondere dem methodischen Problem des Auswaschens der Vormedikation (10): Handelte es sich hierbei um Lithium, war mit durch das Absetzen provozierten Rezidiven zu rechnen. Deshalb wird der adjuvante, placebokontrollierte Vergleich („add-on design“) favorisiert (10). Das methodische Problem der Absetzrezidive zeigten auch die zehn verfügbaren, placebokontrollierten Studien zur Wirksamkeit von Lithium in der Rezidivprophylaxe (11). Darin mag einer der Gründe liegen, dass sich die ursprünglich beobachtete Effektstärke von fast 50 Prozent in den letzten Jahren nicht replizieren ließ. Weitere Gründe könnten darin bestehen, dass heute überwiegend Kranke mit ungünstiger Ansprechprognose in Studien rekrutiert werden (8). Neue Studien (1) werfen auch erneut die Frage auf, ob Lithium gegen manische A 2886 und depressive Episoden gleichermaßen prophylaktisch wirksam ist. Laut Arzneiverordnungsreport 2000 wurden im Jahre 1999 (und ähnlich in den vorhergehenden Jahren) 18,9 Mio. Tagesdosen (DDD) Lithium zu Lasten der Gesetzlichen Krankenversicherung verordnet. Legt man nur die bipolar Kranken zugrunde und postuliert, dass diese alle ganzjährig mit Lithium rezidivprophylaktisch zu behandeln wären, so wäre der Bedarf durch die tatsächlichen Verordnungen nominal nur zu 7,3 Prozent gedeckt. Angesichts der Risiken, Kontraindikationen und Nebenwirkungen von Lithium und der variablen Phasenfrequenz ist das oben genannte Postulat zweifellos einzuschränken. Insofern mag die tatsächliche Unterversorgung mit Lithium nicht ganz so dramatisch sein. Andererseits kommt Lithium auch zur Rezidivprophylaxe der sehr viel größeren Gruppe rezidivierender spiel die Notwendigkeit der Plasmaspiegelkontrolle und die Sorge vor der geringen therapeutischen Breite (therapeutischer Bereich 0,6 bis 1,2 mval/l, vital bedrohlich ab 2,5 mval/l). Alternative Therapieoptionen Bei unipolarer Depression können für die Rezidivprophylaxe alternativ zu Lithium Antidepressiva in therapeutischer Dosis verwendet werden (3). Bei der bipolaren Depression, das heißt einer Depression im Rahmen einer bipolaren Krankheit, schließt sich die Rezidivprophylaxe mit Antidepressiva wegen der Gefahr aus, einen Wechsel in die Manie oder ein Rapid Cycling (mindestens vier Episoden pro Jahr) zu provozieren (11). In der Akutbehandlung der Manie ist die Wirksamkeit von Valproinsäure im Parallelgruppenvergleich in drei Grafik Phasen von Verlauf und Therapie affektiver Krankheiten unipolarer Depressionen in Frage. Vermutlich tragen neben (relativen) Kontraindikationen (unter anderem Niereninsuffizienz, Herzinsuffizienz, Herzrhythmusstörungen, Hypothyreose, Epilepsie, Psoriasis) und Nebenwirkungen (beispielsweise Gewichtszunahme, Tremor, Diabetes insipidus, Struma) vielfältige Gründe zur Unterversorgung bei, zum Bei- placebokontrollierten Studien (davon eine „add-on“-Studie) und einer nur lithiumkontrollierten Studie gut belegt (5). Bei dieser Indikation ist auch für Carbamazepin die Wirksamkeit in fünf placebokontrollierten Studien (vier im Parallelgruppendesign) nachgewiesen (5). In jüngster Zeit sind placebokontrollierte Belege für die atypischen Neuroleptika Olanzapin (zwei Deutsches Ärzteblatt½ Jg. 98½ Heft 44½ 2. November 2001 M E D I Z I N Studien), Risperidon (eine Studie) und Ziprasidon (eine Studie) hinzugekommen (5). Des Weiteren wird derzeit die Wirksamkeit neuer Antiepileptika wie Gabapentin, Lamotrigin, Oxcarbazepin, Tiagabin, und Topiramat evaluiert (5). In der einzigen placebokontrollierten Prophylaxestudie zu Valproinsäure ließ sich in den Hauptzielvariablen weder Lithium noch Valproinsäure von einem Placebo signifikant abgrenzen (1); dies gelang nur in Sekundäranalysen. Gründe liegen in (auch unvermeidbaren) methodischen Schwächen der Studie, unter anderem der hohen Abbruchrate und einer hohen Response auf das Placebo. Entsprechend einer Metaanalyse erreicht Carbamazepin nicht die rezidivprophylaktische Wirksamkeit von Lithium (2). Vor diesem Hintergrund hat sich in letzter Zeit, unter dem Einfluss nordamerikanischer Trends und auch aufgrund von Missverständnissen, eine Kontroverse ergeben, die auch Thema eines Editorials im Deutschen Ärzteblatt war (12). Dabei geht es insbesondere um die Fragen, welchen Rang Lithium im Vergleich zu Antikonvulsiva hat (8), und welchen Stellenwert Antidepressiva in der Akut- und Erhaltungstherapie der bipolaren Depression haben (6). Es wurde propagiert, in der Akutbehandlung und Rezidivprophylaxe der bipolaren Krankheit Lithium durch Antikonvulsiva, insbesondere Valproinsäure, zu ersetzen (14) und bei einer bipolaren Depression aus Sorge vor einem Wechsel zur Manie nicht mit Antidepressiva zu behandeln (13). Welches Medikament, wann einsetzen? Es liegt im pragmatischen Interesse und bedeutet wahrscheinlich geringere Belastungen und Risiken für die Kranken, zur Akuttherapie (von unipolarer und bipolarer Depression beziehungsweise Manie) und zur Erhaltungstherapie bereits das Medikament zu wählen, das auch für die gegebenenfalls notwendige Rezidivprophylaxe verwendet werden soll. Für die Priorisierung von Lithium bei bipolarer Störung spricht, dass Studien, trotz methodischer Mängel, dessen rezidivprophylaktische bessere Wirksamkeit im Vergleich zu Carbamazepin und erst recht verglichen mit Valproinsäure, belegen. Dies favorisiert Lithium ebenfalls für die Akuttherapie der Manie, auch wenn hier die Effekte von Valproinsäure und Carbamazepin besser belegt sind. Lithium grenzt sich auch und insbesondere durch seine suizidpräventive Wirkung (8) von den Antikonvulsiva ab, also eine vitale Indikation, und verdient deshalb Priorität. In der Akuttherapie sind Carbamazepin und Valproinsäure leichter zu handhaben als Lithium (größere therapeutische Breite), was für ihren Einsatz adjuvant zu Lithium spricht. Durch die Gabe von Valproinsäure können außerdem Antipsychotika eingespart werden (9). Damit kann Maniekranken eine potenziell als aversiv erlebte Therapie mit typischen Neuroleptika erspart und zur unverzichtbaren Compliance in der Langzeittherapie beigetragen werden. Die Auswahl wird von individuellen Merkmalen der Krankheit mitbestimmt. Für die Wahl von Lithium spricht das Vorliegen einer typischen Bipolar-I-Störung mit positiver Familienanamnese, besonders bei Erkrankungsbeginn mit Manie und einer Episodenfrequenz von zwei oder weniger pro Jahr. Atypische Verläufe (mit psychotischer Manie) und hohe Episodenfrequenz sprechen anscheinend besser auf Carbamazepin an, das als zweite Wahl zur Rezidivprophylaxe zugelassen ist. Manisch-depressive Mischzustände favorisieren (5) Valproinsäure (auch wenn Valproinsäure in Deutschland nicht für psychiatrische Indikationen zugelassen ist). Die oben genannten weiteren Antikonvulsiva befinden sich noch im experimentellen Stadium. Über die Wirksamkeit oder Unwirksamkeit des gewählten Rezidivprophylaktikums sollte im Einzelfall nicht vor Ablauf eines Jahres entschieden werden. Falls Lithium wegen Unwirksamkeit, Kontraindikationen oder Unverträglichkeit in der Rezidivprophylaxe ersetzt werden muss, dann ist Carbamazepin wegen besser beleg- Deutsches Ärzteblatt½ Jg. 98½ Heft 44½ 2. November 2001 ter Wirksamkeit vor Valproinsäure zu bevorzugen. Bei unipolar rezidivierender Depression ist aus pragmatischen Gründen das zur Akuttherapie eingesetzte Antidepressivum auch für die Rezidivprophylaxe beizubehalten, es sei denn, die Anamnese lässt ein hohes künftiges Suizidrisiko befürchten. Dann ist Lithium wegen seiner suizidpräventiven Wirkung zu bevorzugen. Trotz seiner hohen Toxizität spielen suizidal motivierte Intoxikationen mit Lithium in der Praxis keine Rolle. Bei bipolarer Depression (das heißt einer Depression im Rahmen einer bipolaren Krankheit) ist die – bisher kaum systematisch untersuchte – antidepressive Wirkung von Lithium (und der Antikonvulsiva) wahrscheinlich zu schwach, um dem Kranken als Monotherapie zugemutet werden zu können: Der Kranke müsste zu lange unter der Depression leiden, wobei hier ein besonders hohes Suizidrisiko (6) besteht. Es bedarf also eines Antidepressivums adjuvant zu Lithium, auch wenn dies einen Wechsel („switch“) in die Manie provozieren kann. Für Valproinsäure existieren keine belastbaren Daten. Gegen Carbamazepin spricht dessen enzyminduzierende Wirkung, die die Bioverfügbarkeit von Antidepressiva in unvorhersehbarer Weise mindern kann. Wegen eines geringeren Risikos des Wechsels in eine Manie sind bei bipolarer Depression selektiv serotonerge Antidepressiva (selektive Serotoninwiederaufnahmehemmer, SSRI) und Bupropion (Amfebutamon) adjuvant zu Lithium gegenüber trizyklischen Antidepressiva (weniger als fünf Prozent gegenüber mehr als zehn Prozent) zu bevorzugen. Bupropion ist in Deutschland nicht als Antidepressivum zugelassen, sondern zur unterstützenden Therapie bei der Entwöhnung von Nikotin. Zur Frage der Dauer der adjuvanten antidepressiven Pharmakotherapie bei bipolarer Depression existieren keine spezifischen Daten. Derzeit sprechen keine Angaben dagegen, dieselbe Mindestdauer wie bei unipolarer Depression (sechs Monate) einzuhalten (6), außer bei Rapid Cycling oder wenn sich im Verlauf der Wechsel in die Manie ankündigt. ✁ A 2887 M E D I Z I N ❚ Zitierweise dieses Beitrags: Dt Ärztebl 2001; 98: A 2885–2888 [Heft 44] Referiert Literatur 1. Bowden CL, Calabrese JR, McElroy SL, Gyulai L et al.: A randomized, placebo-controlled 12-month trial of divalproex and lithium in treatment of outpatients with bipolar I disorder. Arch Gen Psychiatry 2000; 57: 481–489. 2. Dardennes R, Even C, Bange F, Heim A: Comparison of carbamazepine and lithium in the prophylaxis of bipolar disorders. A meta-analysis. Br J Psychiatry 1995; 166: 378–381. 3. Fritze J: Wie lange sollten Antidepressiva verordnet werden? Psychopharmakotherapie 1997; Suppl 6: 17–25. 4. Fritze J, Barth-Stopik A, Berger M, Carl G, Gastpar M, Kordy H, Meermann R: Systematische Behandlung der Depression: Versuch eines Konsenses. Psycho 1998; 24: 204–213. 5. McElroy SL, Keck PE: Pharmacologic agents for the treatment of acute bipolar mania. Biol Psychiatry 2000; 48 (6): 539–557. 6. Möller H-J, Grunze H: Have some guidelines for the treatment of acute bipolar depression gone too far in the restriction of antidepressants? Eur Arch Psychiatry Clin Neurosci 2000; 250: 57–68. 7. Montgomery S, van Zwieten-Boot B: ECNP consensus meeting March 2000 Nice: Guidelines for investigating efficacy in bipolar disorder. Eur Neuropsychopharmacol 2001; 11: 79–88. 8. Müller-Oerlinghausen B, Berghofer A, Bauer M: Rezidivprophylaxe bipolarer affektiver Störungen mit Lithium, Carbamazepin und Valproinsäure: Evidenzen und Kontroversen. Psychopharmakotherapie 2000; 7/4: 146–154. 9. Müller-Oerlinghausen B, Retzow A, Henn FA, Giedke H, Walden J and the European Valproate Mania Study Group: Valproate as adjunct to neuroleptic medication for the treatment of acute episodes of mania: A prospective, randomized double-blind, placebo-controlled multicenter study. J Clin Psychopharmacol 2000; 20: 195–203. 10. Rush AJ, Post RM, Nolen WA, Keck PE, Suppes T, Altshuler L, McElroy SL: Methodological issues in developing new acute treatments for patients with bipolar illness. Biol Psychiatry 2000; 48 (6): 615–624. 11. Sachs GS, Thase ME: Bipolar disorder therapeutics: maintenance treatment. Biol Psychiatry 2000; 48 (6): 573–581. 12. Schou M: Editorial: 50 Jahre Lithiumsalze in der Psychiatrie – Gibt es neue und bessere Stimmungsstabilisatoren? Dt Ärztebl 2000; 97: A 371–372 [Heft 7]. 13. Thase ME, Sachs GS: Bipolar depression: pharmacotherapy and related therapeutic strategies. Biol Psychiatry 2000; 48 (6): 558–572. 14. Walden J, Grunze H, Schlösser S, Berger M et al.: Empfehlungen für die Behandlung bipolarer affektiver Störungen. Psychopharmakotherapie 1996; 6: 115– 123. Anschrift des Verfassers: Prof. Dr. med. Jürgen Fritze Asternweg 65, 50259 Pulheim A 2888 Transplantatüberleben abhängig von Dialysedauer Eine retrospektive Auswertung von Daten aus dem US-amerikanischen Nierentransplantationsregister konnte zeigen, dass das Transplantatüberleben durch eine vorangegangene Langzeitdialyse negativ beeinflusst wird. Wurden Transplantationen bei Niereninsuffizienten durchgeführt, die zuvor keinen Langzeitdialyse erhalten hatten, traten im ersten Jahr nach der Transplantation 52 Prozent weniger Abstoßungen auf als bei den zuvor dialysierten Patienten. Im zweiten und dritten Jahr nach der Transplantation war Referiert sogar eine 82- beziehungsweise 86-prozentige Reduktion der Transplantatabstoßungen zu verzeichnen. Als mögliche Ursache sehen die Autoren eine durch die Dialyse wieder erstarkte Immunabwehr der Niereninsuffizienten mit hieraus resultierender höherer Abacc stoßungsrate. Mange KC et al.: Effect of the use or nonuse of long-term dialysis on the subsequent survival of renal transplants from living donors. N Engl J Med 2001; 344: 726–731. Dr. Mange, 700 Clinical Research Bldg., 415 Curie Blvd., Philadelphia, PA 19104, USA. Sicherheit und Effektivität der intravenösen Eisentherapie Ein Eisenmangel ist ein häufiges Problem bei chronisch erkrankten Patienten. Die geringe Resorption und mangelnde Verträglichkeit limitieren oft eine effektive orale Substitution. Zur intravenösen Eisentherapie stehen eine Reihe von Präparaten zur Verfügung. Die Studie untersuchte die Frage, ob eine monatliche hochdosierte Einmalgabe eines neu zugelassenen stabilen Eisen-SaccharoseKomplexes bei Patienten mit renaler Anämie bezüglich Effektivität und Sicherheit mit der nur niedrig dosierbaren, wöchentlichen Gabe von Eisenglukonat vergleichbar ist. 59 Patienten mit renaler Anämie (unter Dialysetherapie und Gabe von rHuEpoetin) erhielten randomisiert für sechs Monate entweder eine monatliche Einmalgabe von 250 mg Eisen-Saccharose oder eine wöchentliche Applikation von 62,5 mg Eisenglukonat. Es wurden der Hämoglobinwert, die Ferritinkonzentration sowie das Auftreten unerwünschter Nebenwirkungen der Behandlung ermittelt. In beiden Gruppen ließ sich der Hämoglobinwert im Verlauf der sechsmonatigen Behandlung stabilisieren, Ferritin und Transferrinsättigung stiegen in beiden Gruppen vergleichbar und signifikant an. Die hochdosierte Einmalgabe von Eisen-Saccharose wurde dabei genauso gut vertragen wie die wöchentliche Applikation von niedrig- dosiertem Eisenglukonat. Es wurden weder anaphylaktische Zwischenfälle noch akute Reaktionen im Sinne einer Eisentoxizität (Hypotension, Schwindel oder Übelkeit) beobachtet. Unabhängig hiervon gibt die Literatur einige Hinweise für eine bessere Verträglichkeit und Sicherheit stabiler Eisenkomplexe wie dem Eisen-Saccharose-Komplex im Vergleich zu eher labilen Verbindungen wie dem Eisenglukonat. Die Autoren schließen, dass mit dem neuen, sehr stabilen Eisen-SaccharoseKomplex eine gut verträgliche, sichere und effektive Präparation für die hochdosierte intravenöse Eisensubstitution zur Verfügung steht, die insbesondere für den ambulanten Bereich praktische Vorteile bietet. Obwohl die Daten an einem nephrologischen Patientenkollektiv erhoben wurden, scheinen die Ergebnisse auch für die Eisensubstitution bei Patienten in der Gynäkologie, Gastroenterologie oder Rheumatologie für sca den Praxisalltag relevant zu sein. Kosch M, Bahner U, Bettger H, Matzkies F, Teschner M, Schaefer RM: A randomised, controlled parallel-group trial on efficacy and safety of iron sucrose (Venofer) vs iron gluconate (Ferrlecit) in haemodialysis patients treated with rHuEPO. Nephrol Dialy Transplant 2001; 16: 1239–1244. Prof. Dr. med. RM Schaefer, Medizinische Klinik und Poliklinik D, Universitätsklinikum Münster, Albert-Schweitzer-Straße 33, 48129 Münster. Deutsches Ärzteblatt½ Jg. 98½ Heft 44½ 2. November 2001






![Wolf Affektive Störungen 2 [Schreibgeschützt]](http://s1.studylibde.com/store/data/001433559_1-745dca5f2a45ea3d3d02ed8f2515ee46-300x300.png)