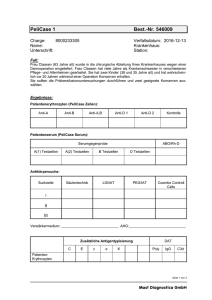
Praktikumsbuch Klinische Chemie und Laboratoriumsdiagnostik
Werbung

Praktikumsbuch Klinische Chemie und Laboratoriumsdiagnostik 5. Auflage 2004 3 INHALTSVERZEICHNIS I Hämatologie..........................................................................................................6 I.1 Einführung................................................................................................................6 I.2 Erythrozytäres System .............................................................................................6 I.3 Granulozytäres System ............................................................................................7 I.4 Monozyten-Makrophagen System ............................................................................7 I.5 Lymphatisches System ............................................................................................7 I.6 Thrombozytäres System ..........................................................................................8 I.7 Hämatopoietische Wachstumsfaktoren....................................................................8 I.8 Praktische Übungen...............................................................................................10 II Hämatologie........................................................................................................13 II.1 Anämien.................................................................................................................13 II.2 Praktische Übungen...............................................................................................17 III Hämatologie ....................................................................................................18 III.1 Reaktive Veränderungen........................................................................................18 III.2 Chronische neoplastische Veränderungen.............................................................18 III.3 Praktische Übungen...............................................................................................20 IV Hämatologie ....................................................................................................23 IV.1 Zytochemie ............................................................................................................23 IV.2 Immunologie ..........................................................................................................23 IV.3 FAB Klassifikation der AML....................................................................................25 IV.4 FAB Klassifikation der ALL.....................................................................................25 IV.5 Praktische Übungen...............................................................................................26 V Blutgruppenserologie ..........................................................................................27 VI Hämostaseologie .............................................................................................33 VI.1 VII Primäre Hämostase ...............................................................................................33 Labororganisation und Qualitätsmangement...................................................37 VII.1 Präanalytik .............................................................................................................37 VII.2 Analyse + analytische Beurteilung..........................................................................37 VII.3 Medizinische Validation ..........................................................................................40 VII.4 Befundinterpretation...............................................................................................40 VII.5 Einflußfaktoren und Störfaktoren............................................................................40 VII.6 Praktikum ...............................................................................................................41 VIII Tumormarker ...................................................................................................42 4 VIII.1 Einteilung der Tumormarker...................................................................................42 VIII.2 Zeitplan der Tumormarkerbestimmung ..................................................................44 VIII.3 Validität eines Tumormarker ..................................................................................44 VIII.4 Besondere Rolle des PSA (Prostata-spezifisches Antigen) ....................................45 VIII.5 Praktikum ...............................................................................................................48 IX Labordiagnostik der Herz-, Leber- und Pankreaserkrankungen ......................49 IX.1 Herzinfarkt..............................................................................................................49 IX.2 Leber......................................................................................................................54 IX.3 Pankreas................................................................................................................62 X Kohlenhydratstoffwechsel ...................................................................................64 X.1 Einleitung ...............................................................................................................64 X.2 Klassifikation des Diabetes mellitus .......................................................................64 X.3 Diagnostische Kriterien des Diabetes mellitus........................................................65 X.4 Labor-Diagnostik des Diabetes mellitus .................................................................65 X.5 Bestimmungsmethoden der Glucose .....................................................................68 XI Lipidstoffwechsel .............................................................................................70 XI.1 Biochemie ..............................................................................................................70 XI.2 Risikofaktoren der Atherosklerose .........................................................................70 XI.3 Bewertung von Lipidstoffwechselstörungen ...........................................................72 XI.4 Einteilung der Dyslipoproteinämie ..........................................................................73 XI.5 Diagnostik von Fettstoffwechselstörungen .............................................................75 XI.6 Präanalytische Einflüsse bei lipiddiagnostischen Untersuchungen.........................78 XI.7 Praktikum ...............................................................................................................79 XII Liquordiagnostik...............................................................................................80 XII.1 Liquor-Produktion...................................................................................................80 XII.2 Diagnostik ..............................................................................................................80 XII.3 Zellsyndrome, Zellreaktionen .................................................................................82 XII.4 Eiweißuntersuchung...............................................................................................82 XIII Endokrinologische Diagnostik..........................................................................85 XIII.1 Schilddrüse ............................................................................................................85 XIII.2 Nebenniere ............................................................................................................89 XIII.3 Immunoassays .......................................................................................................93 XIV Urin-Diagnostik ..............................................................................................100 XIV.1 Beurteilung der GFR ............................................................................................100 XIV.2 Urin Basis-Diagnostik ...........................................................................................101 XIV.3 Proteinurien..........................................................................................................103 5 XIV.4 Gezielte Urin-Diagnostik.......................................................................................104 XIV.5 Praktische Übungen.............................................................................................105 XV Blutgase/Säuren-Basen-Status .....................................................................106 XVI Wichtige World Wide Web (WWW)-Adressen ..............................................108 6 I Hämatologie I.1 Einführung Unter physiologischen Bedingungen ist das Knochenmark postnatal alleiniger Ort der Hämatopoese. Die Hämatopoese ist hierarchisch strukturiert. Erythrozyten, Thrombozyten und Leukozyten werden aus einer gemeinsamen undeterminierten Stammzelle gebildet. Aus dieser pluripotenten Stammzelle entstehen determinierte Stammzellen, die sich nur noch in eine bestimmte Richtung differenzieren können. Morphologisch entsprechen undeterminierte Stammzellen kleinen lymphoiden mononukleären Zellen, determinierte Stammzellen unreifen Blasten. Der Nachweis solcher Stammzellen erfolgt in Tiermodellen und in vitro mit Hilfe von Knochenmarkzellkulturen (Colony-forming Asssays). Die Replikation der Stammzelle ist für die Erhaltung des Stammzellpools und damit des blutbildenden System verantwortlich, während die Proliferation und Differenzierung zu funktionstüchtigen Elementen wie Erythrozyten, Thrombozyten und Leukozyten führt. Die Regulation dieser Expansion erfolgt über ortsständige (Knochenmarkstroma) und humorale Faktoren. Eine Reihe wachstumsstimulierender Faktoren greifen direkt oder indirekt an Stammzellen oder deren Rezeptoren an. Diese Zytokine (CSF, Erythropoietin, Interleukine) bilden eine komplexe Familie von Glykoproteinen, die in den letzten Jahren identifiziert und kloniert wurden. Hemmende Einflüsse auf die Proliferation werden u.a. durch Prostaglandin E, Interferone und Tumornekrosefaktor (TNF-alpha) erzielt. I.2 Erythrozytäres System Die normale Erythropoese findet sich im Knochenmark in einer festen topographischen Zuordnung zu den Marksinus, in Gruppen oder Nestern (Erythron). Die früheste morphologisch identifizierbare Zelle der Erythropoese ist der Proerythroblast. Der Kern ist rund, das Chromatin feinkörnig, das Zytoplasma dunkelbasophil mit perinukleärer Aufhellungszone. Die verschiedenen Entwicklungsstufen des Normoblasten unterscheiden sich in der Zellgröße, der Kernstruktur (schollig bis homogen) und dem Zytoplasma (basophil bis orthochromatisch). Durch Kernausstoßung geht der orthochromatische Normoblast in den kernlosen Retikulozyten über. Durch aktive Diapedese durch das Sinusendothel erfolgt der Übergang des Retikulozyten ins periphere Blut. Mit Vitalfarbstoffen wie Brillantkresylblau lassen sich die Ribosomen als netzartige Strukturen (Substantia granulofilamentosa) in den Retikulozyten nachweisen. Diese Ribosomen gehen bei der Entwicklung zum Erythrozyten verloren. Normale reife Erythrozyten haben die Gestalt einer bikonkaven flachen Scheibe. Funktionell kann das erythrozytäre System in vier Kompartimente unterteilt werden. Ausgangspunkt ist der Stammzellpool (BFU-E, CFU-E) mit hoher Teilungsaktivität. Eine morphologische Identifizierung ist in diesem Kompartiment nicht möglich. Im Proliferationspool beginnt mit der Hämoglobinsynthese die Differenzierung und die Amplifikation durch eine Reihe von Zellteilungen. Aufgrund von Zellgröße, Kernchromatinstruktur, und Zytoplasmabasophilie lassen sich verschiedene Zellen morphologisch unterscheiden (Proerythroblast bis polychromatischer Normoblast). Im Reifungspool erfolgen keine Zellteilungen mehr (orthochromatischer Normoblast, Retikulozyt). Vom Reifungspool erfolgt der Übertritt ins periphere Blut in den Funktionsspeicher (Erythrozyten). Die mittlere Lebensdauer der Erythrozyten im peripheren Blut wird mit 120 Tagen angegeben. Die gesamte Reifungszeit vom Proerythroblasten bis zum Retikulozyten im Knochenmark beträgt drei bis vier Tage. 7 I.3 Granulozytäres System Im Knochenmark findet sich die Granulopoese entlang der Knochenbälkchen. Die unreifste Zelle, die morphologisch eindeutig der Granulopoese zugeordnet werden kann, ist der Myeloblast. Myeloblasten besitzen einen runden Kern mit unscharf begrenzten Nukleolen. Das Zytoplasma ist zartblau; eine diskrete Granulation ist erlaubt. Promyelozyten sind größer als Myeloblasten, die Kern/Plasma Relation ist geringer und das Zytoplasma basophiler. Der Promyelozytenkern ist oval und liegt exzentrisch. Das Zytoplasma enthält primäre oder azurophile Granula. Der Myelozyt ist kleiner als der Promyelozyt, der Kern ist oval und enthält keine Nukleoli mehr. Er kann in die neutrophile, eosinophile oder basophile Reihe durch das Vorkommen von spezifischen oder sekundären Granula mit den entsprechenden Färbecharakteristika eingeteilt werden. Der Metamyelozyt zeigt eine deutliche Kerneindellung, das Chromatin deutlich verklumpt. Die weitere Ausreifung erfolgt über den Stabkernigen zum Segmentkernigen mit neutrophilen, eosinophilen und basophilen Granula. Auch die Granulopoese läßt sich in verschiedene funktionelle Kompartimente unterteilen: den Stammzellpool (CFU-GM, CFU-G ), den mitotischen Pool (Myeloblasten, Promyelozyten, Myelozyten) und den postmitotischen Pool bzw. Speicherpool (Metamyelozyten, Stabkernige, Segmentkernige). Für die Dauer des Entwicklungsprozesses vom Myeloblasten zum reifen Granulozyten kann man etwa zehn Tage annehmen. Die bei Bedarf notwendige Expansion findet wahrscheinlich auf Myelozytenebene statt. Im peripheren Blut lassen sich zwei Kompartimente unterscheiden, der zirkulierende und der marginale Pool. Im marginalen Pool haften die Granulozyten am Gefäßendothel. Aus dem Marginalpool sind die Granulozyten leicht mobilisierbar. Nach etwa 6-10 Stunden Aufenthalt in der Blutbahn wandern die Granulozyten ins Gewebe ein. I.4 Monozyten-Makrophagen System Die frühesten morphologisch erkennbaren Zellen der monozytären Reihe sind Blasten mittlerer Größe mit klarem blauen Zytoplasma (Monoblasten). Promonozyten, die nächste Entwicklungsstufe, sind große Zellen mit heterogen geformten, gebuchteten oder gefalteten Kernen. Promonozyten konstituieren bis zu 3% der hämatopoietischen Knochenmarkszellen. Der Monozyt ist die größte Zelle im peripheren Blut. Er hat einen unregelmäßig geformten, häufig gelappten Kern mit feinnetziger Chromatinstruktur und ein grau-blaues Zytoplasma. Die äußere Zellkontur verläuft häufig unregelmäßig, das Zytoplasma ist manchmal vakuolisiert. Aus den Monozyten entwickeln sich die Gewebsmakrophagen (z.B. Kupffer Zelle, Langerhans Zelle, Osteoklast, Mikroglia Zelle, Alveolar-, Pleura-, Peritonealmakrophage) Unter Normalbedingungen verlassen Monozyten das Knochenmark bereits 1-3 Tage nach Produktion und zirkulieren ebenfalls für 1-3 Tage im peripheren Blut, bevor sie als Makrophagen ins Gewebe wandern. Die Verweildauer dort beträgt je nach Gewebe Wochen bis Monate. I.5 Lymphatisches System Im normalen Blutausstrich sind Lymphozyten überwiegend kleinzellig. Sie besitzen nur wenig Zytoplasma. Der Kern ist rund oder nur leicht eingedellt und besteht aus dichtem Chromatin. Große Lymphozyten zeigen reichlich Zytoplasma, und ihr Chromatin ist weniger kondensiert. In manchen größeren Lymphozyten findet sich eine azurophile Granulation (LGL, Large granular Lymphocytes). Phänotypisch lassen sich Lymphozyten aufgrund von spezifischen Oberflächen-Merkmalen, die mit Hilfe von monoklonalen Antikörpern definiert wurden, in 8 Subpopulationen unterteilen (z.B. B oder T Lymphozyten). T-Lymphozyten stellen mit etwa 80% die Hauptpopulation der Lymphozyten im Blut und in den lymphatischen Organen dar. Sie sind die Träger der zellulären Immunreaktionen. Aufgrund von Oberflächenmerkmalen + lassen sich 2 Subpopulationen unterscheiden: CD4 T-Lymphozyten erkennen Antigene im Kontext mit HLA Klasse II Molekülen und besitzen Helferfunktionen in der Immunantwort. CD8+ T-Lymphozyten erkennen Antigene, die im Kontext mit HLA Klasse I Molekülen präsentiert werden; sie besitzen vorwiegend zytotoxische Eigenschaften. B-Lymphozyten als Träger der humoralen Immunantwort differenzieren zu Plasmazellen und produzieren spezifische Immunglobuline. Plasmazellen besitzen einen ekzentrischen Kern mit grobverdichtetem Chromatin („Radspeichen“) und ein deutlich basophiles Zytoplasma. Sie zirkulieren nicht im peripheren Blut. Aus einer für die Lymphopoese gemeinsamen Stammzelle im Knochenmark entstehen die Vorläuferzellen der B- und T-Lymphozyten. B-Vorläuferzellen entwickeln sich im Knochenmark zu reifen B-Lymphozyten. T- Vorläuferzellen differenzieren im Thymus zu reifen T-Lymphozyten. I.6 Thrombozytäres System Die Zellen der Megakaryozytopoese sind die größten Zellen des Knochenmarks. Drei Stadien der Entwicklung des Megakaryozyten lassen sich morphologisch zuordnen. Der Megakaryoblast mit runden bis nierenförmigen Kern und intensivblauem Zytoplasma, der Promegakaryozyt mit lobuliertem Kern und geringerer Zytoplasmabasophilie und der reife Megakaryozyt mit ausgeprägter Kernlobulierung und rötlichem, granuliertem Zytoplasma. Die Zellen sid polyploid; die Zahl der Chromosomen beträgt das 4- bis 32-fache des normalen diploiden Satzes. Der Megakaryoblast ist zur weiteren DNA-Synthese fähig, dagegen nicht mehr teilungsfähig. Mit zunehmender Reifung geht die Fähigkeit zur DNASynthese verloren, während sich das Zellvolumen durch gleichzeige Zytoplasmareifung vergrößert. Der gesamte Reifungsvorgang der Megakaryopoese dauert etwa 10 Tage. Die Thrombozyten lösen sich vom Zytoplasma der Megakaryozyten durch Fragmentation. Dieser Vorgang wird vorbereitet durch eine Invagination der Plasmamembran in das eigene Zytoplasma. Thrombozyten sind kernlose, scheibenförmige Gebilde mit feiner azurophiler Granulation. Die Lebensdauer im peripheren Blut beträgt etwa 7-10 Tage. Bei der Verteilung im Organismus spielt die Milz eine wesentliche Rolle. Etwa 20-30% der Thrombozytenmasse sind in der Milz gespeichert. I.7 Hämatopoietische Wachstumsfaktoren SCF (Stem cell factor): SCF ist ein N- und O-glykolisiertes Protein mit einer Länge von 248 Aminosäuren. Das für SCF kodierende Gen liegt auf Chromosom 12. SCF wirkt als Wachstumsfaktor für primitive lymphatische und myeloische hämatopoietische Progenitorzellen, die das Oberflächenprotein CD34 exprimieren. Erythropoietin: Erythropoietin (EPO) ist ein Glykoprotein mit einem Molekulargewicht von 34 kD. Der Kohlehydratanteil beträgt etwa 40%. Hauptbildungsort im Erwachsenenalter sind die peritubulären Endothelzellen des Tubulus und/oder der Tubuluszellen der Nierenrinde. Ca. 15% werden extrarenal in den Hepatozyten und Kupffer-Zellen der Leber gebildet. Das EPOGen wurde auf dem langen Arm von Chromosom 7 lokalisiert. Die Synthese von EPO wird durch eine zelluläre Hypoxie ausgelöst. Vermutlich besitzen die EPO-bildenden Zellen selbst einen O2 Sensor. EPO stimuliert die Proliferation und Differenzierung auf die Vorläuferzellen 9 BFU E und CFU E, zusätzlich scheint EPO auch in Kombination mit anderen Wachstumsfaktoren megakaryozytäre Vorläuferzellen zu stimulieren. GM-CSF: Dieser Wachstumsfaktor ist ein Glykoprotein mit einem Molekulargewicht von 14-35 kD. Sowohl aktivierte T Lymphozyten als auch aktivierte Makrophagen produzieren GM-CSF. Das für GM-CSF kodierende Gen ist auf dem langen Arm von Chromosom 5 lokalisiert. Hochgereinigtes oder rekombinantes GM-CSF stimuliert das Wachstum von Granulozyten/Makrophagen- und Eosinophilen-Kolonien. Es hemmt die NeutrophilenMigration, stimuliert die Chemotaxis und die Phagozytoseaktivität der Neutrophilen. Die GMCSF-Bindung an den spezifischen Rezeptor induziert die Ausprägung von zellulären Adhäsionsproteinen. G-CSF: G-CSF ist ein Wachstumsfaktor mit einem Molekulargewicht von 18-22 kD und wird durch ein Gen auf dem Chromosom 17 kodiert. Aktivierte Makrophagen, Fibroblasten und Endothelzellen produzieren G-CSF. Die Proliferation und Differenzierung von granulozytären Vorläuferzellen wird durch G-CSF stimuliert. Ebenfalls werden funktionell die entsprechenden reifen Endzellen (Neutrophile Granulozyten) aktiviert. In vitro verbessert GCSF die antikörperabhängige zelluläre Zytotoxizität von Granulozyten gegen Tumorzellen. Thrombopoietin: Thromopoietin (ML = Mpl Ligand) hat ein Molekulargewicht von 70 kD. Das Gen für Thrombopoietin wurde auf den langen Arm des Chromosom 3 (3q26 oder q27) lokalisiert. Es findet sich in vielen Geweben (Leber, Niere, glatte Muskulatur, Milz und Knochenmark). Endothelzellen, Fibroblasten und Hepatozyten exprimieren ML-spezifische mRNA. Thrombopoietin wirkt als Meg-CSF und beeinflußt zusätzlich die späte Phase der Megakaryozytenentwicklung. Interleukin 3: Interleukin 3 (IL-3) hat ein Molekulargewicht von 20-26 kD und wird von aktivierten T Lymphozyten sezerniert. Das IL-3 Gen ist auf dem Chromosom 5 zu finden, in enger Nachbarschaft zum GM-CSF Gen. Menschliches IL-3 stimuliert das Wachstum von multipotenten Vorläuferzellen CFU-GEMM. Zusätzlich wirkt es auf die frühe Erythropoese als burst-promoting Aktivität, in der frühen Myelopoese synergistisch mit GM-CSF und G-CSF und beinflußt die Koloniebildung von megakaryozytären Vorläuferzellen (CFU Meg). Interleukin 6: Interleukin 6 (IL-6) hat ein Molekulargewicht von 26 kD und wird von stimulierten Monozyten, Fibroblasten und Endothelzellen produziert. T und B Lymphozyten, Mastzellen, Gliazellen und Keratinozyten sind in der Lage nach entsprechender Stimulation IL-6 zu exprimieren. Das kodierende Gen wurde auf den kurzen Arm des Chromosom 7 lokalisiert. Es zeigt ein weites Spektrum an biologischen Aktivitäten. IL-6 unterstützt zusammen mit IL-3 die Proliferation multipotenter hämatopoietischer Vorläuferzellen, wirkt als Thrombopoietin und als Differenzierungsfaktor für B Lymphozyten. Es induziert als physiologischer Hauptmediator die Akut-Phase-Reaktion und stimuliert die ACTH Synthese. 10 I.8 Praktische Übungen I.8.1 Hämoglobinbestimmung im Vollblut Die Bestimmung der Konzentration des Hämoglobins (Hb) im Vollblut nach Umwandlung in das stabile Cyanhämiglobin hat sich allgemein durchgesetzt. Ausschließlich dieses Verfahren wird von der Deutschen Gesellschaft für Innere Medizin empfohlen. Prinzip: Durch Kalium-Ferricyanid wird Hämoglobin zu Hämiglobin oxidiert und dieses durch Kaliumcyanid in Cyanhämiglobin überführt. Cyanhämiglobin zeigt bei 540 nm eine für die Hämoglobinbestimmung geeignete Absorptionsbande. Reagenz: Transformationslösung 0.2 g K3Fe(CN)6 0.05 g KCN 0.14 g KH2PO4 0.5 ml Sterox Aqua bidest. ad 1000 ml, pH 7 Transformationslösung wegen des Gehalts Pipettierhilfen, Dispensern o.ä. abmessen! an KCN nur mit Sicherheitspipetten, Benötigt werden: 20 µl End-zu-End Kapillare, Vollblut, Reagenzgläser mit 5.0 ml Transformationslösung, Tupfer, Spektralphotometer, Filter Hg 546 nm, Küvetten von 1 cm Schichtdicke Ausführung: End-zu-End Kapillare füllen, nach Säubern mit einem Tupfer in das mit Transformationslösung gefüllte Reagenzglas werfen. Das Reagenzglas schütteln, bis die Kapillare ganz ausgespült ist. Mindestens 5 min. bei Zimmertemperatur stehen lassen. Messung: Photometer einschalten und mindestens 10 min. einbrennen lassen. Küvettenabgleich vornehmen. Messung gegen Aqua dest. und gegen Transformationslösung. Probenmessung. Berechnung: Extinktion (E) x 36.8 = g/dL Hämoglobin Referenzbereiche: Männer 13.8 - 16.9 g Hb/dL Frauen 11.8 - 15.8 g Hb/dL I.8.2 Hämatokrit - Bestimmung Definition: Prozentualer Volumenanteil der zellulären Bestandteile Prinzip: Die Zellelemente in der zuvor ungerinnbar gemachten Blutprobe werden durch Zentrifugalkraft zusammengepreßt. Danach wird die Höhe der Zell-Säule in Beziehung 11 gebracht zur Höhe der Gesamtsäule: das Ergebnis wird in Volumen-Prozent angegeben. Benötigt werden: Mikro-Hämatokritverfahren unter Verwendung höhertouriger Spezialzentrifugen (MikroHämatokritzentrifugen). Querschnittsgenormte Kapillaren mit angetrocknetem gerinnungshemmenden Mittel (75 mm mit 0.2 mg Heparin/ul Blut). Ablesegerät. Ausführung: Man läßt Blut durch Kapillarwirkung aufsteigen bis knapp unter die 65 mm Grenze bei 75 mm Kapillaren (bzw. bis 4/5 der Kapillarhöhe). Anschließend das andere nicht in Blut eingetauchte Röhrchenende durch Eindrücken in Spezialkitt verschließen. Röhrchen mit dem verschlossenen Ende der Peripherie zu in den Kapillareinsatz des Hämatokritrotors einlegen. Bei 5000 U/min zentrifugieren. Auswertung: Mit Hilfe eines Ablesegerätes. Das untere Ende (verschlossene Ende) der Blutsäule auf 0% das obere Ende der Plasmasäule auf 100%. Der Hämatokrit wird am oberen Ende der Erythrozytensäule in % abgelessen. Referenzbereiche: Männer 40 - 48% Frauen 36 - 42% I.8.3 Leukozytenbestimmung in der Neubauer-Zählkammer Methode: K-EDTA-Vollblut wird mit 3%iger Essigsäure verdünnt. Die Erythrozyten werden lysiert und die Leukozyten fixiert. Anschließend erfolgt die Zählung der Leukozyten mikroskopisch mit dem Hellfeldverfahren in der Zählkammer. Reagenz: 3%ige Essigsäure Benötigt werden: Pipettenschlauch mit Mundstück, Leukozytenpipette (sterilisiert), Eppendorfhütchen, Neubauer-Zählkammer, optisch plan geschliffene Deckgläser, Mikroskop (StandardHellfeld), objektiv 10:1, Okular Ansatz: Eppendorfhütchen mit 3% Essigsäure füllen. In die Leukozytenpipette bis zur Marke 0.5 Blut luftblasenfrei aufziehen. Pipette waagerecht halten, Blut an der Pipettenspitze mit einem Tupfer abwischen, sofort anschließend bis Marke 11 schnell 3%ige Essigsäure nachziehen. Pipette waagerecht halten, Pipettenende mit dem Finger verschließen, Pipette zwischen Daumen und Mittelfinger halten und Inhalt durch schüttel mischen. Im birnenförmigenTeil der Pipette befindet sich jetzt eine Mischung von 0.5 Volumenteilen Blut und 9.5 Volumenteilen 3%ige Essigsäure. Das Blut ist somit im Verhältnis 1 plus 19, d.h. 1:20 verdünnt worden. Alternativ:Vorgefertigte Behältnisse mit 500 µl Essigsäure kombiniert mit einer Kapillare, die 25 ul Blut fasst. Die Membran des Essigsäuregefäß durchstechen, Kapillare mit K-EDTAVollblut füllen. Anschließend die Kapillare mit einem Tupfer säubern und in das Essigsäuregefäß stecken. Vorher das Essigsäuregefäß leicht zusammendrücken und anschließend die aufgesteckte Kapillare ausspülen. Das komplette System gut mischen und 10’ bei Raumtemperatur inkubieren. 12 Vorbereitung der Zählkammer: Der optisch plane Boden einer Zählkammer ist mit einem rechtwinkligen Zählnetz versehen, das aus Linien in definierten Abständen besteht. Durch Aufbringen eines optisch planen Deckglaßes wird über der Bodenflche ein Raum abgegrenzt. In diesem Raum werden die Partikel gezählt. Die zum Befestigen des Deckglases vorgesehen plan geschliffenen Glasflächen der Kammer leicht anfeuchten. Das Deckglas so von der Seite her aufschieben, daß auf beiden Flächen Newtonsche Ringe sichtbar werden. Füllen der Kammer: Inhalt der Pipette durch mindesten 5 min. langes Schütteln homogen verteilen. Die ersten 3 Tropfen des Inhaltes verwerfen. Pipettenspitze dicht am Rand des Deckglases schräg auf den Boden der Kammer aufsetzen und den Inhalt vorsichtig in die Kammer fließen lassen, bis die Überlaufrinne gefüllt ist. Alternativ: Aufgesteckte Kapillare aus Behältnis herausziehen und die Kapillarspitze senkrecht dicht an den Rand des Deckglases auf den Boden der Kammer aufsetzen. Den Inhalt in die Kammer fließen lassen bis die Überlaufrinne gefüllt ist. Mikroskopische Auszählung: Kondensor des Mikroskops nach unten drehen, Frontlinse aus dem Strahlengang klappen, abblenden. Objektiv 1:10 in den Strahlengang einbringen und die Ebene der Zählkammer einstellen. Die Leukozyten in den 4 Eckquadranten der Zählkammer mäanderformig auszählen. Summe der Leukozyten in den 4 Eckquadraten bilden (n). Berechnung: Fläche 1 Eckquadrat Höhe 1 Eckquadrat Volumen 1 Eckquadrat Volumen 4 Eckquadrate n= n x 1.0 / 0.4 n x 1.0 / 0.4x20 n x 50 = 2 1 mm 0.1 mm 0.1 µl 0.4 µl Leukozyten in 0.4 ml 1:20 verd. Blut Leukozyten in 1 ml 1:20 verd. Blut Leukozyten in 1 ml unverd. Blut Leukozyten/ul Blut Referenzbereiche: 9 Erwachsene 4 - 10/ 10 /l 13 II Hämatologie II.1 Anämien II.1.1 Definition Anämie bedeutet eine Verminderung der Hämoglobinkonzentration und/oder der Erythrozytenzahl unter einen alters- und geschlechtsspezifischen Normbereich. Bei Erwachsenen (10-45 Jahre) liegt der untere Normbereich des Hämoglobins bei Männern bei 13.2g/dl und bei Frauen bei 11.7 g/dl. Dabei ist der Begriff Anämie nur als ein objektives Zeichen für eine Erkrankung zu werten. Die korrekte diagnostische Terminologie schließt die Pathogenese ein (z.B. Eisenmangel- Anämie, Anämie bei chronischer Niereninsuffizienz etc.). Die Klassifikation der Anämien kann aufgrund der Pathogenese oder entsprechend den morphologischen Veränderungen erfolgen. II.1.2 Diagnostik Die Basisdiagnostik bildet die kombinierte Bestimmung von Erythrozytenzahl, Leukozytenzahl, Thrombozytenzahl, Hämoglobin, Hämatokrit und Erythrozyten-Indizes. Die Zählung und Größenbestimmung von Partikeln (Erythrozyten, Leukozyten, Thrombozyten) erfolgt mit automatisierten Blutzellzählgeräten. Die Messungen erfolgen entweder über die Erfassung eines elektrischen Widerstandes (Impedanz) oder der Lichtstreuung (photoelektronisch). Die Hämoglobinbestimmungen erfolgen entweder nach der Cyanhämiglobin-Methode oder messen das Hämoglobin direkt oder als Oxyhämoglobin. Hämatokrit, MCV, MCHC und RDW werden elektronisch berechnet. Erythrozyten-Indizes Mittleres korpuskuläres Volumen (MCV) Hämatokrit (L/L) x 1000 = 82 – 101 femtoliter (fl) 12 Ery.-Zahl ( x 10 /L) Mittlerer korpuskulärer Hämoglobingehalt (MCH) Hämoglobin (g/dL) = 27 - 34 picogramm (pg) 12 Ery.-Zahl ( x 10 /L) Mittlere korpuskuläre Hämoglobinkonzentration (MCHC) Hämoglobin (g/dL) = 31.5 - 36 g/dL Hämatokrit (L/L) Erythrozyten-Verteilungsbreite (Red cell distribution width, RDW) Standardabweichung des MCV x 100 = 11.5 - 14.5 % MCV Morphologische Veränderungen der Erythrozyten Anisozytose Unterschiedliche Erythrozytengröße Poikilozytose Unterschiedliche Gestalt der Erythrozyten Polychromasie Verstärkte Anfärbbarkeit der Erythrozyten Anulozyten Eisenmangel Targetzellen (Codozyten) Thalassämie Sphärozyten hereditäre Kugelzell Anämie Elliptozyten hereditäre Elliptozytose Akanthozyten Abetalipoproteinämie, Verbrennungen 14 Keratozyten Fragmentozyten Stomatozyten Dakrozyten (Tränentropfen) Drepanozyten (Sichelzellen) Rouleaux Bildung (Geldrollen) Verbrauchskoagulopathie, Nierenerkrankungen Hämolytisch-Urämisches Syndrom (HUS), Moschkowitz-Syndrom, Vaskulitis Alkoholbedingte Lebererkrankungen Osteomyelofibrose Hämoglobinopathien, Sichelzell-Anämie Plasmozytom Erythrozyten-Einschlüsse Basophile Tüpfelung Zeichen der Regeneration, Bleivergiftung (RNA Reste) Howell-Jolly Körperchen Heinzkörper (instabiles Hb) Parasiten nach Splenektomie (DNA - Reste) tox. hämolytische Anämien Malaria Ergänzungsuntersuchungen Berliner Blau Reaktion Nachweis von Speichereisen im Knochenmark, als Eisennachweis in Erythrozyten (Siderozyten), oder in roten Vorstufen (Sideroblasten, Ringsideroblasten) Klinisch-chemische Laboruntersuchungen Ferritin Funktion: Indikation: Speicherprotein für Eisen erniedrigt bei Eisenmangel. Serumferritinspiegel korreliert direkt mit Speichereisengehalt. Cave! Akut-Phase Protein (Entzündung etc.) Transferrinsättigung Funktion: prozentuale Sättigung des Transportproteins für Eisen, Indikation: bester Parameter für Eisenmangel Haptoglobin Funktion: Indikation: Transportprotein für Hämoglobin erniedrigt bei Hämolyse. Cave! Akut-Phase Protein Spezielle Diagnostik Methode HämoglobinElektrophorese analysen Indikation (Beispiele) Hämoglobinopathien ErythrozytenEnzyme Enzymaktivität Pyruvatkinase Mangel, Glucose-6-PhosphatDehydrogenase-Mangel Osmotische Resistenz Hypotone NaCl - Lsg Hereditäre Sphärozytose Antikörper – Nachweis Coombstest Autoimmunhämolytische Anämie Knochenmark Zytologie mittels Aspiration alle schwerwiegenden Störungen der Hämatopoese 15 Biopsie am Beckenkamm für histologische Auswertung II.1.2.1 Rationelle Anämie – Diagnostik Bei einer Verminderung von Erythrozytenzahl, Hämoglobin oder Hämatokrit bestimmt das MCV das weitere Vorgehen. Mikrozytäre Anämie MCV < 80 fl RDW > 15% (Eisen, Ferritin) Eisenmangelanämie RDW < 15% Anämie bei chronischer Erkrankung Thalassämie, Hämoglobinopathie Hämatologische Systemerkrankung Bei normalem MCV ist folgendes Vorgehen sinnvoll: Normochrome Anämie MCV > 80 fl Retikulozytenzahl erhöht (Haptoglobin, LDH) Retikulozytenzahl niedrig (Knochenmark) Megaloblastär Hämolytische Anämie (Vit. B12, Folat) (Coombstest) positiv Immunhämolyse Nicht megaloblastär negativ Nicht Immunhämolyse (Erythrozytenmorphologie) (Osmotische Resistenz) z.B. Sphärozytose Hämatologische Systemerkrankung 16 II.1.3 Wichtigste Störungen vor allem der roten Blutzellreihe Hypochrome Anämien Eisenmangel Thalassämie Normochrome Anämien Viele hämolytische Anämien: a) Korpuskuläre Formen Sphärozytose Elliptozytose Enzymopenische Anämien Hämoglobinopathien Paroxysmale nächtliche Hämoglobinurie (PNH) b) Extrakorpuskuläre Anämien = serogen (meist erworben) Mit Nachweis von Autoantikörpern (Coombs-Test) Isoantikörper-Nachweis (Transfusionszwischenfall) Toxisch: Medikamente, Schlangengifte etc. Hyperchrome Anämien Perniziosa und andere B12-/Folsäure-Mangelzustände II.1.3.1 Eisenmangelanämie Müdigkeit, Kopfschmerzen, rissige Haut, Blässe, Schleimhautatrophie. Häufigste Anämieform überhaupt, meist Frauen im gebärfähigen Alter (Menstruation), bei Gravidität. Ansonsten chron. intestinale Blutungen (ulkus, Hiatushernie, Hämorroiden etc.). Hypochrome Anämie, RDW typischerweise erhöht, Transferrinsättigung < 15%. Im Ausstrich Anulozyten, basophile Punktierung, Anisozytose. II.1.3.2 Beta-Thalassämie (Minor-Thalassämie, heterozygot) Dominant vererbte Defekte mit anomaler Synthese der alpha-, beta-, gamma- und deltaKetten des Globinmoleküls. Im Fall der beta-Thalassämie ist nur die HbA1 (alpha2 beta2)Bildung gestört und damit HbA2 über 3% und/oder HbF über 1% gesteigert. Homozygotie verläuft klinisch schwerer. Nicht selten sind Thalassämien mit anderen Hämoglobinopathien gekoppelt. Betroffen sind meist Personen mediterraner Abstammung, Manifestation schon in der Kindheit. Hypochrome Anämie mit erniedrigtem MCV, Hb und Hkt sind jedoch typischerweise fast normal. Die Hb-Elektrophorese ist pathognomonisch. Meist kompensierte Hämolyse mit erhöhtem Bilirubin und Retikulozytose. Im Ausstrich Targetzellen, Anulozyten, basophile Punktierung und einzelne Erythroblasten. II.1.3.3 Kugelzellanämie Schon im Kindesalter krisenhaft gesteigerter Skleren- und Hautikterus, Splenomegalie. Familiäre Häufung, dominant vererbt. Normochrome Anämie mit Retikulozytose, ind. Bilirubin erhöht. Im Ausstrich Kugelzellen und basophile Punktierung. II.1.3.4 Megaloblastäre Anämien (B12- oder Folsäuremangel) Die perniciöse Anämie (Perniciosa) stellt die häufigste Form des B12-Mangels dar und ist autoimmun bedingt. Betroffen sind Patienten in höherem Lebensalter mit atrophischer Gastritis (=Fehlen des Intrinsic-Faktors). Strohgelbes Hautkolorit bei schleichendem Beginn. Neurologisch findet sich häufig eine funikuläre Spinalerkrankung mit Parästhesien der Beine. 17 Ein Folsäuremangel kann durch Fehlernährung (Alkoholismus !) entstehen, ist vor allem aber in der Schwangerschaft anzutreffen. Bei beiden Formen liegt eine hyperchrome Anämie mit Leuko- und Thrombopenie und niedrigen Retikulozytenzahlen vor, B12 bzw. Folsäure sind im Blut erniedrigt. Das MCV kann 120 fl übersteigen, das MCHC verhält sich normal. Im Ausstrich Megalozytose und Übersegmentierung der Granulozyten. II.2 Praktische Übungen II.2.1 Retikulozytenfärbung Beschreibung der manuellen Technik: Supravitalfärbung der Substantia retikulofilamentosa (präzipitierte RNA-haltige Ribosomen) mit Brillant-Kresylblau Auszählung am Ausstrich: 5 - 15%0 automatische Zählverfahren mit Fluorochromen II.2.2 Beurteilung Ausstrich bei hämolytische Anämie morphologische Veränderungen der Erythrozyten u.a. bei schwerem Blutzerfall II.2.3 Beurteilung Ausstrich bei Malaria Untersucht wird ein dünner Ausstrich (der „dicke Tropfen“ wird nicht mehr routinemäßig verwendet) in der Pappenheimfärbung. Die Untersuchungsdauer sollte wenigstens 15 min betragen, dies entspricht der Zeit, die man zur Auswertung von 100-200 Gesichtsfeldern bei hoher Vergrößerung benötigt. Es lassen sich intraerythrozytär ein oder mehere typische Ringformen nachweisen (Cave! Verwechselung mit auf den Erythrozyten lagernden Thrombozyten). Eventuell finden sich auch reifere Stadien (Morulaformen, Gametozyten). Parasiten Merkmale Plasmodium vivax Erythrozyten vergrößert, mit feiner, roter Tüpfelung (Schüffner-Tüpfelung); dicke Ringe, oft alle Stadien des Reproduktionszyklus Plasmodium ovale Erythrozyten oft oval oder birnenförmig; feine bis grobe rote Granula (SchüffnerTüpfelung); kleine dicke kompakte Ringe Plasmodium falciparum Erythrozyten ohne Schüffner-Tüpfelung; feine Ringe; sichel- oder halbmondförmige Erythrozyten oft scheinbar ohne Hb, Mikrogametozyten bananenförmig. 18 III Hämatologie Erkrankungen der Leukozyten III.1 Reaktive Veränderungen Die häufigste Reaktion auf eine bakterielle Infektion ist eine Leukozytose der Neutrophilen mit Linksverschiebung, toxischer Granulation und bei schweren Infektionen der Ausbildung von Zytoplasmavakuolen. Eine Monozytose erscheint erst nach Anstieg der Neutrophilen („Überwindungsphase“). Während der „Erholungsphase“ kommt es zu einer Zunahme der Eosinophilen. Infektionen wie Typhus, Bruzellose und Rickettsiose zeigen eine normale Leukozytenzahl, oft auch eine Neutropenie. Eine Eosinophilie findet sich u.a. bei parasitären Erkrankungen, allergischen Erkrankungen und bei bestimmten Infektionskrankheiten (z.B. Scharlach). Eine Lymphozytose ist u.a. bei Virusinfektionen nachweisbar. Insbesondere bei der Infektiösen Mononukleose finden sich vielgestaltige atypische Lymphozyten im Ausstrich. Ein Teil dieser Zellen ist sehr groß mit basophilem Zytoplasma, häufig besitzen sie große Nukleoli und ähneln den Blasten einer akuten lymphatischen Leukämie. III.2 Chronische neoplastische Veränderungen III.2.1 Myeloproliferative Syndrome: Unter den myeloproliferativen Syndromen faßt man eine Gruppe neoplastischer Knochenmarkerkrankungen zusammen mit einer autonomen Proliferation einer oder mehrerer Zellinien der Hämatopoese. Dabei ist die Ausreifung erhalten. Hierzu werden die chronische myeloische Leukämie (CML), die Polyzythämia vera (P. vera), die essentielle Thrombozythämie (ET) und die Osteomyelofibrose (OMF) gerechnet. In den letzten Jahren gelang es, bei den myeloproliferativen Syndromen durch enzymatische, zytogenetische und molekulargenetische Untersuchungen den Nachweis einer monoklonalen Stammzellerkrankung zu führen. Chronische myeloische Leukämie (chronische Phase) Blutbild Leukozytose; variable Anämie; Thrombozyten normal, oder erhöht, selten erniedrigt pathologische Linksverschiebung bis zu Promyelozyten und Myeloblasten; Eosinophilie, Basophilie Anisozytose, Poikilozytose, vereinzelt Normoblasten Knochenmark Hyperzellulär, granulopoetische Hyperplasie, Megakaryozyten reifungsgestört (Mikroformen); Eosinophilie; Basophilie; selten seeblaue Histiozyten; Pseudo-Gaucher Zellen Histologie: zusätzlich zu den zytomorphologisch beobachteten Veränderungen Knochenmarkfibrose 19 Zusatzuntersuchungen Alkalische Leukozytenphosphatase (Blut): Index erniedrigt (< 10) Chromosomenanalyse (Knochenmark) Nachweis Translokation t(9,22)(q34q11) (Philadelphia-Chromosom) Molekularbiologie (Blut oder Knochenmark) bcr-abl-Fusionsgen; Genprodukt ist eine Tyrosinkinase Blastenkrise Blutbild Blastenanteil (Myeloblasten, Promyelozyten) > 30%; zunehmende Anämie und Thrombopenie Knochenmark Blastenanteil (s.o.) > 50%; Reduktion der Erythropoese und Thrombopoese Zusatzuntersuchung: zusätzliche chromosomale Aberrationen, zytochemische und immunologische Untersuchung der Blasten (myeloische oder lymphatische Blastenkrise) Polyzythämia vera Blutbild mäßige Leukozytose; Erythrozyten vermehrt; häufig Thrombozytose ! Anisozytose, Poikilozytose, Normoblasten Knochenmark Hyperplasie aller Zellreihen, Reifungstörung der Megakaryopoese Megakaryozyten in Nestern; Faserbildung Zusatzuntersuchung Alkalische Leukozytenphosphatase-Index häufig erhöht (> 100) Kommentar Diagnose erfolgt über die Knochenmarkhistologie; alternativ werden die Kriterien der Polycythemia-Vera-Study-Group angewandt. Essentielle Thrombozythämie Blutbild Thrombozytose; häufig mäßiggradige Leukozytose Dysthrombozytose (Riesenformen!) Knochenmark Granulozytopoese häufig gesteigert; Megakaryozyten stark vermehrt, oft in Haufen (große Formen mit ballonierten Kernen), Thrombozytenaggregate Osteomyelofibrose Blutbild variable Leukozytose, oft normozytäre Anämie; häufig Thrombozytose, 20 leukoerythroblastäres Blutbild (Blasten, Promyelozyten, Normoblasten); Dakrozyten (Tränentropfenzellen), Dysthrombozytose, in Spätstadien oft riesige Milz und Leber mit Panzytopenie Knochenmark zytologisch Punctio sicca infolge Faservermehrung Histologie im Frühstadium Hyperplasie aller Zellreihen; Megakaryozyten bizarr, in Nestern, häufig Mikroformen; variabel ausgeprägte Faserbildung (Retikulin, Kollagen); Reduktion der Markräume; Knochenneubildung III.2.2 Chronische lymphatische Leukämie (CLL, „Lymphadenose“) Blutbild Meist starke Vermehrung „reifer“ Lymphozyten ohne Auffälligkeiten, viele Gumprecht-Schatten (Ausstrich-Artefakte). Immunologie CD 19 pos. (B-Zellen), gleichzeitig Expression eines T-Zellmarkers (CD5), Leichtkettenrestriktion kappa oder lambda Knochenmark Vermehrung lymphatischer Zellen bis hin zur Verdrängung der Blutbildung III.3 Praktische Übungen Hämatologische Differenzierung der Blutzellen Die morphologische Prüfung der korpuskulären Blutelemente erfolgt anhand eines gefärbten Ausstrichs. Benötigt werden: Einwandfrei saubere Objektträger Kapillaren EDTA Vollblut Technik Objekträgeraustrich: Einen etwa linsengroßen Blutstropfen mit der Kapillare etwa 1 cm von der Schmalseite des Objektträgers entfernt auftragen. Anschließend sofort ausstreichen. Der Objektträger wird zwischen Daumen und Mittel- und Zeigefinger an den Schmalseiten gehalten. Von der Mitte o des Objekträgers her wird, ein 2. Objekträger schräg im Winkel von 30-45 gehalten, an den Blutstropfen herangeschoben, läßt ihn sich an der Objektträgerkante ausbreiten und zieht dann den 2. Objektträger in Schrägstellung gleichmäßig in Richtung gegenüberliegende Schmalseite. Anschließend wird der Ausstrich luftgetrocknet und gefärbt. Pappenheim Färbung: Benötigt werden: May-Grünwald-Lösung Giemsa Lösung (60 ml Giemsa filtrieren und auf 500 ml Aqua bidest. auffüllen) Aqua bidest. 21 Färbung: 5 min May-Grünwald 2x 5 min Aqua dest. 15 min Giemsa 2x 5 min Aqua dest. Gefärbten Ausstrich lufttrocknen und differenzieren Differenzierung: Das Differentialblutbild dient der Zuordnung der Leukozyten zu bestimmten Untergruppen. Die Einteilung kann in Prozent oder bei bekannter Leukozytenzahl als absoluter Wert ausgedrückt werden. Zur Differenzierung geeigneten randfreien Bereich mit gut ausgebreiteten und gut gefärbten Zellen z.B. mäanderförmig absuchen. Erythrozyten werden auf Form-, Größen und Anfärbbarkeitsveränderungen untersucht. Zur Beurteilung müssen die Erythrozyten deutlich isoliert voneinander liegen. Relative Normalbereiche: Leukozyten Prozent Stabkernige Segmentkernige Eosinophile Basophile Monozyten Lymphozyten 0- 5 30 - 80 0- 6 0- 2 0 - 12 15 – 50 Zählfehler der prozentualen Anteile von kernhaltigen Zellen im Blutausstrich: Ermittelter Prozentsatz der Zellen einer Klasse Zählfehler bzw. Verbereich (95%-Grenzen) 0 1 2 3 4 0-3 0-5 0-6 1-8 1-9 5 10 15 20 25 2 - 10 4 - 16 8 - 23 12 - 28 16 - 34 30 35 40 45 50 21 - 39 26 - 44 30 - 50 35 - 55 40 - 60 60 70 80 90 50 - 70 61 - 79 72 - 88 84 - 96 22 Die Quantifizierung von Zellen im Blutausstrich mit der 100-Zellzählung ist nur unbefriedigend möglich. Der wesentliche Fehler beruht auf der ungleichen Zellverteilung im Ausstrich. Die Präzision läßt sich nur durch Zählung von mehr Zellen verbessern. In der Praxis hat sich jedoch besonders aus zeitlichen Gründen die 100-Zellzählung durchgesetzt. Ausstrich Chronische myeloische Leukämie Ausstrich Chronische lymphatische Leukämie 23 IV Hämatologie Akute Leukämien Akute Leukämien entstehen durch die maligne Transformation und klonale Proliferation hämatopoietischer Vorläuferzellen. Dabei ist ein Reifungsabbruch nach diesen „Blasten“ typisch, der morphologisch vor allem bei den akuten myeloischen Leukämien auffällt. Zur Pathogenese wird eine somatische Mutation einer einzelnen Zelle innerhalb der frühen Progenitorzellen im Knochenmark oder Thymus diskutiert. Definitionsgemäß muß der Anteil dieser Blasten an allen kernhaltigen Zellen im Knochenmark über 30% liegen. Akute Leukämien werden unterteilt in akute myeloische Leukämien (AML) und akute lymphatische Leukämien (ALL). Fast immer lassen sich nachweisen: Leukozytose mit Blasten (ca. 25% „aleukämische Leukämie“); Anämie und Thrombozytopenie (!) Diagnostische Verfahren: Morphologische Beurteilung der Blasten Zuordnung der Blasten nach dem zytochemischen Färbeverhalten Immunologische Zuordnung der Blasten Zytogenetische Untersuchung Molekularbiologische Untersuchung (besondere Fragestellung) IV.1 Zytochemie Färberischer Nachweis von Enzymen in Zellen der Hämatopoese Peroxidase (POX) Peroxidasen katalysieren die Oxidation von Substraten durch Wasserstoff-peroxid Positiver Nachweis: Neutophile, Eosinophile, Basophile u. ihre entsprechenden Vorstufen alpha-Naphthylazetat-Esterase (ANAE) Esterasen hydrolysieren aromatische und aliphatische kurzkettige Ester Positiver Nachweis: Diffuser Nachweis in Monozyten Perjodsäure Schiff Reaktion (PAS) Reaktion mit R-CHO Gruppen in Geweben (insbesondere Glykogen) Positiver Nachweis: Granulär in Lymphoblasten; variabel in Normoblasten bei Erythroleukämie oder Myelodysplastischen Syndromen IV.2 Immunologie Die Entwicklung monoklonaler Antikörper hat die Identifizierung verschiedener Differenzierungsantigene ermöglicht, die für die immunphänotypische Charakterisierung akuter Leukämien unverzichtbar sind. Bei den akuten lymphatischen Leukämien (ALL) hat die immunzytologische Klassifikation die FAB Klassifikation abgelöst. 24 Durchflusszytometrie („FACS“) Inkubation einer Zellsuspension mit einem oder mehreren monoklonalen Antikörpern mit verschiedenen Fluoreszenzfarbstoffen. Mit Hilfe eines Lasersystems gleichzeitige Darstellung von bis zu 4 Antigenstrukturen auf Einzelzellebene bei sehr hoher Durchflußrate. Gleichzeitige Darstellung in zwei- oder drei-dimensionalem Bereich von Zellgröße und Granularität. Beliebige Analyse bestimmter Subpopulationen durch elektronisches „gating“. APAP-(alkalische Phosphatase-Anti-alkalische Phosphatase) Technik: Inkubation von Ausstrichen oder Zytozentrifugenpräparaten mit einem monoklonalen Antikörper. Zweite Inkubation mit einem Kaninchen-Anti-Maus-Ig. Dritte Inkubation mit dem APAAP-Komplex. Zytochemische Färbereaktion mit einem Substrat für alkalische Phospatase. Die Antikörper-positive Zellen färben sich im entsprechenden Präparat. CD-Einteilung: Festlegung sogenannter CD-Orte (Cluster of Differentiation). Darin werden jeweils die verschiedenen Antikörper zusammengefaßt, die mit dem gleichen Antigenmolekül reagieren, wobei jedoch die einzelnen Epitope entsprechend der Spezifität der verwendeten Antikörper etwas unterschiedlich sein können. Differenzierungsantigene in der Diagnostik akuter Leukämien Antigen Expression myeloisch CD 13 CD 33 MPO Expression auf myeloischen Vorstufen frühe Expression auf myeloischen Vorstufen immunologischer Nachweis der Peroxidase B-lymphatisch CD 19 CD 10 CD 20 CD 23 Pan B-Zellmarker Expression in einem mittleren Reifungsstadium der B-Lymphoblasten frühe B-Zellen B-Lymphozyten, dendritische Zellen T-lymphatisch CD 3 CD 4 CD 8 T-Zell-Rezeptor T-Helferzellen zytotoxische T-Zellen nicht linienspezifisch CD 34 TdT unreife Progenitorzellen: „Stammzellen“ unreife B- und T-Lymphoblasten 25 IV.3 FAB Klassifikation der AML FAB Definition Morphologie Zytochemie M0 Minimal differenzierte myeloblastische Leukämie Myeloblastäre Leukämie, ohne Reifung Myeloblastäre Leukämie mit Reifung Hypergranuläre PromyelozytenLeukämie wie M1 < 3% POX immunologisch definiert (CD 13) > 3% POX pos. M1 M2 M3 M4 M5 M6 Mikrogranuläre PromyelozytenLeukämie Myelomonozytäre Leukämie Monozytäre Leukämie, undifferenziert oder differenziert Erythroleukämie mittelgroße Blasten und allenfalls geringer azurophiler Granulation deutliche Reifungsmerkmale zu Promyelozyten atyp. Promyelozyten mit dichter azurophiler Granulation, Auerstäbchen atyp. Promyelozyten mit staubförmiger azurophiler Granulation wie M2, jedoch > 20% Monozyten große Blasten mit auffälligen Nukleolen und breitem Zytoplasma, monozytär Erythroblasten > 50%; Blasten > 30% der nicht Erythrozytären Zellen polymorphe, unterschiedlich große Blasten mit rundem Kern, Zytoplasma-Abschnürungen M7 Megakaryoblastäre Leukämie IV.4 FAB Klassifikation der ALL POX positiv POX positiv POX positiv ANAE positiv ANAE positiv POX positiv PAS positiv immunologisch definiert FAB Morphologie L1 vorwiegend kleine Blasten mit homogenem Chromatin und schmalem Zytoplasma L2 Größere, heterogene Blasten mit irregulärer Kernform, gut abgrenzbaren Nukleolen und breitem Zytoplasma L3 Große Blasten mit ovalem Kern, prominenten Nukleolen und breitem, stark basophilem Zytoplasma; auffallende Vakuolisierung 26 IV.5 Praktische Übungen Ausstrich ALL Ausstrich AML FAB M2 oder M4 Ausstrich Promyelozytenleukämie 27 V Blutgruppenserologie Blutgruppenantigene sind lösliche oder korpuskulär gebundene Substanzen, die im Organismus eine Immunantwort auslösen können. Sie lassen sich serologisch durch spezifische Antikörper mit Hilfe von Agglutionationstechniken nachweisen. Es handelt sich um konstitutionelle oder adsorbierte Stoffe der Erythrozytenoberfläche, die durch Kohlenhydrate (z.B. AB0-, Lewis-System) oder Proteine (z.B. Rhesus, Kell oder Duffy) determiniert werden. Der Kohlenhydratanteil ist in Form von Oligosacchariden kovalent an Proteine, aber auch an Membranlipide gebunden und hat, im Gegensatz zu den Proteinen für den Strukturerhalt der Erythrozyten keine Bedeutung. Es gibt zahlreiche Blutgruppensysteme, von denen das ABO- und Rhesussystem am bedeutsamsten sind AB0-Blutgruppensystem Die Kohlenhydrat-Grundsubstanz des ABO-Systems der Erythrozyten besteht aus z.T. verzweigtkettigen Oligosaccharaden, die eine terminale beta-Galactose aufweisen. Durch Verbindung mit einer Fucose entsteht die H-Substanz (Blutgruppe 0). Durch zusätzliche Anknüpfung von N-Acetyl-Galactosamin wird die Blutgruppe A oder von Galactose die Blutgruppe B gebildet. Die Phänotyp der ABO-Gruppen ist durch die genetische Determinierung von verschiedenen Glycosyltransferasen bedingt, die die kovalente Anbindung des jeweils endständigen Zuckerrests herbeiführen. Beim seltenen sogenannten Bombay-Typ fehlt die H-Substanz, so dass die Blutgruppe A und B nicht ausgebildet werden können. Rhesus-Blutgruppensystem Das Rhesussystem umfaßt die Antigene C, c, D, E und e sowie Varianten, die von benachbart liegende Genloci codiert und gekoppelt vererbt werden. Ein Genlocus determiniert das Rhesus D-Protein, der andere die Rhesusmerkmale C/c und E/e („RhesusHaplotypen“). Aus dem Genotyp cde/cDE entsteht so z.B. der Phänotyp ccDdEe. Die Genotypbezeichnung d steht für einen leeren D-Locus. Blutgruppen-Nachweis Die Bestimmung der Blutgruppen erfolgt methodisch durch Agglutination der Erythrozyten nach dem Prinzip der Antigen-Antikörper-Reaktion. Hierbei reagiert ein spezifischer Antikörper mit seinem Zielantigen (Blutgruppen-Antigen, Blutgruppen-Merkmal) auf der Erythrozytenoberfläche und führt zu einer Quervernetzung der Erythrozyten, die in einem zusammenhängenden Verband makroskopisch sichtbare Agglutinate („Verklumpung“) bilden. Technisch wird hierfür eine zu untersuchenden Erythrozytensuspension mit Testserum, das den spezifischen Antikörper enthält, versetzt und auf Agglutination geprüft. Am gebräuchlichsten ist der Testansatz auf der Tüpfelplatte oder die „Kartentechnik“. Weiterentwicklungen wie Gelzentrifugation oder Mikrotiterplatten-Technik eignen sich auch für die Bestimmung am Automaten. Zur Vorbereitung einer Transfusion wird die Blutgruppe des Empfängers und der erythrozytenhaltigen Konserve im ABO-System und auf das Rhesusmerkmal D bestimmt. Die ABO-Antigene und das Rhesus D-Antigen auf den Erythrozyten werden mit Hilfe der monoklonalen Testseren Anti-A, Anti-B und Anti-D ermittelt. Da beim ABO-System im Serum die komplementären Antikörper gegen das nicht vorhandene Blutgruppen-Antigen A oder B enthalten sind, können die ABO-Merkmale mit Hilfe von Testerythrozyten der Blutgruppe A1, 28 A2, B und 0 auch durch Feststellung der „Serumeigenschaften“ in der sog. Serumgegenprobe ermittelt werden (s. Abschnitt Blutgruppen-Antikörper). Die nachfolgende Abbildung zeigt ein Beispiel für eine komplette Blutgruppen-Bestimmung im ABO- und Rhesussystem. Blutgruppen-Bestimmung AB0- und Rhesus-Eigenschaften Material: Patienten-Erythrozyten + Antiseren AntiA AntiB SerumGegenprobe: AntiD Antic AntiC Erythrozyten mit der Blutgruppe A B Antie AntiE Reaktion: O Test-Erythrozyten + Patienten-Serum Ergebnis: positiv negativ Blutgruppe: A Rhesus positiv (ccD.eE) Die Blutgruppenbestimmung ist die Voraussetzung für eine kompatible Transfusion. Da im ABO-System komplementäre Antikörper als sog. Isoagglutinine (Anti-A und Anti-B) bereits präformiert gegen die nicht vorhanden Blutgruppe vorliegen und zeitlebens persistieren, wird die ABO-Blutgruppen-identische Transfusion gefordert. In Ausnahmefällen, insbesondere bei fehlender Verfügbarkeit von ABO-identischem Konservenblut, kann entsprechend der Transfusionsregel (s.u.) Blut mit anderen ABO-Merkmalen, die nicht mit den Antikörpern im Empfängerorganismus reagieren, transfundiert werden. Darüber hinaus werden grundsätzlich auch im Rhesus-System, insbesondere für das Rhesus-Merkmal D, kompatible Transfusionen angestrebt, um der Gefahr einer Antikörper-Induktion entgegenzuwirken. Patient A B AB O Kompatible Erythrozyten (EK) A oder O B oder O AB, A, B oder O O Kompatibles Plasma (GFP) A oder AB B oder AB AB O, A, B oder AB Der sogenannte „Bedside Test“ ist eine erneute – und letzte Kontrolle der ABO-Idendität des Empfänger- und Konservenbluts als ärztliche Maßnahme unmittelbar vor der Transfusion. Zumeist wird hierfür die sog. Kartentechnik unter Verwendung von Anti-A- und Anti-B-Seren eingesetzt. 29 Blutgruppen-Antikörper Antikörper gegen Blutgruppenmerkmale entstehen durch Alloimmuniserung und gehören im allgemeinen der IgG- und, zumeist nur während der Primärantwort auftretend, der IgMKlasse, seltener der IgA-Klasse an. Man bezeichnet sie als irreguläre Antikörper, wenn sie durch Fremdblut-Kontakt induziert werden, im Gegensatz zu den frühzeitig präexistenten Isoagglutininen im AB0-System, die ausschließlich der IgM-Klasse angehören und zeitlebens persistieren. IgM-Antikörper sind stark komplementaktivierend und werden auch als komplette Antikörper bezeichnet, da sie aufgrund ihrer Größe bereits im NaCl-Milieu direkt agglutinierend wirken (z. B. AB0-Antikörper). Im Gegensatz hierzu sind IgG-Antikörper nur schwach komplementaktivierend und benötigen für die Agglutination in vitro Verstärkertechniken (z.B. Rhesus-Antikörper). Man bezeichnet sie daher auch als inkomplette Antikörper. IgG-Antikörper sind im Gegensatz zu IgM plazentagängig und können einen M. haemolyticus neonatorum (MHN) induzieren. Die Isoagglutinine des ABOSystems treten komplementär bei Abwesenheit des jeweils korrespondierenden Antigens auf, d.h. Anti-A liegt bei der Blutgruppe B und 0, Anti-B bei der Blutgruppe A und O, sowie Anti-A und -B bei der Blutgruppe 0 vor. Die Bindung eines Allo-Antikörpers auf der Erythrozytenmembran führt zu einer Konformationsänderung der Fc-Domäne, wodurch verschiedene Effektormechanismen wie Komplementaktivierung (intravasale Hämolyse) oder Phagozytose (zellvermittelte Hämolyse, insbesondere in der Milz) induziert werden. Die rasch ablaufende intravasale komplementvermittelte Hämolyse ist klinisch gefährlicher als eine langsame extravasale Phagozytose von Erythrozyten. Antikörper-Analysen Der Antikörpersuchtest wird prätransfusionell durchgeführt und dient zur Abklärung möglicherweise vorhandener irregulärer Antikörper. Man verwendet Suspensionen von 2 oder 3 Test-Erythrozyten mit bekannten Antigenen, die mit Patientenserum reagieren (agglutinieren), falls erythrozytäre Alloantikörper anwesend sind. Bei positivem Antikörpersuchtest erfolgt in einem weiteren Schritt die Identifizierung des Antikörpers durch Ermittlung des Blutgruppenantigens, mit dem der Antikörper spezifisch reagiert. Hierfür wird Patientenserums in der Regel im NaCl-, Enzym- und Coombs-Milieu und bei Kälte (4°C) mit 10 bis 12 verschiedenen Test-Erythrozyten, die ein bekanntes BlutgruppenAntigenmuster aufweisen, zur Reaktion gebracht. Aus dem Reaktionsverhalten des Antikörpers gegenüber den bekannten Erythrozyten kann man die Antigenspezifität identifizieren. Falls das zu untersuchende Serum beispielsweise ausschließlich mit TestErythrozyten, die das Blutgruppenmerkmal Rhesus (D) tragen, positiv reagiert, liegt eine Antikörper mit der Spezifität Anti-D, bei ausschließlicher Reaktion mit Duffy Fy(a) ein Antikörper der Spezifität Anti-Fy(a) vor. In diesen Fällen dürfen für Transfusionszwecke ausschließlich erythrozytenhaltige Konserven bereitgestellt werden, die dieses Blutgruppenmerkmal nicht aufweisen. In der Regel verwendet man die Agglutinationstechnik zum Nachweis von AlloAntikörpern. Die in vitro-Tests werden üblicherweise in Röhrchen durchgeführt. Bei neueren sensitiven Agglutinationsmethoden wird die sogenannte Gelzentrifugations- oder Festphasentechnik verwendet. Der Antikörper-Nachweis erfolgt im allgemeinen in drei Stufen wie nachfolgend anhand der Röhrchen-Technik beschrieben: 30 Technik NaCl Stufe 1 LISS-Technik Stufe 2 CoombsTechnik Stufe 3 Durchführung 2 Tropfen Patientenserum werden zu 1 Tropfen 3% Spendererythrozyten-Suspension (NaCl 0,9%) gegeben, inkubiert, zentrifugiert, aufgeschüttelt und auf Agglutination geprüft. Das Ergebnis wird dokumentiert. Diese Technik dient dem Nachweis von IgM-Antikörpern und ist wenig sensitiv für (die klinisch relevanteren) IgG-Antikörper. Methoden mit LISS (Low Ionic Strength Solution), Enzym, Albumin oder Coombsserum (Antihumanglobulin) oder Kombinationen dienen als Verstärker- techniken. Beim LISS-Ansatz wird das Probenmateriasl der Stufe 1 mit LISS-Reagenz versetzt, inkubiert, zentrifugiert, aufgeschüttelt und auf Agglutination geprüft. Das Ergebnis wird dokumentiert. In diesem Ansatz wird durch ein Milieu mit niedriger Ionenstärke die Reaktion der Antikörper vom IgG-Typ beschleunigt und der Nachweis ermöglicht. Für die Stufe 3 kommt der indirekte Coombstest zur Anwendung, bei dem der Nachweis von im (Empfänger-) Serum vorhandenen freien Antikörpern, die mit (Spender-) Erythrozyten reagieren, geführt wird. Dabei wird das Probenmaterial der Stufe 2 dreimal gewaschen und Coombsserum, das Antihumanglobulin enthält, zugesetzt, anschließend zentrifugiert, aufgeschüttelt und auf Agglutination geprüft. Hiermit werden an den Erythrozyten gebundene (irreguläre) Alloantikörper nachgewiesen. Die CoombsTechnik besitzt als Verstärkertechnik die höchste Sensitivität für die klinisch relevanten Antikörper vom IgG-Typ und ist als Test für die Kreuzprobe vorgeschrieben. . Neben dem Antikörpersuchtest ist vor jeder Transfusion eine sogenannte Verträglichkeitsprobe („Kreuzprobe“) durchzuführen. Die Technik erfolgt analog zum Antikörpersuchtest, wobei jedoch in vitro die serologische Verträglichkeit zwischen SpenderErythrozyten und Patienten-Serum bestimmt wird. Die Durchführung erfolgt im Drei-StufenTest (s.o.) unter Einschluß des vorgeschriebenen indirekten Coombstests. Auto-Antikörper Auto-Antikörper reagieren durch Bindung an hochfrequente Blutgruppen-Antigene mit den patienteneigenen (aber auch mit Fremd-) Erythrozyten. Man unterscheidet Kälte- und Wärme-Auto-Antikörper. Die Kälte-Auto-Antikörper haben ein Reaktionsoptimum bei 4°C und sind klinisch weniger bedeutsam. Wärme-Auto-Antikörper haben ihr Reaktionsoptimum bei Körpertemperatur und verursachen in der Regel eine klinisch anhaltende Hämolyse. Der Nachweis von erythrozytär gebundenen Antikörpern erfolgt mit Hilfe des direkten Coombstest, bei dem Antihumanglobulin (z.B. vom Kaninchen) mit gebundenem Immunglobulin (IgG oder IgM, seltener IgA) und/oder Komplementfaktoren reagiert und durch Quervernetzung eine Agglutination der Erythrozyten herbeiführt. Hiermit gelingt der Nachweis von Autoimmunhämolytis chen Anämien (AIHA), aber auch der Nachweis einer vorbestehenden Beladung der Erythrozyten mit Alloantikörpern z.B. infolge von Vortransfusionen (inkompatible Transfusionen, verzögerte hämolytische Transfusionsreaktion) oder bei Neugeborenen im Falle eines Morbus haemolyticus neonatorum (MHN). 31 Prätransfusionelle Untersuchungen Zur Vorbereitung einer Transfusion von erythrozytenhaltigem Konservenblut sind gemäß den „Richtlinien zur Gewinnung von Blut und Blutbestandteilen und zur Anwendung von Blutprodukten“ die nachfolgend genannten Untersuchungen vorgeschrieben: Bestimmung der Blutgruppe im ABO-System und der Rhesuseigenschaften (Rhesusmerkmal D) von Empfänger und Konservenblut, Antikörpersuchtest beim Empfänger, Verträglichkeitsprüfung (Kreuzprobe) zwischen Empfängerserum und Erythrozyten der Konserve einschließlich des indirekten Coombs-Tests sowie der „Bedsite Test“. Die genannten Untersuchungen dienen der Sicherung von Identität und Kompatibilität bei der Anwendung von Blutprodukten. Hämolyse In der Transfusionsmedizin relevante Hämolysen (Erythrozytolysen) sind mehrheitlich immunologisch bedingt. Der sogenannte hämolytische Transfusionszwischenfall, der intensivmedizinische Gegenmaßnahmen erfordert, gehört zu den gefürchtesten Komplikationen bei einer Transfusion. Er tritt meistens als Folge einer Blutgruppeninkompatibiltät, häufig infolge Verwechslung, durch Reaktion der transfudierten Erythrozyten mit erythrozytären Antikörpen beim Empfänger auf. Alle oben genannten prätransfusionellen Maßnahmen dienen dazu, einen derartigen Transfusionszwischenfall zu vermeiden. Der Verdacht auf einen hämolytischen Transfusionszwischenfall erfordert umgehende labordiagnostische Abklärungsmaßnahmen, die die AB0-, RhesusBlutgruppenbestimmung des Konservenbluts und des Empfängers vor und nach Transfusion, den direkten Coombstest, freies Hämoglobin und den Antikörpersuchtest sowie die Wiederholung der Kreuzproben umfassen und weitere Untersuchungen wie mikrobielle Austetsung beinhalten. Eine verzögerte hämolytische Transfusionsreaktion tritt frühestens nach einigen Tagen posttransfusionell auf, verläuft in der Regel klinisch milder und ist zumeist die Folge einer Boosterung von prätransfusionell nicht nachweisbaren irregulären Antikörpern, die bei Antigen-Reexposition durch Konservenblut erneut gebildet werden. Der Nachweis erfolgt analog zur akuten Hämolyse. Der Morbus haemolyticus neonatorum wird durch die diaplazentare Übertragung von mütterlichen IgG-Allo-Antikörpern auf das Kind verursacht, bei dem ein vom Vater ererbtes korrespondierendes Antigen vorliegt. Die schweren MHN werden mehrheitlich durch ein Anti-D verursacht, wobei die Stimulation einer Rhesus-negativen Mutter mit kindlichem Rhesus-D-positivem Blut oftmals während der ersten Geburt bei der Plazentaablösung ensteht. Als Gegenmaßnahme wird die sogenannte Anti-D-Prophylaxe empfohlen, die eine Antigen-Exposition und damit die Induktion einer primären Immunantwort verhindern soll. Der Nachweis von Alloantikörpern und Titerverlaufsbestimmungen bei Boosterung ab der 2. Schwangerschaft geben Anhalt über die Gefährdung für das Kind. insbes. Der direkte Coombstest ist im Fötalblut und beim Neugeborenen zumeist positiv, weitere Anhaltspunkte liefern die Bilirubinbestimmung im Fruchtwasser oder Serum des Neugeborenen. Der Sonderfall einer AB0-Erythroblastose, bei welcher der direkte Coombstest oftmals negativ ist, tritt dann auf, wenn die Mutter ausnahmsweise zusätzlich Isoagglutinine vom IgG-Typ bildet. Blutkomponenten Die o.g. blutgruppenserologischen Regeln und labordiagnostischen Maßnahmen gelten speziell für Erythrozytenkonzentrate (EK). Nach dem aktuellen Standard werden nur leukozytendepletierte Eks für Transfusionszwecke eingesetzt. Sie enthalten einen citrathaltigen Stabilisator und müssen bei 4 (+/-2) Grad Celsius aufbewahrt werden. EKs 32 sind zur Behandlung von Anämien, Blutverlusten, zur perioperativen Substitution oder bei Austauschtransfusion indidiziert. Frisch gefrorenenes Plasma (GFP) wird hauptsächlich zum Ausgleich bei globalem Gerinnungsfaktorendefizit eingesetzt z. B. im Rahmen von Massivtransfusionen. Darüber hinaus dient es zur Substitution bei schwerem Mangel der Gerinnungsfaktoren V und XI. Da GFP entsprechend der jeweiligen Blutgruppe die Isoagglutinine Anti-A und/oder Anti-B enthält, muss blutgruppenidentisch bzw. blutgruppenkompatibel (s. oben angeführte Tabelle) transfundiert werden. GFP wird bei -20 Grad Celsius gelagert un muss für Transfusionszwecke aufgetaut werden. Thrombozytenkonzentrate (TK) werde als leukozytendepletierte (gefilterte) Blutkomponente durch Fraktionierung oder Zytapherese hergestellt. Sie werden bei 22 Grad Clesius unter ständiger Agitation aufbewahrt und sind zur Behandlung und Abwehr von Blutungskomplikationen bei schweren Thrombozytopenien indiziert. TKs sollen ABO- und Rhesus(D)-kompatibel transfundiert werden. Bei therapierefraktären Thrombozytopenien und in chronischen Transfusionsprogrammen wird die Gabe von HLA (Human Leukocyte Antigen)-kompatiblen TKs empfohlen. Bei spezifischer Konstellation, z.B. Schwangerschafts-Inkompatibiltät werden auch HPA (human Platelet Antigen) berücksichtigt. 33 VI VI.1 Hämostaseologie Primäre Hämostase VI.1.1 Thrombozyt Die Blutplättchen werden im Knochenmark aus Megakaryozyten gebildet. Die physiologische Thrombozytenzahl im peripheren Blut beträgt 150000 - 300000/µl. Blutplättchen haben einen Durchmesser von 2-4 µm. Im Gegensatz zu Leukozyten weisen Blutplättchen keinen Zellkern auf und sind dadurch nicht oder nur sehr eingeschränkt (Reste von mRNA aus Megakaryozyten, Mitochondrien) zur Proteinsynthese befähigt. Die physiologische Überlebenszeit der Blutplättchen im peripheren Blut beträgt etwa 7 Tage. Der Abbau der Plättchen erfolgt im retikuloendothelialen System der Leber und Milz. Etwa ein Drittel der Plättchen ist in der Milz gespeichert und steht im Austausch mit dem zirkulierenden Anteil. Das Zytoplasma der Plättchen enthält drei verschiedene Formen von Speichergranula: dichte Granula ("dense bodies"), a-Granula und Lysosomen. Die Inhaltsstoffe der Granula werden in der Tab. 1 wiedergegeben. Tab. 1 Inhaltsstoffe der thrombozytären Speichergranula Dichte Granula a-Granula (dense bodies) ATP Adhäsionsproteine: ADP Fibrinogen 2+ Ca Fibronektin Serotonin von-Willebrand-Faktor Thrombospondin Glykoprotein IIb-IIIa Gerinnungsfaktoren: Plasminogen Faktor V und XI Protein S Wachstumsfaktoren Enzyme Zytokinähnliche Proteine Lysosomen Kathepsin Kollagenase ß-Galaktosidase u.a. VI.1.2 Thrombozytenaktivierung und primäre Hämostase Bei einer Gefäßverletzung werden subendotheliale Strukturen (Kollagen, Laminin, Fibronektin etc.) freigelegt. Hierdurch kommt es zu einer raschen Plättchenadhäsion und Aggregation. Es bildet sich in kurzer Zeit ein Plättchenthrombus, der die Wunde verschließt. Die Adhäsion noch ruhender Blutplättchen an die verletzte Gefäßwand ist der erste Schritt der primären Hämostase. Sie wird durch thrombozytäre Membranglykoproteine gesteuert. Für die Adhäsion der Thrombozyten an freigelegte subendotheliale Strukturen ist das Plasmaprotein 'von Willebrand-Faktor' erforderlich. Der von Willebrand-Faktor bindet an Kollagenfasern und an den thrombozytären Rezeptor für den von Willebrand-Faktor (Glykoprotein Ib-V-IV) und verankert den Thrombozyten auf diese Weise am Subendothel. Neben der Adhäsion kommt es bei der primären Hämostase auch zu einer Aggregation der Thrombozyten. Hierbei spielt das Glykoprotein IIb-IIIa als Fibrinogenrezeptor auf der Thrombozytenoberfläche eine wichtige Rolle. Fibrinogen bindet an den aktivierten Glykoprotein IIb-IIIa-Rezeptor. Durch die Ausbildung von Fibrinogenbrücken zwischen aktivierten Thrombozyten entstehen Plättchenaggregate. 34 Im nichtaktiviertem Zustand weisen Thrombozyten eine diskoide Form auf. Die Aktivierung der Thrombozyten führt zur Formveränderung mit Bildung von Pseudopodien, die Ausstülpungen der Plasmamembran darstellen. Dabei vergrößert sich die Oberfläche des Thrombozyten erheblich. Bei der Thrombozytenaktivierung werden die Inhaltsstoffe der Thrombozytengranula freigesetzt. ADP und Thromboxan führen zu einer direkten Aktivierung von weiteren Thrombozyten. Serotonin wirkt vasokonstriktorisch. Außerdem wird durch die Gefäßläsion Gewebsthromboplastin freigesetzt und das plasmatische Gerinnungssystem aktiviert. Das bei der plasmatischen Gerinnung entstehende Thrombin aktiviert wiederum Thrombozyten. Thrombin setzt Fibrin-Monomere aus Fibrinogen frei. Die Fibrinmonomere polymerisieren sehr schnell zu Fibrinfäden. Die Fibrinbildung stabilisiert den primären Plättchenpropf. Durch die Retraktion der Fibrinfäden werden die Wundränder schließlich zusammengezogen. VI.1.3 Blutungszeit Mit der Blutungszeit wird die primäre Hämostase geprüft. Indikationen zur Bestimmung der Blutungszeit sind: - jedes unbekannte Blutungsleiden - Beurteilung der Blutungsgefährdung z. B. präoperativ bei V.a. eine hämorrhagische Diathese - Verlaufskontrolle bei Patienten mit von Willebrand-Jürgens-Syndrom oder anderen Störungen der primären Hämostase Die Blutungszeit kann mit den folgenden Verfahren am Patienten bestimmt werden: Blutungszeit nach Duke: Die Methode kann am Ohrläppchen oder an der Fingerbeere durchgeführt werden. Nach gründlichem Abreiben mit einem Alkohol-Äthergemisch (1:1) wird ca. 3 - 4 mm tief mit einer sterilen Einmal-Lanzette eingestochen und die Stoppuhr in Gang gesetzt. Dann saugt man alle 15 s das ausgetretene Blut vorsichtig mit einem Filterpapier ab, ohne die Wundränder zu berühren. Registriert wird die Zeit bis zum Stillstand der Blutung. Bei einer normalen primären Hämostase sistiert die Blutung nach 2-5 min. Blutungszeit nach Ivy: Bei der Bestimmungsmethode nach Ivy werden zum besseren Standardisieren der Testwunde eine Metallplatte von ca. 70x40x1 mm mit einem zentralen Schlitz von 1 cm Länge und ein Skalpell mit einstellbarer Schnitt-Tiefe (1 mm) verwendet. Die Manschette eine Blutdruck-Meßgerätes wird um den Oberarm gelegt und auf 40 mmHg aufgeblasen. Die Innenseite des gestauten Unterarms wird mit Äther gereinigt und mit Alkohol desinfiziert. Die Metallplatte wird aufgelegt und 1 oder 2 Schnitte von je 1 mm Tiefe und 1 cm Länge vorgenommen. Alle 20 s wird das austretende Blut mit Filterpapier ohne Berühren der Wundränder aufgesaugt und die Zeit bis zum Stillstand der Blutung gestoppt. Als Referenzbereich wird eine Blutungszeit < 12 min angegeben. Subaquale Blutungszeit nach Marx: Hierbei wird mit der Lanzette ca. 3-4 mm tief in die Fingerbeere oder das Ohrläppchen gestochen und die Wunde in 37°C warmes destilliertes Wasser getaucht. Beim Erscheinen des ersten Blutfadens wird die Stoppuhr in Gang gesetzt und die Zeitspanne bis zum Abreißen des Blutfadens gemessen. Der Referenzbereich beträgt 2 - 5 min. Blutungszeitbestimmung mit standardisierter Stichverletzung: Die Standardisierung der Schnittlänge und -tiefe ist mit Hilfe einer automatischen Stechhilfe möglich. Der Einstich wird am Unterarm bei venöser Blutstauung (mit Blutdruckmanschette 35 am Oberarm bei 40 mmHg) vorgenommen. Bei diesem Verfahren kommt es jedoch durch die kleine Verletzung i.d.R. zur Narbenbildung. VI.1.4 Ursachen einer verlängerten Blutungszeit Ursachen einer verlängerten Blutungszeit können Thrombozytopenien, Thrombozytenfunktionsstörungen sowie Hypofibrinogenämien sein. Thrombozytenfunktionsstörungen sind häufig durch die Einnahme von Acetylsalicylsäure bedingt. Aufgrund der irreversiblen Hemmung der thrombozytären Cyclooxygenase-1 durch Acetylsalicylsäure ist die Bildung des Thrombozytenaktivators Thromboxan inhibiert. Bei den folgenden Medikamenten kommt es ebenfalls zu Thrombozytenfunktionsstörungen: Ticolpidin, Clopidogrel, Abciximab (Fab-Fragment eines chimären gegen den thrombozytären GP IIb-IIIa-Rezeptor gerichteten Antiköpers), Valproinsäure, Penicilline, Dextrane. Erworbene Thrombozytenfunktionsstörungen treten auch bei Leberzirrhose und Urämie auf. Die häufigste angeborene Thrombozytenfunktionsstörung stellt das Willebrand-JürgensSyndrom dar. Der von Willebrand-Faktor ist ein oligomeres Protein, das zwei wichtige Aufgaben erfüllt: Thrombozytenadhäsion (hochmolekularer von-Willebrandfaktor) und Bindung von Faktor VIII (Schutz der Gerinnungsfaktors VIII vor zu raschem Abbau). Das von Willebrand-Jürgens-Syndrom kann sich daher sowohl auf die primäre Hämostase als auch auf die plasmatische Gerinnung auswirken. Zu erwähnen sind seltene angeborene Thrombozytenfunktionsstörungen. Beim BernardSoulier-Syndrom handelt es sich um einen Defekt des GP-Ib-V-IX-Rezeptors mit Auftreten von Riesenthrombozyten. Bei der Thrombasthenie Glanzmann ist der GP IIb/IIIa Rezeptor betroffen. Unter der Bezeichnung Storage pool diseases werden verschiedene erbliche Thrombozytenfunktionsstörungen zusammengefaßt, bei denen bestimmte Funktionen der Speichergranula gestört sind. Zu dieser Gruppe gehören das Wiskott-Aldrich-, das Hermansky-Pudlak- und das Chediak-Higashi-Syndrom. Bei Skorbut und beim Ehlers-Danlos-Syndrom kann die Blutungszeit aufgrund vaskulärer Störungen verlängert sein. VI.1.5 In vitro Thrombozytenfunktionsdiagnostik Anstelle der Bestimmung der Blutungszeit am Patienten kann auch eine in-vitro Thrombozytenfunktionsdiagnostik aus einer Blutprobe erfolgen. Hierfür stehen unterschiedliche Methoden zur Verfügung. Die Patiententhrombozyten werden durch verschiedene Aktivatoren (z. B. Kollagen, ADP, Adrenalin etc.) stimuliert. Bei der Aggregometrie wird die Thrombozytenaggregation mit Hilfe der zunehmenden Lichtdurchlässigkeit einer Thrombozytensuspension nach Zugabe von Aktivatoren beurteilt. Mit einem anderen für die Routinediagnostik geeignetem Verfahren werden die Verhältnisse in einem verletzten Gefäß in einem Gerät simuliert, wobei die Thrombozytenfunktion mit Hilfe einer Verschlußzeit beurteilt wird. Bei der Differentialdiagnose von Thrombozytenfunktionsstörungen spielt die Durchflußzytometrie eine wichtige Rolle. Die in-vitro-Funktionsdiagnostik kann jedoch nicht vakuläre Störungen, die beim EhlersDanlos-Syndrom und Skorbut auftreten können, erfassen. 36 VI.1.6 Differentialdiagnostik Tab. 2 Differentialdiagnostik Quick-Test aPTT BlutungsZeit Ursachen Hämophilien von WillebrandJürgensSyndrom Thrombozytopenie, Thrombasthenien Fibrin(ogen)spaltprodukte Heparin, Afibrinogenämien normal normal patholog. patholog. normal patholog. normal normal patholog. patholog. patholog. patholog. Bei den Hämophilien handelt es sich um eine rein plasmatische Gerinnungsstörung, die durch eine verlängerte aPTT auffällt (Tab. 2). Beim von Willebrand-Jürgens-Syndrom kommt es aufgrund von qualitativen und/oder quantitativen Defekten des von Willebrand Faktors zu einer erhöhten Blutungsneigung. Die Befundkombination einer verlängerten Blutungszeit mit einer verlängerten aPTT ist für diese Erkrankung charakteristisch. Thrombozytenfunktionsstörungen und Thrombozytopenien können durch eine verlängerte Blutungszeit bei normalem Quick- und aPTT-Befund auffallen. Zur Differentialdiagnostik der Thrombozytenfunktionsstörung können nach Ausschluß von medikamentenbedingten und anderen erworbenen Störungen durchflußzytometrische Untersuchungen vorgenommen werden. Ein pathologisches Testergebnis für alle drei Tests Quick, aPTT und Blutungszeit kann bei einer Afibrinogenämie, bei hohen Konzentrationen von Fibrin(ogen)spaltprodukten und sehr hohen Heparinkonzentrationen auftreten. 37 VII Labororganisation und Qualitätsmangement Ein Laborbefund entsteht in einem komplexen Untersuchungsgang, der in 4 Teilschritte zu gliedern ist (Punkte I.1 bis I.4). VII.1 Präanalytik Die präanalytische Phase umfaßt alle Einflüsse, die vor dem Messvorgang einwirken. Es sind dabei folgende Teilschritte zu beachten: Festlegung des Untersuchungsprogramms Patientenvorbereitung (z.B.: spezielle Vorbereitung bei Belastungstests, Tagesrhythmik) Probenarten (z.B. Serum, Plasma, Vollblut) Entnahme des Probenmaterials Transport Aufbereitung Lagerung Kenntnis und Beachtung von Einflußgrößen und Störfaktoren behandelnder Arzt behandelnder Arzt behandelnder Arzt behandelnder Arzt Transportdienst Labor Labor behandelnder Arzt und Labor VII.2 Analyse + analytische Beurteilung Die eingesetzten beschrieben: Messmethoden werden durch folgende Zuverlässigkeitskriterien analytische Spezifität: beschreibt die Fähigkeit einer Analysenmethode, nur denjenigen Bestandteil quantitativ zu erfassen, den sie vorgibt zu messen. analytische Empfindlichkeit: kennzeichnet die kleinste unterscheidbare Messwertdifferenz. untere Messbereichsgrenze: ist als sicher erkennbares, vom Hintergrund unterscheidbares Meßergebnis definiert. obere Messbereichgrenze: entspricht der Linearitätsgrenze bei linearer Beziehung zwischen Meßsignal und Konzentration des Analyten Präzision: Richtigkeit: siehe I.2.1 siehe I.2.1 38 VII.2.1 Qualitätskontrolle: Präzision, Richtigkeit und Fehlerarten Allgemeine Grundlagen: Präzision und Richtigkeit gelten als wichtigstes Qualitätskriterium einer analytischen Methode. Die Präzision erfasst den zufälligen Fehler und die Richtigkeit den systematischen Fehler. Richtigkeit Präzision Schießscheibe Fehlerart optimal Optimal kein Fehler gut Schlecht zufälliger Fehler schlecht Gut systematischer Fehler Zusätzlich gibt es noch den groben Fehler. Dieser bezieht sich nicht auf die Analytik, sondern die Ursache kann in Probenverwechslungen, falschem Reagenz, Fehler in der Ergebnismitteilung usw. liegen. Richtlinie der Bundesärztekammer: Das Vorgehen zur Qualitätskontrolle ist detailliert in der Richtlinie der Bundesärztekammer vom 1. Januar 2002 geregelt (Lit.: Richtlinie der Bundesärztekammer zur Qualitätssicherung quantitativer laboratoriumsmedizinischer Untersuchungen, Dt. Ärzteblatt 2001; 98 A2747-A2759). In den Richtlinien wird für 53 Messgrößen im Plasma/Serum, 7 Analyte im Liquor, 12 Analyte im Urin und 17 Analyte im Vollblut die Anforderungen an die Qualitätskontrolle festgelegt. Parame 7 39 1 Lfd. Nr. 2 Analyt 3 4 Größenart Zielwert 5 Max. Zulässige Unpräzision 6 Max. Zulässige Unrichtigkeit 1 2 3 Natrium Glukose PSA SMK SMK/MK MK 1,5 % 4% 10 % 2% 7% 10 % RMW RMW SW 7 Max. Zulässige Abweichung des Einzelwertes 3% 15 % 30 % SMK, Stoffmengenkonzentration; MK, Massenkonzentration; RMW, Referenzmethodenwert, SW, Sollwert Entscheidende Zielgrößen der Qualitätskontrollen sind in den Spalten 5, 6 und 7 der Tabelle angegeben. Spalte 5, Ermittlung der laborinternen Fehlergrenzen: Aus 20 aufeinanderfolgenden Messergebnissen der Kontrollproben wird der Mittelwert, die Standardabweichung und der Variationskoeffizient berechnet. Dieses Vorgehen entsprecht der früheren Berechnungen für die Präzisionskontrolle. Der Variationskoeffizient darf nicht größer als der in der Spalte 5 aufgelistete Wert sein. In der täglichen Qualitätskontrolle gilt ein Patientenmesswert als nicht richtig, wenn die Kontrollprobe außerhalb der ermittelten 3s-Grenze liegt. Die Grenzen der Qualitätskontrolle werden kontinuierlich neu berechnet, z.B. jeden Monat. Spalte 6, Maß für die systematische Messabweichung: In dem Beobachtungszeitraum (z.B. ein Monat) wird die Differenz zwischen Zielwert der Kontrollprobe und Mittelwert der Abweichungen der Einzelergebnisse der Kontrollprobe vom Zielwert ermittelt. Die Abweichung muss innerhalb der vorgegebenen Grenzen liegen. Spalte 7, Maximal zulässige Unrichtigkeit des Einzelwertes: Das Ergebnis der Kontrollprobe darf max. nur die in Spalte 7 angegebene Abweichung zeigen. Zusammengefasst zeigt die neue Richtlinie zwei Verletzungen der Qualitätskontrolle auf, die ein sofortiges Handel erfordern (Sofortregeln, Kontrollprobe außerhalb der ermittelten 3s Grenze und Kontrollprobe außerhalb der max. möglichen Abweichung für Einzelwerte). Verletzungen der Qualitätskontrolle, die ein sofortiges Handel erfordern, sind Verletzungen gegenüberzustellen, die durch die monatliche Auswertung auffallen (Berechnungsregeln, Laborinterner Variationskoeffizient ist größer als in Spalte 5 aufgelistet und systematische Messabweichung ist größer als in Spalte 6 aufgelistet). Bei Verletzung der Sofort- oder Berechnungsregeln sind grundsätzlich die Patientenergebnisse als unrichtig zu werten. Maßnahmen zur Korrektur des Analyseverfahrens sind zu ergreifen und entsprechend zu dokumentieren. Erst nach erfolgreicher Korrektur können die Patientenproben erneut analysiert werden. Externe Qualitätssicherung: Zusätzlich zur internen Qualitätssicherung muss das Labor für die durchgeführten Analyte vierteljährlich an externen Qualitätskontrollen teilnehmen. Die Proben werden ohne Ergebnis zugesandt und unter Routine-Bedingungen analysiert. Bei bestandener externer Qualitätskontrolle wird ein Zertifikat erteilt, das 6 Monate gültig ist. Liegt kein gültiges Zertifikat vor, darf die Analyse nicht mehr im Labor durchgeführt werden. 40 VII.3 Medizinische Validation Bevor ein Analysenergebnis zur Grundlage einer ärztlichen Handlung werden kann, muß der Befund im Rahmen der medizinischen Validation unter Berücksichtigung von Patientendaten beurteilt werden. Wesentliche Inhalte der medizinischen Validation sind dabei: · Transversalbeurteilung: Beurteilung der Ergebnisse unter Bezug auf Referenzwerte. Dabei differieren die Referenzbereiche in Abhängigkeit von der Zusammensetzung der untersuchten Kollektive (z.B. Alter, Geschlecht, Rasse). · Longitudinalbeurteilung: Die Ergebnisse werden unter Berücksichtigung von Vorergebnissen beurteilt. · Befundkonstellationen: Resultate sind nicht isoliert voneinander zu betrachten, sondern haben Bezug zueinander (z.B. die Plausibilität einer erhöhten K+ Konzentration wird durch eine gleichzeitig erhöhte Kreatinin-Konzentration gestützt) · Extremwerte: Ungewöhnlich niedrige oder hohe Konzentrationen sind primär verdächtig auf einen (zufälligen) Messfehler. Ist ein Messfehler ausgeschlossen, muss nach Einfluss- und Störfaktoren als Ursache des Extremwertes geforscht werden (z.B. lebensgefährliche Glucose-Erniedrigung in der Probe durch langen Probentransport ohne vorherige Zentrifugation). VII.4 Befundinterpretation Die Wahrscheinlichkeit, dass eine bestimmte Krankheit bei positivem Testergebnis vorliegt, wird durch die Sensitivität, Spezifität und den prädiktiven Wert maßgeblich beeinflusst. Deshalb ist die Kenntnis dieser Größen zwingend für die Interpretation von Messergebnissen erforderlich. Sensitivität: Die Sensitivität eines Tests gibt an, wie viel Prozent der Kranken ein pathologisches Ergebnis haben (richtig positiv). Die Anzahl aller Erkrankten entspricht der Summe aus ´richtig positiv´und ´falsch negativ´. Spezifität: Die Spezifität eines Tests gibt an, wie viel Prozent der Gesunden ein normales Ergebnis haben (richtig negativ). Die Anzahl aller Gesunden entspricht der Summe aus ´richtig negativ´ und ´falsch positiv´. Prädiktiver Wert: Der prädiktive Wert bezeichnet den diagnostischen Aussagewert eines Tests. Man unterscheidet einen positiven und negativen prädiktiven Wert. Die Wahrscheinlichkeit, dass eine Erkrankung vorliegt, wird durch den positiven prädiktiven Wert ausgedrückt, der den Anteil der richtig positiven Testergebnisse an allen positiven Testergebnissen (Summe von richtig positiven und falsch positiven) angibt. Die Vorhersagewahrscheinlichkeit hängt außer von der Sensitivität, Spezifität des Testsystems auch von der Prävalenz der Krankheit ab. VII.5 Einflußfaktoren und Störfaktoren VII.5.1 Einflußgrößen Kenntnis von Einflußgrößen ist eine wesentliche Voraussetzung für die Beurteilung von Laborbefunden. Einflußfaktoren beeinflussen in vivo das Messergebnis. Es sind dabei unveränderliche Einflussfaktoren (Altersklasse, Geschlecht, Rasse usw.) von veränderlichen Einflussfaktoren (Ernährung, Körperlage, körperliche Aktivität, Biorhythmen, Schwangerschaft, Medikamenteneinnahme) zu unterscheiden. 41 VII.5.2 Störfaktoren Störfaktoren führen in vitro, also nach Abnahme des Materials zu einem Meßergebnis, das nicht der in vivo-Konzentration des Analyten entspricht. Es sind dabei körpereigene Störfaktoren (Hämolyse (Freisetzung erythrozytärer Bestandteile), Beeinflußung der photometrischen Messung (durch Lipämie, ikterische und hämolytische Seren) von körperfremde Störfaktoren (Kontamination des Urins mit Bakterien, Probentransport, Abnahme aus der Infusion) zu unterscheiden. VII.6 Praktikum VII.6.1 Demonstration Automation in der Labordiagnostik: Stand alone Systeme - Work cells - Lab cells VII.6.2 Praktische Übungen Simulation der gesetzlichen Vorgaben der Qualitätskontrolle. VII.6.3 1. 2. 3. 4. Lernziele Vier Teilschritte eines Laborbefundes Qualitätskontrolle entsprechend den Richtlinien der Bundesärztekammer Die Bedeutung von Einfluß- und Störfaktoren Automationskonzepte der Labormedizin 42 VIII Tumormarker Tumorerkrankungen nehmen hinter Herz-Kreislauferkrankungen den 2. Platz in den Todesursachen ein. Es wurde daher frühzeitig versucht geeignete Marker zu finden, die auf ein Krebsgeschehen hinweisen. Im wesentlichen haben sich heute drei Indikationen für den Einsatz von Tumormarkern herausgebildet: 1) Verlaufskontrolle: Dies ist die eigentliche Domäne Tumormarkern 2) Risikopatienten für einen bestimmten Tumor 3) Klinischer Verdacht auf eine bestimmte Tumorerkrankung der Bestimmung von Tumormarker haben bisher enttäuscht hinsichtlich eines Screeningtests auf Tumorerkrankungen. Eine Ausnahme bildet hier das PSA (Prostata-spezifische Antigen). Ebenfalls von Nachteil ist die fehlende Organspezifität vieler Tumormarker. Die Ergebnisse einer Tumormarkerbestimmung sind kritisch unter den Gesichtspunkten Sensitivität, Spezifität und positiver prädiktiver Wert zu beurteilen. VIII.1 Einteilung der Tumormarker Tumormarker treten häufig aufgrund des veränderten Stoffwechsels der transformierten Zelle auf. Sie können entweder histologisch am Tumorgewebe (zelluläre Tumormarker) oder wesentlich einfacher in einer Körperflüssigkeit (humorale Tumormarker) nachgewiesen werden. In der klinischen Diagnostik haben vor allem die Tumor-assozierten Antigene einen hohen Stellenwert erlangt. Dabei handelt es sich häufig um im Blut vorkommende zirkulierende Makromoleküle - zumeist Proteine mit einem Kohlenhydrat - oder Lipidanteil. 43 Tumormarker Zelluläre Tumormarker Humorale Tumormarker (z.B. Hormonrezeptoren beim Mammakarzinom) Vom Tumor produzierte Marker Vom Tumor induzierte Marker Akute Phase-Proteine (z.B. CRP) Tumorassozierte Antigene · Onkofetale Antigene (z.B. CEA, AFP) · Durch monokolnale Antikörper definierte Tumorantigene (z.B. CA 19-9, CA 15-3) Hormone z.B. Katecholamine 44 VIII.2 Zeitplan der Tumormarkerbestimmung Die Verlaufkontrolle ist die eigentliche Domäne der Tumormarkerbestimmung. Da nicht jeder Tumor ein und desselben Organs die gleichen Tumormarker exprämiert, ist es ratsam, ein Panel von Tumormarkern präoperativ zu testen und denjenigen Marker für die Verlaufskontrolle heranzuziehen, der beim Patienten am besten mit der Erkrankung korrelierte. In der Verlaufskontrolle ist unbedingt auf die Regelmäßigkeit zu achten, um rechtzeitig Hinweise auf ein Rezidiv ableiten zu können. In der Frühdiagnose des Rezidivs ist die Tumormarkerbestimmung den bildgebenden Verfahren häufig überlegen. Vor der ersten Therapie (Operation, Chemo-, Hormon- oder Radiotherapie) Postoperativ bzw. nach Therapiebeginn 2 bis 14 Tage nach Therapie alle 3 Monate während der ersten 2 Jahre alle 6 Monate im 3., 4., und 5 Jahr nach der ersten Therapie Vor jedem Therapiewechsel Bei Verdacht auf Rezidivierung oder Metastasierung Bei erneutem Staging 2 bis 4 Wochen nach dem Auftreten eines Konzentrationsanstiegs des entsprechenden Tumormarkers VIII.3 Validität eines Tumormarker Die Validität eines Tumormarkers hängt von verschiedenen Faktoren ab. Insbesondere bestimmen die Sensitivität, Spezifität und der positive prädiktive Wert die Validität eines Tumormarkers. Sensitivität: Die Sensitivität bezeichnet die Wahrscheinlichkeit, mit der bei vorhandenem Tumor das Testergebnis positiv ausfällt. Spezifität: Die Spezifität gibt an, bei wie viel Prozent der Gesunden das Testergebnis negativ ausfällt. In der Regel ist von einer Spezifität von 95 % in einem diagnostischem Test für Tumormarker auszugehen. Ausgehend von der 95%-Spezifität wird die Sensitivität eines Tumormarkers festgelegt. Positver prädiktiver Wert: Der positive prädiktive Wert gibt den Anteil richtig positiver Werte in Bezug auf alle positiv getesteten Ergebnisse (richtig positiv und falsch positiv) an. Als wichtige Größe geht beim positiven prädiktiven Wert die Prävalenz der Erkrankung mit ein. 45 Spezifität Cut off Gesunde Sensitivität 95 % Kranke 5% falsch gesund 45 % falsch gesund 95 % 55 % Abb. Definition des cut off in Abhängig von der Spezifität und Sensitivität eines Tumormarkers VIII.4 Besondere Rolle des PSA (Prostata-spezifisches Antigen) In zweierlei Hinsicht besitzt das PSA eine Sonderrolle. PSA gehört zu den wenigen Tumormarkern die eine strenge Organspezifität besitzen. PSA hat sich als einziger Tumormarker hinsichtlich eines Screenings auf Tumorerkrankungen bewährt. Liegt der PSAWert im niedrigen Bereich (<4,0 ng/ml) ist das Vorliegen eines Tumors unwahrscheinlich. Bei Werten über 10 ng/ml muss potenziell mit einem Tumor gerechnet werden. Eine weitere Abklärung erfolgt in der Regel durch eine Prostatabiopsie. Kritisch bleibt der Bereich zwischen 4 und 10 ng/ml. Hier kann einerseits eine benigne Prostatahyperplasie vorliegen, andererseits ist die Möglichkeit für ein Karzinom gegeben. Um hier den Umfang der Prostatabiopsien einzuschränken wurde intensiv nach nicht invasiven Möglichkeiten der Abklärung gesucht. Das PSA kommt im Plasma in einer freien und in einer Proteingebundenen-Form vor. Bei Vorliegen eines Karzinoms verschieben sich die beiden Fraktionen hinsichtlich eines reduzierten Anteils des freien PSAs. Der freie Anteil kann neben dem Gesamt-PSA immunologisch bestimmt werden. Diagnostisch hilfreich ist die Bildung eines Quotienten aus freiem PSA und Gesamt-PSA. Liegt der Quotient unter 0,24 ist die Wahrscheinlichkeit für ein Karzinom erhöht und eine invasive Abklärung durch Biopsie sinnvoll. Liegt der Wert über 0,24 ist die benigne Prostatahyperplasie wahrscheinlich. Die Konsequenz ist eine jährliche Überprüfung des Quotienten freies PSA zu Gesamt-PSA. 46 PSA-Wert < 4 ng/ml jährliche Kontrolle Quotient (fPSA/Gesamt-PSA) 4,0 – 10 ng/ml > 10 ng/ml zusätzlich freies PSA (fPSA) Biopsie Quotient (fPSA/Gesamt-PSA) < 0,24 >0,24 Biopsie jährliche Kontrolle 47 PARAMETER KÜRZE. MATERIA. BEMERK. REFERNZ EINH. Alpha-Fetoprotein AFP Serum < 10 µg/l Beta-HCG b-HCG Serum < 0,65 ng/ml mg/l b2-MG Serum < 60 J 1,2 - 2,5 Beta2-Mikroglobulin > 60 J < 3,5 CALC Serum < 15 pg/ml Carbohydrate Antigen CA 12-5 12-5 Serum < 35 U/ml Carbohydrate Antigen CA 15-3 15-3 Serum < 25 U/ml Carbohydrate Antigen CA 19-9 19-9 Serum < 30 U/ml Carbohydrate Antigen CA 72-4 72-4 Serum < 3,2 U/ml Calcitonin CarcinoembryonalesAntigen <5 5-10 ng/ml Serum < 3,3 ng/ml Serum 8-21 U/l CEA Serum Cytokeratinfragment 21-1 CYFR Erythropoetin EPO Neuronenspezifische- NSE Enolase Serum Prostata-SpezifischesAntigen PSA (Gesamt-PSA) Serum (Frei-PSA) Squamous Cell SCC Carcinoma Antigen Serum Raucher ng/ml INDIKATION Prim. Leberzell-CA Hodentumoren außer Seminom, Keimzelltumoren des Ovars Schwangerschaft, Chorion-CA, Hodentumoren, Keimzelltumoren des Ovars Hodgkin- und NonHodgkin-Lymphome (insb. Plasmacytom, CLL) Medulläres Schilddrüsen-CA Ovarial-CA, Pankreas-CA, evtl. Mamma-CA Mamma-CA, Ovarial-CA, UterusCA Pankreas-CA, Magen-CA, ColonCA Magen-CA, Mucinöses OvarialCA Gastrointestinale CA, Mamma-CA, Bronchial-CA, Uterus-CA, LeberCA Nicht-kleinzelliges Bronchial-CA Hypernephrom Kleinzelliges Bronchial-CA, Neuroblastom, Carcinoid, Seminom, malignes Melanom (Blut nicht länger stehen lassen, falsche hoher Wete) 0-15 J 5-25 > 16 J < 12,5 50-60 J 60-70 J > 70 J <3 <4 < 4,5 ng/ml Prostata-CA < 1,5 ng/ml Plattenepithel-CA: Cervix, Lunge, Ösoph., HNO-Berei. 48 Thymidinkinase Thyreoglobulin TK TG Tissue Polypeptide TPS Specific Antigen Serum Serum <5 SD-Gesunde 2-70 n. Strumektomie < 2 n. Strumektomie < 4 Serum < 80 U/l Lymphome Schilddrüse-CA ng/ml U/l Wenn TSH < 0,1 Wenn TSH normal Blasen-CA, Mamma-CA, Gastrointestinale-CA VIII.5 Praktikum VIII.5.1 Demonstrationen Einteilung der Tumormarker Sensitivität und Spezifität prädiktiver Wert Indikationen der Bestimmung von Tumormarkern Gesamt-PSA und freies PSA VIII.5.2 Praktische Übungen Befundinterpretation unter Berücksichtigung von Sensitivität, Spezifität und positiven prädiktiven Wert. 49 IX IX.1 Labordiagnostik der Herz-, Leber- und Pankreaserkrankungen Herzinfarkt IX.1.1 Klinik Brustschmerz länger als 20 min; (resistent gegen Nitro-Präparate) infarkttypisches EKG (Sensitivität liegt bei etwa 50 %), Anstieg kardialer Enzymaktivitäten im Blut. Nur etwa 10-15% der Patienten mit Brustschmerz, die die Notfallambulanz aufsuchen, entwickeln innerhalb von 24 h einen Herzinfarkt. IX.1.2 Klinisch-chemische Diagnostik des akuten Myokardinfarktes IX.1.2.1 Klinisch-chemische Marker beim akuten Myokardinfarkt Die klinisch-chemische Diagnostik und Verlaufskontrolle des Herzinfarktes stützt sich auf konventionelle Marker, wie die Enzyme CK, CK-MB, LDH bzw. HBDH. Die früher eingesetzte GOT (ASAT) kann heute als entbehrlich angesehen werden. Durch die Entwicklung empfindlicher immunologischer Tests haben darüber hinaus nicht-katalytische Proteine, wie Troponin T und I sowie Myoglobin besondere Bedeutung für die Diagnostik des Herzinfarktes erlangt. Nach dem akuten Infarktereignis zeigt die Aktivität bzw. Konzentration der verschiedenen Markerproteine im Blutplasma hinsichtlich Anstiegsbeginn, Gipfel und Normalisierung einen charakteristischen zeitlichen Verlauf. Es ist jedoch zu bedenken, daß die Verlaufskurven bei verschiedenen Patienten mit unterschiedlicher Infarktgröße und unterschiedlicher Infarktdurchblutung erheblich differieren können. Das zytosolisch gelöste Myoglobin, das vorwiegend über das venöse Blut das Serumkompartiment erreicht, ist als frühestes Markerprotein im Blut nachweisbar, gefolgt von CK und CK-MB. Diese Proteine erreichen relativ früh ihre Serummaximalwerte und werden rasch aus dem Serum eliminiert. So ist bereits nach 1 bis 2 Tagen ein akuter Myokardinfarkt nicht mehr sicher diagnostizierbar. Die Serumaktivität der LDH bzw. der HBDH steigt nur langsam an, bleibt jedoch relativ lange im Serum erhöht. Dieses Enzym wird deshalb vornehmlich für die Diagnostik des länger zurückliegenden Infarktes eingesetzt (Spätenzym). Abb.: Aktivitäts- bzw. Konzentrationskinetik wichtiger klinisch-chemischer Kenngrößen beim akuten Myokardinfarkt 50 Die Serumkonzentrationsänderung der Troponine unterscheidet sich signifikant von der Kinetik der konventionellen Enzyme. Das kardiale Troponin T oder I zeigt im Serum oder Plasma Konzentrationsänderungen, wie sie sowohl für zytosolisch gelöste Proteine, z.B. Myoglobin oder CK, als auch für strukturell gebundene Proteine, z.B. Myosinleichtketten, gefunden werden. Am ersten Tag nach Schmerzbeginn ist die Freisetzung des Troponins deutlich abhängig von der frühen Infarktdurchblutung. Die Kinetik dieser initialen Troponinfreisetzung entspricht der zytosolisch gelösten CK, so daß es sich hierbei wahrscheinlich um einen zytosolischen Troponinpool handelt. Bei Patienten mit erfolgreicher Rekanalisation einer verschlossenen Koronararterie (Thrombolyse oder PTCA) ist eine rasche Troponinauswaschung aus dem Infarktareal mit hohen Serummaximalwerten am ersten Tag zu beobachten. Die Höhe des Troponinspiegels am ersten Tag ist abhängig von der Dauer der Gefäßokklusion. Je früher ein Gefäß wiedereröffnet wird, desto höher ist die Troponinauswaschung. Dagegen ist die anhaltende Troponinfreisetzung, die bis zu 10 Tage nach Infarktbeginn nachweisbar ist, durch eine protrahierte Freisetzung aus dem Infarktareal bedingt, da die Serumhalbwertzeit von Troponin 120 Minuten´beträgt. Durch die Freisetzung dieses strukturell gebundenen Troponinpools entsteht im Mittel vier Tage nach Schmerzbeginn ein zweiter Maximalwert. Diese anhaltende Troponinerhöhung entspricht somit der fortschreitenden proteolytischen Degradation des kontraktilen Apparates und zeigt demnach eine irreversible Herzmuskelnekrose an. Abb.: Konzentrationskinetik von Troponin T beim akuten Myokardinfarkt IX.1.2.2 Limitierungen der Bestimmung von CK und LDH in der Infarktdiagnostik Große transmurale Infarkte sind mit hoher Sicherheit durch infarktypische EKGVeränderunen und Enzymanstieg nachweisbar. Erhebliche Probleme ergeben sich dagegen bei der Diagnose des kleinen transmuralen oder des nicht transmuralen Infarktes. Hier ist die Sensitivität und Spezifität des EKG höchstens 80% bzw. 70%. Für die Diagnose des nicht transmuralen Infarktes sind Erhöhungen serologischer Parameter deshalb entscheidende diagnostische Kriterien für eine möglicherweise vorliegende Herzmuskelnekrose. Zum Nachweis von Mikroinfarzierungen, wie sie bei Patienten mit instabiler Angina pectoris auftreten können, ist das EKG in der Regel nicht hilfreich. Zwar finden sich hier nicht selten Zeichen einer anhaltenden myokardialen Ischämie, diese EKG-Veränderungen sind jedoch unspezifisch. Hier erweisen sich besonders die Troponine als moderne kardiale Marker als hilfreich. 51 Die Sensitivität der CK-Bestimmungen ist durch die relativ geringe Zunahme der CK-Aktivität im Serum über eine nur kurze Zeitdauer nach Schmerzbeginn sowie durch variable normale Serumspiegel begrenzt. Es muß deshalb mit einer signifikanten Anzahl falsch negativer Bestimmungen gerechnet werden, wenn das kleine diagnostische Zeitfenster bei der Messung verfehlt wird oder wenn die CK-Erhöhung die obere Normgrenze beim sehr kleinen Infarkt nicht überschreitet. Die LDH bleibt zwar lange im Serum erhöht, ihre relative Zunahme im Serum ist jedoch geringer als die der CK-Aktivität. Die diagnostische Wertigkeit der konventionellen Herzinfarktparameter wird darüber hinaus durch die mangelnde diagnostische Spezifität dieser Markerproteine, die allesamt nicht herzspezifisch sind, eingeschränkt. So ist im Falle der CK-Gesamtaktivität oder des Myoglobins bei zusätzlichen Skelettmuskelschäden die Diagnostik eines gleichzeitig bestehenden Herzinfarktes nicht möglich. Aufgrund der ubiquitären Verteilung der LDH kann die Spezifität der serologischen Infarktdiagnostik durch die Messung der LDH nicht verbessert werden. Durch den Nachweis der Isoformen der CK und der LDH wird die Spezifität der konventionellen Marker zwar erhöht, eine absolute Herzmuskelnekrosespezifität kann jedoch nicht erreicht werden. Nur ein CK-MB-Anteil von >6% an der CK-Gesamtaktivität zeigt mit hoher Sicherheit eine Myokardschädigung an, wobei jedoch zu bedenken ist, daß die höhere Spezifität durch einen hohen Verlust an Sensitivität erkauft wird. IX.1.2.3 Verbesserung der Herzinfarktdiagnostik durch Troponine Die kardialen Troponine T oder I sind herzspezifisches Proteine. Die Konzentration dieser Troponine steigt beim Infarkt deutlich höher an, als dies für die CK- oder LDH-Aktivität gefunden wird. Es konnten Zunahmen der Troponinkonzentration im Serum auf das über 300 fache der unteren Nachweisgrenze des Assays beobachtet werden. Auch die Dauer der Troponinerhöhung im Serum ist wesentlich länger als dies für die CK- oder LDH-Aktivität gezeigt wird. Diese lang anhaltende Troponinfreisetzung erhöht die Wahrscheinlichkeit für ein positives Troponinergebnis, insbesondere in der subakuten Infarktphase. Ein hoher Anteil von Patienten mit instabiler Angina pectoris zeigt grenzwertige bis deutlich erhöhte Troponinwerte. Es liegt nahe, daß bei einem Teil dieser Patienten bereits Mikroinfarzierungen eingetreten sind, insbesondere bei Patienten, bei denen anhaltende Troponinerhöhungen gefunden werden. Mit Troponin T oder I steht ein Schädigungsmarker zur Verfügung, der die für die Infarktdiagnostik geforderte Herzmuskelspezifität am besten aufweist. Die Organspezifität bedingt eine überlegene diagnostische Spezifität. Aus einem sehr hohen Konzentrationsgefälle zwischen Herzmuskel und Blutplasma und damit verbunden einem hohen Troponinanstieg bei Zellschädigung resultiert die hohe diagnostische Sensitivität von Troponin, die nur noch von der immunologischen CK-MB-Massenbestimmung annährend erreicht wird. So eröffnet sich für die Troponinbestimmung durch die Erkennung der prognostisch ungünstigen Mikroinfarkte bei der instabilen Angina pectoris ein wichtiges Indikationsgebiet. 52 IX.1.2.4 Wichtige Parameter Die CK kommt in Skelett-, Herz- und glatter Muskulatur in abnehmender Konzentration vor. Vier Stunden nach Herzinfarkt können erhöhte Spiegel gemessen werden. Das Maximum liegt bei etwa 24 h. Nach 3 - 4 Tagen haben sich die Werte wieder normalisiert. Die Werte schwanken bei Patienten mit Herzinfarkt zwischen 160 und 2000 U/l (24 h Wert, 95 % Bereich) CK-Aktivität CKMB-Aktivität Herzmuskelspezifischer Anteil. Diagnostisch verwertbar sind nur Werte über 10 U/l; gleichzeitig soll der CKMB Anteil über 6 % der Gesamt-CKAktivität liegen. Die LDH ist ein zytoplasmatisches Enzym und kommt ubiquitär vor. Es gibt 5 Isoenzyme. Die LDH1 kommt vor allem im Herzmuskel und Erythrozyten vor. Nach Infarkt steigen die Werte nach etwa 6 h an. Es werden dabei Anstiege auf das 2 - 8-fache erzielt. Das Maximum wird nach 30 - 72 h erreicht, nach 10 - 20 Tagen haben sich die Werte wieder normalisiert. LDH/HBDH Die Bestimmung der GOT wird eingesetzt in der Diagnostik von Schäden des Herzmuskels, der Skelettmuskulatur und der Leber. GOT Das Myoglobin ist nicht Herzmuskel-spezifisch. Rasche Freisetzung bei Schädigung. Bereits ab 2,5 h werden erhöhte Werte gemessen. Sehr kurze Halbwertszeit mit 10 - 20 min. Myoglobin Das Troponin T ist herzmuskelspezifisch. 95 % sind strukturgebunden und 5 % liegen in gelöster Form im Zytoplasma vor. Der Anstieg erfolgt bereits nach etwa 3 h nach Herzinfarkt. Das Maximum liegt bei 8 - 16 h. Schäden werden über einen Zeitraum von etwa 5 Tagen angezeigt. Troponin T siehe Troponin T Troponin I IX.1.3 Klinische Chemische Analytik IX.1.3.1 Enzymaktivität Die Enzymaktivität wird in Units (U) angegeben (mmol Substratumsatz pro Minute pro Liter); es muß dabei sicher gestellt sein, daß die Reaktion unter optimalen Bedingungen abläuft (ausreichend Substrat, Puffer, optimaler pH-Wert, Elimination von Inhibitoren, definierte Temperatur). Enzymatische Reaktionen sind abhängig von der Temperatur: als Faustregel kann gelten, daß eine Temperaturzunahme um 1°C eine Aktivitätserhöhung um 10 % bewirkt. Gegenwärtig werden die Enzymaktivitäten überwiegend bei 25°C und 37°C bestimmt. 53 IX.1.3.2 Messverfahren Enzymaktivitäten werden vorzugsweise im kinetischen Test bestimmt. a) einfache enzymatische Messreaktion: LDH Pyruvat + NADH + H+ ¬¾ ¾ ¾® Laktat + NAD+ + (Die Konzentration von NADH läßt sich bei 340 nm photometrisch erfassen. NAD absorbiert bei dieser Wellenlänge nicht => Extinktionsabnahme) b) zusammengesetzte enzymatische Mess-Reaktion: Mess-Reaktion mit Kreatinkinase (CK): CK ¬¾¾® Kreatin + ATP Kreatinphosphat + ADP Hilfsreaktion mit Pyruvatkinase(PK): ADP + Phospho-enol-pyruvat PK ¾¾¾® Pyruvat + ATP Indikatorreaktion mit Lactatdehydrogenase (LDH): + Pyruvat + NADH + H LDH ¬¾¾ ¾® Lactat + NAD+ 54 IX.1.3.3 Enzymverteilung: Zellenzyme - Sekretenzyme Um Enzymkonzentration richtig interpretieren zu können, sind Informationen zur Organspezifität, zelluläre Verteilung und Eliminationsgeschwendigkeit von Enzymen notwendig. Aus dem Enzymmuster sind Aussagen zum Nachweis, Lokalisation und Schweregrad der Zellschädigung, Krankheitsphase und Kombinationen von Organerkrankungen möglich Organspezifität LDH in allen Geweben; AP Knochen und Leber, GLDH nahezu nur in Leber. Isoenzyme Aussagen zur Organspezifität lassen sich deutlich steigern: CKMB: Herz, Knochen-AP, LDH1: Herz und Erythrozyten. Zelluläre Verteilung GLDH: ist nur mitochodrial gebunden (daher Freisetzung nur bei schweren Zellschädigungen), Troponin: zytoplasmatischer Anteil (bei leichte Schädigung) und Strukturgebundener Anteil bei Zelluntergang. Eliminationgeschwindigkeit z.B. LDH1: 115 h, CK: 15 h IX.2 Leber IX.2.1 Einleitung Die Leber ist das wohl stoffwechselaktivste Organ des menschlichen Organismus. So werden eine Vielzahl von Funktionsproteinen in der Leber synthetisiert (z.B. Albumin, Gerinnungsfaktoren, akute Phase Proteine, Apolipoproteine etc.). Daneben ist sie neben der Niere das wichtigste Organ zum Abbau von Stoffwechselendprodukten (z.B. Hämoglobin, Ammoniak), Medikamenten und Toxinen. Zusätzlich hat die Leber zentrale Funktionen bei der Regulation des Kohlehydrat- (Glykogenspeicher) und Fettstoffwechsels (Aufnahme der Triglyceride) sowie der Verdauung (Galle-produktion). Aus diesem weiten Aufgabenspektrum lässt sich ableiten, dass Funktionsstörungen der Leber vielfältige Auswirkungen haben. IX.2.2 Klassifikation der Lebererkrankungen Lebererkrankungen lassen sich anhand ihrer Pathogenese wie folgt unterteilen: a) b) c) d) Infektiöse Erkrankungen (z.B. Virushepatitis) Toxische Erkrankungen (z.B. alkoholtoxische Leberzirrhose) Immunologisch vermittelte Erkrankungen (z.B. Autoimmunhepatitis) Tumoren (z.B. primäres Leberzellkarzinom, Adenome) 55 e) Gallestau (z.B. Gallensteine) f) Genetische Erkrankungen IX.2.3 Labordiagnostik Zur Diagnostik von Lebererkrankungen existiert ein breites Spektrum von Parametern, die sich nach funktionellen Aspekten klassifizieren lassen. a) Erfassung der Syntheseleistung der Leber: 1. Cholinesterase (CHE) 2. Albumin 3. Vitamin K- abhängige Gerinnungsfaktoren (Quick) b) Erfassung der Entgiftungsleistung der Leberzellen: 1. Bilirubin 2. Ammoniak c) Erfassung eines Gallestaus: 1. γ -Glutamyltransferase (γ-GT) 2. Alkalische Phosphatase (AP) 3. Leuzin-Aminopeptidase (LAP) d) Erfassung der Integrität der Leberzellen: 1. Glutamat-Oxalacetat-Transaminase (GOT bzw. AST) 2. Glutamat-Pyruvat-Transaminase (GPT bzw. ALT) 3. γ -Glutamyltransferase (γ-GT) 4. Glutamatdehydrogenase (GLDH) 5. Laktatdehydrogenase (LDH) e) Erfassung von Tumoren: 1. Tumormarker (z.B. α1-Fetoprotein, CEA) f) Erfassung von akuten, chronischen und zurückliegenden Infektionen: 1. Virusserologie (anti-HBs, anti-HBc etc.) g) Erfassung von immunologisch vermittelten Lebererkrankungen: 1. Nachweis von Auto-Antikörpern (LKM, SLA etc.) Erfassung der Integrität der Leberzellen: Fast alle Lebererkrankungen gehen mit einer Beeinträchtigung der Integrität der Leberzellen einher. Dabei kommt es zur Freisetzung von intrazellulären Enzymen in die Zirkulation. Die intrazellulären Enzyme GOT, GPT und γ-GT eignen sich sehr gut als Screening-Parameter bei der Frage ob eine Lebererkrankung vorliegt oder nicht. Bei negativem Ergebnis ist eine relevante Lebererkrankung unwahrscheinlich. Sind GOT, GPT oder γ-GT erhöht, dann 56 Die GPT ist ausschließlich im Zytoplasma lokalisiert während sich die GOT zu 70% in den Mitochondrien und nur zu 30% im Zytoplasma befindet. Ein ausschließlich mitochondriales Enzym ist die GLDH. Das Verhältnis zwischen GOT und GPT kann genutzt werden, um die Schwere eines Leberschadens abzuschätzen. Dazu wird der de Ritis-Quotient gebildet (GOT/GPT). Bei einem leichten Leberschaden steigt zunächst die membrangebundene γGT und die zytoplasmatische GPT an (de Ritis-Quotient < 1). Die Leberzellen weisen dabei zumeist nur eine Permeabilitätsstörung auf, sind aber noch vital. Bei schweren Leberzellschäden kommt es zusätzlich zu einer Schädigung der Zellorganellen und somit zu einer vermehrten GOT- und GLDH-Freisetzung. Dadurch wird der de Ritis-Quotient > 1. geringer Schaden (nur zytoplasmatische Enzyme) GOT < GPT (De Ritis-Quotient < 1) GLDH GPT GOT GOT > GPT (De Ritis-Quotient > 1) GLDH GPT GOT schwerer Schaden (nur zytoplasmatische Enzyme) Abb. 1: Auswirkung der Verteilung der Leberenzyme in den Hepatozyten auf das Enzymmuster im Serum. Da 30% der zellulären GOT im Zytoplasma zu finden sind, kann es aber auch bei leichten Leberschäden zu milden GOT-Anstiegen kommen. Aufgrund der kurzen Halbwertszeit von GOT (17h) und GPT (47h) sowie der Korrelation zwischen der Höhe des Enzymanstieges und dem Umfang der Schädigung eignen sich diese Parameter gut zur Verlaufsbeurteilung der verschiedensten Lebererkrankungen (Momentaufnahme) Erfassung der Syntheseleistung der Leber: Mit zunehmender Leberparenchymschädigung kommt es zu Einschränkungen der o.g. Leber-Teilfunktionen (Proteinsynthese, Entgiftungsleistung etc.). Die Proteinsynthese kann mittels Albumin-, CHE- und Quick-Wert-Bestimmung gut umschrieben werden. Auch die Eiweißelektrophorese ist ein sensitives Instrument, um Störungen der hepatischen Proteinsynthese anzuzeigen. Das Albumin steht quantitativ an erster Stelle der Serumproteine. Aufgrund seiner langen Halbwertszeit (HWZ: 15-20 Tage) reagiert es aber erst mit einer erheblichen zeitlichen Verzögerung. Zusätzlich wird die Albuminkonzentration stark von der Größe des plasmatischen Verteilungsraumes beeinflusst. Der plasmatische Verteilungsraum ist bei verschiedenen Lebererkrankungen sehr variabel, was zu Konzentrations- (z.B. Virushepatitis) bzw. Verdünnungseffekten (Leberzirrhose) führt und die Interpretation der Albuminwerte erschwert. Die Cholinesterase wird ebenfalls von der Leber synthetisiert und steht in enger Korrelation mit der Synthese des Albumins und der Gerinnungsfaktoren. Aufgrund ihrer langen Halbwertszeit (HWZ 10 Tage) ist die CHE auch nicht zur Erfassung akuter Veränderungen geeignet. Bei allen chronischen Lebererkrankungen kommt es zu einer Vermindung der CHE (chron. Hepatitis, Zirrhose, Stauung). Ein stetes Absinken der CHE kann ein Hinweis auf ein sich ausbreitendes primäres Leber-Karzinom sein. Bei einer ausgeprägten Fettleber 57 (meist alkohobedingt) und beim Morbus Meulengracht (autosomal-dominant vererbte, nichthämolytische Hyperbili-rubinämie, Störung des intrazellulären Bilirubintransportes und der Bilirubinkon-jugation) kann die CHE erhöht sein. Die Gerinnungsfaktoren II, V, VII, IX und X werden in der Leber gebildet. Bis auf Faktor V ist die Synthese Vitamin K-abhängig. Faktor VII (HWZ 2-5h) und Faktor V (HWZ 10-15 h) sind sehr kurzlebig. Die Bestimmung der Gerinnungsfaktoren eignet sich daher gut, um die momentane Syntheseleistung der Leber zu erfassen. Da die Bestimmung der Einzelfaktoren sehr teuer ist und alle oben genannten Faktoren durch die Quick-Bestimmung erfasst werden ist der Quick-Wert ein gutes diagnostisches Werkzeug zur Erfassung akuter Synthesestörungen. Erfassung der Entgiftungsleistung der Leber: Neben der Syntheseleistung ist die Entgiftungsfunktion der Leber von zentraler Bedeutung. Ist die Entgiftungsleistung der Leber beeinträchtigt akkumulieren endogene, toxische Substanzen (z.B. Ammoniak, Bilirubin). Im Darm wird ständig in großer Menge Ammoniak aus Eiweiß gebildet und gelangt über die Vena portae in den Kreislauf. In der Leber wird der Ammoniak durch den Krebs-Zyklus zu Harnstoff entgiftet. Zu einem messbaren Anstieg des Ammoniak kommt es erst nach einer starken Einschränkung der hepatischen Leistungsreserve. Eine besonders wichtige Rolle spielt die Ammoniak-Bestimmung bei der Diagnostik des Leberausfall-Komas. 58 Bilirubin (Synonym: indirektes, unkonjugiertes, wasserunlösliches Bilirubin) gebildet. Durch Kopplung an Glukuronsäure in der Leber wird das primäre Bilirubin (Synonym: indirektes bzw. unkonjugiertes Bilirubin) in wasserlösliches, konjugiertes (Synonym: direktes) Bilirubin umgewandelt. Das konjugierte Bilirubin wird dann von den Leberzellen in die Gallenflüssigkeit ausgeschieden und gelangt in den Darm. In der Gallenflüssigkeit und im Darm kommt es zur Bildung von Mesobilirubin, Mesobilinogen (=Urobilinogen) und Sterkobilinogen. Über den enterohepatischen Kreislauf gelangen Sterkobilinogen, Mesobilinogen, Sterkobilin und Mesobilin zurück in den Kreislauf und anschließend in den Urin. Bilirubin- und Urobilinogennachweis im Urin mittels Teststreifen eignen sich gut zum Screening. Erhöhte Bilirubinwerte können durch prähepatische, hepatische und posthepatische Ursachen bedingt sein. Der prähepatische Ikterus ist durch einen vermehrten Anfall an unkonjugiertem (indirektem) Bilirubin aus untergegangenen Erythrozyten gekennzeichnet (erworbene und angeborene hämolytische Anämien). Ein posthepatischer Ikterus ist durch einen gestörten Galleabfluss (Cholezystitis, Gallen-gangssteine etc.) und/oder eine gesteigerte Urobilinogenbildung im Darm (Obstipation, Ileus, Enterokolitis) bedingt. Dabei kommt es zu einer gesteigerten Resorption von direktem Bilirubin und/oder einer gesteigerten Bildung und Resorption von Urobilinogen. Bei den hepatischen Ursachen kommen Lebererkrankungen verschiedenster Genese in Frage. Die Exkretion des konjugierten Bilirubins sowie der Abbau des Urobilinogen sind dabei vermindert. Durch den reduzierten Abbau des Urobilinogens kommt es zu einer vermehrten Urobilinogenausscheidung über den Harn. Bei Vorhandensein von portokavalen Umgehungskreisläufen kommt es ebenfalls zu erhöhten Urobilinogen-Konzentrationen im Blut und Urin (z.B. bei Zirrhose, portaler Thrombose, Verschluß der V. hepatica). Pathologische Bilirubinwerte bedürfen in jedem Fall einer weiterführenden Abklärung. Dazu müssen direktes und indirektes Bilirubin im Serum gemessen werden. Tabelle 1 gibt eine Übersicht über die verschiedenen Konstellationen bei prähepatischem, hepatischem und posthepatischem Ikterus. Tabelle 1: Laborkonstellationen für die Differentialdiagnose des Ikterus. Prähepat. Ikterus Hepat. Ikterus Posthepat. Ikterus n + bis ++ + bis ++ + bis ++ n n GOT (+) +++ (+) bis ++ GPT n +++ (+) bis ++ gamma-GT (+) + bis ++ ++ bis +++ Urin-Bilirubin --- + + Urin-Urobilinogen --- + + direktes Bilirubin indirektes Bilirubin Legende: --- = fehlt (oder negativ) + = erhöht n normal ++ = sehr erhöht schwach erhöht +++ = = (+) = sehr stark erhöht 59 Erfassung von immunologisch vermittelten Lebererkrankungen: Es gibt Erkrankungen der Leber, bei denen eine Reaktion des Immunsystems gegen hepatische Strukturen vorliegt (chronische Autoimmunhepatitis, primäre biliäre Zirrhose, primär sklerosierende Cholangitis). Eine solche Immunreaktion bedingt erhebliche Schäden am Leber-Gallengangs-System. In der Regel verlaufen diese Erkrankungen chronisch und führen zu einer progredienten Störung der verschiedenen Leberfunktionen. Häufig kommen derartige Erkrankungen im Zusammenhang mit anderen extrahepatischen Autoimmunerkrankungen vor (z.B. Autoimmunthyreoiditis, rheumatoide Arthritis, Vaskulitis, Vitiligo). Bei der Diagnostik autoimmunologischer Lebererkrankungen spielt der Nachweis von Autoantikörpern eine wichtige Rolle. Dabei muss man leberspezifische Autoantikörper wie LKM (Liver-Kidney-Microsome-AK = P450 Bestandteile) und SLA (Soluble Cytoplasmatic Liver-Cell Antigen = Zytokeratin) von nicht leberspezifischen Autoantikörpern wie SMA (Smooth Muscle Cell-AK), AMA (Anti-Mitochondrial-AK), ANA (Anti-Nuclear-AK) und ANCA (Anti-Neutrophilic-Cytoplasmatic-AK) unterscheiden. Die verschiedenen Autoantikörper kommen in verschiedenen Kombinationen bei den verschiedenen Erkrankungen vor. Dabei kommt es aber häufig zu Überlappungen, so das das Vorkommen der verschiedenen Antikörper kein absolut spezifisches Kriterium ist. Hier muss zusätzlich der histologische Biopsie-Befund zur Diagnosestellung herangezogen werden. Chronische Autoimmunhepatitis (CAH): SLA (SLA-positive CAH), LKM-1(LKM-1-positive CAH, DD: LKM-1-positive Hepatitis C), SMA und ANA’s (klassische lupoide CAH), bei > 90% der Fälle finden sich spezifische Autoantikörper. Primär biliäre Zirrhose (PBC): AMA > 95% der Fälle (4 Subtypen, AMA-2 spezifisch für PBC), Antikörper gegen Gallengänge Primär sklerosierende Cholangitis (PSC): ANCA mit perinukleärem (p-ANCA) oder atypischem (x-ANCA) Muster in 80% d. Fälle positiv. IX.2.4 Analytik Beim labordiagnostischen Nachweis der oben genannten Parameter des Leberstoffwechsels ist die Unterteilung in Enzyme (GOT, GPT, γ-GT Gerinnungsfaktoren etc.), nichtenzymatische Proteine (Albumin), Immunglobuline (SLA, LKM etc.) und niedermolekulare Substanzen (Ammoniak, Bilirubin) hilfreich. Während Proteine wie Albumin mittels eines spezifischen Antikörpers im Nephelometer (Trübungsreaktion) oder photometrisch (Bromkresolgrün-Methode) nachgewiesen werden können analysiert man Autoantikörper mittels Immunfluoreszenz oder ELISA (Enzyme-Linked-Immuno-Assay). Enzyme hingegen werden meist mittels kinetischer Nachweisverfahren analysiert. Da enzymatische Testverfahren in der Labormedizin weit verbreitet sind und eine korrekte Befundinterpretation nur bei entsprechendem Hinterrundwissen möglich ist, wird im Folgenden etwas näher auf die Enzymbestimmung mittels kinetischer Teste eingegangen. Die enzymatische Aktivität eines Moleküls ist immer gleich. Folglich entspricht die Enzymaktivität einer Probe der Enzymkonzentration. Als Maß der Enzymaktivität kann der Substratumsatz pro Zeiteinheit (dS/dt) oder die Zunahme des Produktes dP/dt) 60 herangezogen werden. Je nach Grad der Substratsättigung unterscheidet man Reaktionskinetiken 1. Ordnung (Substratmangel, Substratmenge ist geschwindigkeitsbegrenzend) von Kinetiken 0. Ordnung (Substratüberschuss, Enzymmenge ist geschwindigkeitsbegrenzend) (Abbildung 3). Zur Bestimmung der Aktivität eines Enzyms im Blut gibt man in der Regel einen Substratüberschuss zur Probe, um eine Reaktionskinetik 0. Ordnung zu erhalten. S S Enzym S v S S S S S S S S S S S Enzym S S S S S S S Umsatz Vmax/2 Km [S] Abbildung 3: Verlauf einer Enzymreaktion gemessen an der Reaktionsgeschwindigkeit (v) in Abhängigkeit von der Substratkonzentration [S]. t1 t2 Abbildung 4: Mögliche Zeit-UmsatzKurven bei einer Zweipunktmessung Die Enzymaktivität wird anhand des Konzentrationsunterschiedes von Substrat oder Produkt an zwei unterschiedlichen Zeitpunkten erfasst (Zweipunktmessung). Die Bestimmung von Substrat oder Produkt an nur zwei Zeitpunkten ermöglicht allerdings keine Beurteilung der Reaktionskinetik. Abbildung 4 zeigt einige mögliche Kurventypen. Obwohl alle Enzyme unterschiedliche Aktivitäten haben kommt man mit einer Zweipunktmessung zu identischen Ergebnissen. Zur Vermeidung derartiger Fehler kann z.B. eine Verdünnung der Probe erfolgen. Dadurch versucht man, möglichst in den linearen Bereich der Zeit-Umsatz-Kurve zu gelangen. Moderne Analysegeräte überwachen den Reaktionsverlauf engmaschig, erkennen derartige Fehler und verdünnen oftmals bereits automatisch. Die Zeitspanne zwischen den Messzeitpunkten richtet sich nach der Enzymmenge und der enzymatischen Aktivität. Es gilt die Regel: so kurz wie möglich, so lang wie nötig. Das Messergebnis wird in Units (U) angegeben. 1U = 1 µmol/min Zur Messung des Umsatzes benötigt man Substanzen, deren Konzentrationsän-derungen in einem optischen Systems gut messbar sind. Nicotinamid-Adenin-Dinucleotid (NAD) ist eine Substanz, deren Absorptionsspektrum sich bei Oxidation bzw. Reduktion ändert (Abbildung 5). Reduziertes NAD (NADH2) absorbiert stark zwischen 300 und 370 nm (Maximum 340 nm). Durch Messung der Absorption bei einer geeigneten Wellenlänge (334, 340 oder 365 nm) kann die Oxidation bzw. Reduktion verfolgt werden. 61 Extinktion NADH2 NAD 260 300 340 Wellenlänge (nm) 380 Abbildung 5: Absorptionsspektrum von NAD und NADH2. Einige Enzyme wie die Laktatdehydrogenase (LDH) benötigen als Co-Substrat NAD bzw. NADH2. Die Aktivität dieser Enzyme kann direkt durch Zugabe von Substrat, Enzym und Coenzym gemessen werden. Solche Teste werden als einfache optische Teste bezeichnet. LDH + Pyruvat + NADH+H ↔ + Lactat + NAD Nicht jedes Enzym reagiert mit dem Nicotinamid-Coenzym. Häufig ist jedoch die NAD/NADH2-Indikatorreaktion mit der Messreaktion koppelbar. Dies ist z.B. bei der GPT der Fall. Wenn das Substrat der Messreaktion sowie das Eenzyme und etwaige Coenzyme der Indikatorreaktion im Überschuss vorliegen hängt der Umsatz ausschließlich von der Enzymmenge (-aktivität) der Messreaktion ab. Solche Testsysteme werden als optischer Test mit Indikatorreaktion bezeichnet. GPT 1. L-Alanin + 2-Oxoglutarat ↔ L-Glutamat + Pyruvat (Messreaktion) LDH 2. + Pyruvat + NADH+H ↔ + Lactat + NAD (Indikatorreaktion) Gelegentlich ist das Endprodukt einer Messreaktion nicht direkt mit einer Indikatorreaktion koppelbar. In diesem Fall muss eine Hilfsreaktion dazwischen geschaltet werden, die sich mit einer entsprechenden Indikatorreaktion kombinieren lässt. Die Enzyme und Co-Enzyme von Hilfs- und Indikatorreaktion müssen zusammen mit dem Substrat der Messreaktion im Überschuss vorliegen. Dann hängt der Umsatz pro Zeiteinheit ausschließlich von der Enzymmenge (-aktivität) der Messreaktion ab. Ein Beispiel hierfür ist die Bestimmung der Creatinkinase (CK). CK 1. Creatinphosphat + ADP ↔ Creatin + ATP (Messreaktion) 62 Hexokinase ↔ Glucose-6-phosphat + ADP (Indikatorreaktion) 2. ATP + Glucose 3. Glucose-6-phosphat + NADP+ ↔ 6-Phosphogluconat + NADPH + H + (Indikatorreaktion) IX.3 Pankreas IX.3.1 Allgemeines Das Pankreas ist ein exokrin und endokrin aktives Organ. Unter den endokrinen Funktionen steht die Insulinsynthese und -sekretion an erster Stelle. Die exokrine Pankreasfunktion beinhaltet die Sekretion von täglich etwa 1,5l alkalischem Pankreassekret. Darin sind neben Wasser, Chlorid und Bikarbonat zahlreiche Verdauungsenzyme enthalten. Die proteolytischen Enzyme Trypsin, Chymotrypsin, Elastase und Carboxypeptidase werden als inaktive Vorstufen (Zymogene) sezerniert und durch in der Darmwand gebildete Enzyme aktiviert. Dieser Mechanismus verhindert eine Verdauung körpereigenen Gewebes. Amylase und Lipase sind nicht in der Lage körpereigenes Gewebe anzugreifen und werden deshalb in aktiver Form in das Pankreassekret abgegeben. Durch Kontakt der Duodenalschleimhaut mit HCl, Gallensäuren und Nahrungsmittel kommt es zur Freisetzung von Sekretin (stimuliert das Pankreas zur Freisetzung von Wasser und Bikarbonat) und Pankreozymin (stimuliert die Enzymsekretion). Symptome einer Maldigestion treten erst ab einem 90%igem Ausfall der exokrinen Pankreasfunktion auf. Während Pankreatitiden die endokrine Pankreasfunktion mitbetreffen können gehen Störungen der endokrinen Pankreasfunktionen in der Regel nicht mit einer Beeinträchtigung der exokrinen Pankreasfunktion einher. Die diagnostischen Verfahren des Pankreas untergliedern sich in bildgebende Verfahren (Sonographie, CT, ERCP, Biopsie), Labordiagnostik (Lipase, Pakreasamylase, PankreasElastase-1), Funktionsteste (Sekretin-Pankreozymin-Test, Fluorescein-Dilaurat-Test, Chymotrypsin und Elastase im Stuhl) und bakteriologische Untersuchungen. Im Folgenden möchten wir näher auf die Labordiagnostik der Pankreaserkrankungen eingehen. Störungen des endokrinen Pankreas werden an anderer Stelle in diesem Skript besprochen. IX.3.2 Labordiagnostik Aus labormedizinischer Sicht ist die Pankreatitis-Diagnostik von besonderer Bedeutung. Die Ursachen der akuten Pankreatitis sind vielfältig. Gallenwegs-erkrankungen (45%) und Alkoholabusus (35%) stehen an erster Stelle. Andere Auslöser wie Infektionen, Bauchtraumen, massive Hypertriglyceridämien, Medikament und hereditäre Ursachen sind selten. In Anbetracht der genannten Ursachen ergibt sich die Notwendigkeit hepatische (z.B. GOT, GPT, CHE Albumin etc.) und cholestatische (γ-GT, LAP) Laborparameter in die Pankreatitisdiagnostik einzubeziehen. Diese werden kombiniert mit der Messung der 63 Amylase und Lipase im Serum. Zusätzlich sollten die allgemeinen Entzündungsparameter CRP und Leukozytenzahl hinzugezogen werden. Die α-Amylase wird im sekretorischen Epithel von Pankreas (40%) und Mundspeicheldrüsen (60%) gebildet und ist deshalb nicht pankreasspezifisch. Neunundneunzig Prozent der αAmylase werden beim Gesunden in den Intestinaltrakt abgegeben. Bei Abflussstörungen oder Entzündungen kommt es zu einem vermehrten Übertritt der Amylase in die Zirkulation. Der Anstieg der Amylaseaktivität im Blut reflektiert dabei nicht die Schwere der Erkrankung, korreliert aber mit der Krankheitsaktivität. Es ist wichtig zu wissen, das die Pankreasamylase erst 1-2 Monate nach Geburt im Blut erscheint und der Referenzbereich Erwachsener etwa mit dem 5. Lebensjahr erreicht wird. Um die diagnostische Spezifität zu erhöhen, ist man inzwischen von der Messung der totalen α-Amylase zur direkten Bestimmung der Pankreasamylase übergegangen. Dies geschieht, indem man die Aktivität der Speicheldrüsenamylase durch zwei monoklonale Antikörper hemmt und anschließend die verbleibende Amylase-Aktivität misst. Die quantitative Bestimmung der Amylase-Aktivität erfolgt durch die enzymatische Spaltung eines Oligosaccharid-Substrates. Dabei wird 4-Nitrophenol, ein gelbes Chromophor, freigesetzt. Die Extinktionszunahme je Minute bei 405 nm entspricht ist der Amylaseaktivität proportional. Amylase + Glucoseoxidase 4-Nitrophenol +(gelb) + Glukose + Wasser Oligosaccharide + Wasser (mit aromatischem Rest) Die humane Pankreaslipase ist ein organspezifisches Enzym, das Triacylglyceride bei pH 8,8-9,2 hydrolysiert. Es wird wie Amylase im sekretorischen Epithel des Pankreas synthetisiert und zu 99% in den Intestinaltrakt abgegeben. Die Messung der Lipaseaktivität war lange Zeit ein methodisches Problem. Zunächst setzte man eine titrimetrische Methode + ein, bei der das Substrat Triolein unter Abspaltung von H -Ionen in Diolein und + Fettsäureanionen gespalten wird. Die freiwerdenden H -Ionen werden mit 0,01 M Natronlauge neutralisiert und der Verbrauch an Natronlauge bestimmt. Bei Substratüberschuss entspricht der Verbrauch an Natronlauge der Lipaseaktivität. Später wurde dann eine turibidimetrische Methode eintwickelt, bei der die Abnahme der Trübung in der Substratlösung gemessen wurde. Diese Methode ist jedoch außerordentlich unempfindlich. Beide Methoden sind für den Einsatz in einem klinisch-chemiscen Großlabor ungeeignet. Mittlerweile ist man dazu übergegangen synthetische Substrate einzusetzen, die während des enzymatischen Abbaus einen Farbstoff freisetzen, der photometrisch gemessen wird. Lipase 1,2-o-Dilauryl-rac-glycerol-3(6-methylresorufin)-ester 1,2-o-Dilauryl-rac-glycerin + (6-methylresorufin)-ester Spontaner Zerfall Glutarsäure + Methylresorufin (rot) 64 X X.1 Kohlenhydratstoffwechsel Einleitung Der Diabetes mellitus ist von der WHO als ein Zustand der chronischen Hyperglykämie definiert. Der Diabetes mellitus ist ein Syndrom heterogener Krankheitsbilder und die Hyperglykämie, die zu seiner Diagnose führt, kann aus einer Vielfalt von Erkrankungen und Störungen resultieren. Ursachen der Hyperglykämie sind ein absoluter oder relativer Insulinmangel oder eine ungenügende Insulinwirkunkung an der Zelle (Insulinresistenz). X.2 Klassifikation des Diabetes mellitus Die klinische Klassifikation des Syndroms Diabetes mellitus erfolgt nach den Empfehlungen der WHO. Die neue Klassifikation orientiert sich an ätiologischen Gesichtspunkten und verläßt die frühere, vorwiegend an der Therapie ausgerichtete Einteilung. Auf diese Weise werden die Begriffe wie IDDM (Insulin Dependent Diabetes Mellitus) und NIDDM (Non Insulin Dependent Diabetes Mellitus) eliminiert und ausschließlich durch die Bezeichnungen Typ-1- beziehungsweise Typ-2-Diabetes ersetzt. Es wird die Unterteilung des Typ-1-Diabetes in eine immunologisch bedingte Form (1 A) und eine idiopathische Form (1 B) vorgeschlagen. Der Begriff der gestörten Glucosetoleranz (Impaird Glucose Tolrance; IGT) dient zur Beschreibung des Ausmaßes der Hyperglykämie oder des Stadiums der Erkrankung. Davon unberührt bleibt die Rolle der gestörten Glucosetoleranz als Risikofaktor für die Entwicklung eines Diabetes mellitus und für makrovaskuäre Erkrankungen. Der Begriff ,,abnorme Nüchternglukose´´ (Impaired Fasting Glucose; IFG) ist Äquivalent zur gestörten Glucosetoleranz. Klassifikation des Diabetes mellitus I. Diabetes mellitus Typ 1 (b-Zellzerstörung, die zum absoluten Insulinmangel führt) A. Immunolgisch bedingt B. Idiopathisch II. Diabetes mellitus Typ 2 (reicht vom Vorwiegen der Insulinresistenz mit relativem Insulinmangel bis zum Vorwiegen des Sekretionsdefizits mit Insulinresistenz) III. Andere Diabetestypen mit bekannten Ursachen A. Genetische Defekte der b-Zellfunktion des Pankreas B. Genetische Defekte der Insulinwirkung C. Erkrankung des exokrinen Pankreas D. Endokrinopathie E. Medikamentös-toxisch induziert F. Infektionen G. Immunologisch bedingte Formen H. Andere, manchmal mit Diabetes assoziierte Syndrome IV. Gestationsbedingte Diabetes mellitus 65 X.3 Diagnostische Kriterien des Diabetes mellitus Die Diagnose eines Diabetes mellitus kann anhand der Nüchternglucose oder des 2hGlucosewertes beim oralen Glucose-Toleranz-Test (OGTT) gestellt werden. Die Grenzwerte sind im Plasma für den Glucose-Nüchternwert ³ 126 mg/dl und für den 2h-Wert im OGTT ³ 200 mg/dl festgesetzt worden. Derzeit eignet sich das glykosylierte Hämoglobin (HbA1 und HbA1c) nicht zur Diagnose des Diabetes. Die Gründe hierfür sind, daß die Messung des glykosylierte Hämoglobins nicht ausreichend standardisiert ist, das heißt die Schwankungen von Labor zu Labor sind zu groß. Die Diagnose eines Diabetes darf nur mit Glucosewerten gestellt werden, die mit einer qualitätskontrollierten Labormethode gemessen wurden. Geräte zur Blutzuckerselbstmessung eignen sich hierfür unter keinen Umständen. Zusammenfassung der Diagnostischen Kriterien des Diabetes mellitus è Nüchtern-Plasmaglukose ³ 126 mg/dl / 7,0 mmol/l (Glucose im kapillären Vollblut ³ 110 mg/dl / 6,1 mmol/l). Nüchtern bedeutet: keine Kaloriezufuhr für wenigstens acht Stunden. è Symptom des Diabetes und Plasmaglucose ³ 200 mg/dl / 11,1 mmol/l (Glucose im kapillären Vollblut ³ 200 mg/dl / 11,1mmol/l) zu einem beliebigen Zeitpunkt des Tages (ohne Rücksicht auf den Zeitpunkt der letzten Mahlzeiteneinnahme). Die klassischen Symptome des Diabetes mellitus sind: Polyurie, Polydipsie und sonst nicht zu erklärender Gewichtsverlust. è 2h-Plasmaglukose ³ 200 mg/dl / 11,1 mmol/l (Glucose im kapillären Vollblut ³ 200 mg/dl / 11,1 mmol/l) während eines OGTT. Testdurchführung nach WHORichtlinien mit 75 g Glucose (oder äquivalenter Menge hydrolisierter Stärke), aufgelöst im Wasser. X.4 Labor-Diagnostik des Diabetes mellitus Die Bestimmung der Glucose kann im kapillären oder venösen Vollblut sowie im Plasma oder Serum erfolgen. A) Blutglucose a) Nüchternglucose b) Oraler Glucose-Toleranz-Test Der orale Glucose-Toleranz-Test (oGTT) dient der Beurteilung der Glucosetoleranz unter standardisierten Stimulationsbedingungen. Indikation: Grenzwertige Nüchternblutzuckerwerte Glucosurie ohne Hyperglykämie V.a. postprandiale reaktive Hypoglykämie Schwangerschaftskomplikationen unklarer Ursache 66 Testdurchführung (nach WHO-Empfehlung): Patienten innerhalb von 5 Min. eine Lsg. von 75g Glucose oder Oligosacchariden in 300 ml Wasser trinken lassen. Blutglucosebestimmung nach 2 h aus Kapillarblut. Fakultativ: vor und 1 h nach Probetrunk. (Bei V.a. renale Glucosurie: nach Blutglucoseabnahme zusätzlich frisch gelassenen Urin auf Glucose testen.) Bewertung 2 h-Blutglucose (nach WHO-Kriterien): Normale Glucose-Toleranz pathologische Glucose-Toleranz Diabetes mellitus < 140 mg/dl 140-200 mg/dl > 200 mg/dl (< 7,8 mmol/l) (7,8-11 mmol/l) (> 11 mmol/l) c) HbA1c HbA1c ist ein Hämoglobinderivat, das durch nichtenzymatische Reaktion von Glucose mit dem N-terminalen Valin der b-Kette des Hämoglobins entsteht. Es kommen auch Glykierungen von e-Aminogruppen von Lysinresten vor, die von den meisten Analyseverfahren jedoch nicht erfaßt werden. HbA1 umfaßt demgegenüber auch Glykierungsprodukte mit anderen Hexosen. Als Glykohämoglobin wird eine Mischung von Hämoglobinderivaten bezeichnet, die an unterschiedlichen Aminosäuren glykiert sind. Der Anteil des glykierten Hämoglobins korreliert mit Höhe und Dauer hyperglykämischer Stoffwechsellagen. Da die Glykierung irreversibel ist, wird glykiertes Hämoglobin erst mit dem Abbau der Erythrozyten aus dem Blut eliminiert (Blutglucosegedächtnis). Aufgrund der HWZ (ca. 120 d) der Erythrocyten erfaßt man mit den HbA1c-Wert rückwirkend einen Zeitraum von 4-6 Wochen. Indikation: Verlaufskontrollen Nach Therapie-Umstellung oder Stoffwechselentgleisung (nach ca. 2 Wochen) Unterstützung der Primärdiagnose des Diabetes mellitus Untersuchungsmaterial: EDTA-Blut, Heparin-Blut Bewertung: Da eine Standardisierung der Messverfahren noch nicht erreicht wurde, muß die Verlaufskontrolle immer mit der gleichen Methode durchgeführt werden. HbA1c-Referenzbereich bei Nicht-Diabetiker HbA1c-Zielwete zur Diabeteseinstellung d) Insulin, C-Peptid 4-6 % £ 7 % (optimal) £ 8 % (gut) > 8 % (therapiebedürftig) 67 In den b-Zellen der Langerhansinseln des Pankreas wird Proinsulin gebildet, das überwiegend in Insulin und C-Peptid gespalten wird. Insulin wird von der Leber aufgenommen und hat eine HWZ von ca. 5 Min. Die HWZ von Proinsulin und C-Peptid sind wesentlich länger. Bei Insulinomen besteht eine autonome, auch unter Nahrungskarenz fortbestehende, endogene Insulinsekretion, die meist zu einer symptomatischen Hypoglykämie führt. Gegenüber den oft nicht eindeutig interpretierbaren Nüchtern-Blutspiegeln von Insulin und C-Peptid können Funktionsteste (z.B. Hungerversuch) eine verbesserte Aussage ergeben. Entdifferenzierte (maligne) Insulinome sezernieren häufig zusätzlich ein weiteres Hormon z.B. Gastrin, ACTH, Glucagon, Somatostatin, 5-Hydroxytryptamin, pankreatische Peptide, HCG. Andererseits können Insulinome auch zusammen mit anderen hormonproduzierenden Tumoren im Rahmen eines MEN-1-Syndrom (Multiple Endokrine Neoplasie 1) auftreten. Indikation V.a. Insulinom, V.a. Hypoglykämia factitia Untersuchungsmaterial Serum. (Patient 10-12 Std. nüchtern) Bestimmungsmethode Immunoassays Bewertung Insulin- und C-Peptidspiegel verhalten sich biologisch gleichsinnig. Unterschied beruhen auf den unterschiedlichen HWZ. Insulin und C-Peptid sind nur in Verbindung mit der korrespondierenden Blutglucosekonzentration beurteilbar. Diagnose Insulinom Hypoglykämie factitia durch Insulin Hypoglykämie factitia Sulfonylharnstoff Insulin n-­ exogene ­­ durch ­ C-Peptid SulfonylharnstoffNachweis negativ n-­ negativ ¯ ­ positiv d) Blutglucose-Selbstkontrolle Ein Meßverfahren zur Selbstkontrolle durch den Patienten beruht auf der reflexionsphotometrischen Messung der Farbentwicklung eines Chromogens, aufgrund der Oxidation durch H2O2. Letzteres entsteht durch Umsetzung von Glucose mittels Glucoseoxidase bzw. peroxidase auf einen Teststreifen. B) Uringlucose Das Ausmaß der Glucosurie ist das Resultat aus der glomerulären Filtration und tubulären Reabsorption von Glucose. Bis zu einer Blutglucosekonzentration von 160-180 mg/dl (8,910,0 mmol/l), auch als Nierenschwelle bezeichnet, wird die glomerulär filtrierte Glucose tubulär resorbiert. Bei Glucosewerten oberhalb der Nierenschwelle kommt es zur Glucosurie 68 und die Glucoseausscheidung ist indirekt ein Maß der Hyperglykämie. Der Nachweis einer Glucosurie ist deshalb verdächtig auf das Vorliegen eines Diabetes mellitus und jede Glucosurie bedarf der Abklärung. Die qualitative oder semiquantitative Bestimmung im Harn (Spontanharn oder Harn aus definierten Sammelperioden) erfolgt mit Reagenzträger-Methoden: Das Reaktionsprinzip ist die Glucoseoxidase/Peroxidase-Reaktion mit Tetramethylbenzidin als Redoxindikator. Die Farbreaktion wechselt von gelb nach grün in Abhängigkeit der Glucosekonzentration der Probe. Andere Streifentests verwenden anstatt Tetramethylbenzidin ein Kaliumjodid-haltiges-Chromogen, das bei der Peroxidase-katalysierten Oxidation mit zunehmender Glucosekonzentration einen Farbwechsel von grün nach braun zeigt. Bei den semiquantitativen Tests kann aus der sich ergebenden Farbe des Testfeldes die Höhe der Glucosekonzentration in g/l abgelesen werden. X.5 Bestimmungsmethoden der Glucose A. Glucoseoxidase-Methoden Das Enzym Glucoseoxidase katalysiert die Oxidation von Glucose zu Gluconsäure und H2O2. In der nachfolgenden Peroxidase-vermittelten Indikatorreaktion oxidiert H2O2 reduziertes Chromogen unter Bildung eines Farbkomplexes, der photometrisch gemessen wird. Die Farbintensität des Ansatzes ist proportional der Glucosekonzentration. Diese Methode wird beim Streifen-Test eingesetzt. spon tan a-D-Glucose ¾¾ ¾ ¾¾® b-D-Glucose Glu cos e -Oxidase b-D-Glucose + H2O + O2 ¾¾ ¾ ¾ ¾ ¾ ¾ ¾ ¾ ¾® D-Gluconolacton + H2O2 Peroxidase ¾® oxid. Chromogen + 2 H2O reduz. Chromogen + H2O2 ¾¾ ¾ ¾ ¾ ¾ B. Hexokinase-Methoden Glucose wird in Anwesenheit von Hexokinase mit ATP zu Glucose-6-Phosphat phosphoryliert. Dies reagiert mit NADP unter Bildung von 6-Phosphogluconat und NADPH2. Die Reaktion wird durch die Glucose-6-Phosphat-Dehydrogenase (G-6-P-DH) katalysiert. Meßgröße ist NADPH2 , die NADPH2-Zunahme wird bis zum Stillstand der Reaktion gemessen. Die ermittelte Extinktionszunahme ist proportional der Glucosekonzentration im Testansatz. Hexokinase / Mg2+ ¾® D-Glucose + ATP ¾¾ ¾ ¾ ¾ ¾ ¾ ¾ ¾ D-Glucose-6-Phosphat + ADP G - 6 -P - DH D-Glucose-6-Phosphat + NADP+ ¾¾ ¾ ¾ ¾ ¾¾® D-Gluconolacton-6-Phosphat + NADPH+H+ 69 X.6 Praktikum X.6.1 Demonstrationen 1. Diabetes mellitus: Labordiagnostik Glukose oraler Glucosetoleranztest (oGTT) HbAIc Insulin C-Peptid 2. Analysemethoden für Glucose Enzymatische Methoden Sensorelektronisches Messprinzip ® ® Meßgeräte: (z.B. Glucometer , Accutrend ) X.6.2 Praktische Übungen: Blutzucker-Messung Oraler Glucosetoleranztest Befundinterpretation X.6.3 Lernziele Entwicklung diagnostischer Strategien Therapiekontrolle Diabetes mellitus 70 XI XI.1 Lipidstoffwechsel Biochemie Die Nomenklatur der Lipoproteinklassen beruht auf zwei Trennverfahren: der Ultrazentrifugation und der Agarosegelelektrophorese. Ultrazentrifugation: Man kann nach steigender Dichte Chylomikronen (d < 0,95 g/ml), very low density Lipoproteine (VLDL; d < 1,006 g/ml), low density Lipoproteine (LDL; d = 1,006-1,063 g/ml) und high density Lipoproteine (HDL; d = 1,063-1,210 g/ml) unterscheiden (Abb.1). Elektrophorese: Nach ihren elektrophoretischen Eigenschaften werden a, prä-b und b-Lipoproteine unterschieden (a-Lipoprotein = HDL, prä-b-Lipoprotein = VLDL, b-Lipoprotein = LDL). Die Einteilungen der Lipoproteine durch UZ-Analyse und Elektrophorese sind im wesentlichen identisch, so daß die Nomenklatur weitgehend synonym verwendet werden kann. 71 werden, da jüngste Untersuchungen darauf hinweisen, daß bei Patienten über 50 Jahre ohne Zeichen einer kardiovaskulären Erkrankung Lp(a) keinen Risikofaktor darstellt. In zahlreichen epidemiologischen Studien konnte die Beziehung des Cholesterinspiegels zum kardiovaskulären Risiko gezeigt werden. In der nachfolgenden Aufstellung sind die bekannten Risikofaktoren für kardiovaskuläre Erkrankungen dargestellt. Für die Beurteilung des gesamten kardiovaskulären Risikos eines Patienten ist die Beobachtung, daß die verschiedenen Risikofaktoren sich wechselseitig verstärken, von hoher Bedeutung. Für die Beurteilung des individuellen Patienten ist außerdem zu berücksichtigen, daß spezifische genetische Erkrankungen des Lipoproteinstoffwechsels mit einem stark erhöhten atherogenen Risiko identifiziert werden konnten. Aufstellung wichtiger kardiovaskulären Risikofaktoren Modifizierbare Risikofaktoren · · · · · · Hyperlipidämie Rauchen Hypertonie Diabetes mellitus Adipositas eingeschränkte körperliche Aktivität Bedingt modifizierbare Risikofaktoren · Lipoprotein (a) · Hyperfibrinogenämie · Hyperhomocysteinämie · Psychosoziale Faktoren Nicht modifizierbare Risikofaktoren · Alter · Positive Familienanamnese · männliches Geschlecht Hyperlipidämien/Hyperlipoproteinämien: Atherogenität von Lipoproteinpartikeln Basierend auf den Ergebnissen zahlreicher epidemiologischer Studien am Menschen und tierexperimenteller Untersuchungen konnte gezeigt werden, daß bestimmte Lipoproteinpartikel atherogen sind, während andere protektive Eigenschaften haben Auch die potentiell atherogenen Lipoproteine sind im normalen Lipoproteinspektrum mit unterschiedlicher Konzentration vorhanden. Erst eine abnorme Erhöhung aufgrund metabolischer Defekte führt zu einem erhöhten kardiovaskulären Risiko. Bezogen auf die VLDL®LDL Kaskade steigt die Atherogenität mit zunehmender Triglyzeridverarmung und gleichzeitiger relativer Cholesterinanreicherung von VLDL über IDL zu LDL. Die chemisch modifizierten LDL, die sich bei verlängerter Zirkulation im Blut bilden oder durch Einwirkung chemischer Substanzen, wie Glucose oder Malondialdehyd, auf das Lipoprotein entstehen, sind verstärkt atherogen. Bereits geringe Oxidation von LDL Partikeln verändert die biologischen Eigenschaften der Partikel erheblich. Stärker oxidierte LDL werden über den Scavenger-Rezeptor-Weg unabhängig vom LDL Rezeptor in Makrophagen aufgenommen und tragen damit zur Schaumzellbildung bei. Nichtenzymatisch glykosylierte LDL können über die Interaktion mit dem zellulären Rezeptor für AGE (advanced glycosylation end products)-Proteine ebenfalls eine Reihe zellulärer Veränderungen in der Gefäßwand induzieren, die die Atherogenese fördern. 72 XI.3 Bewertung von Lipidstoffwechselstörungen Die Einteilung von Fettstoffwechselstörungen kann aufgrund der Bestimmung von Cholesterin und Triglyzeriden zunächst in Hypercholesterinämien, Hypertriglyzeridämien und gemischte Hyperlipidämien, bei denen sowohl Cholesterin als auch Triglyzeride erhöht sind, erfolgen. Zusätzlich sind auch Hypolipidämien bekannt, die mit stark verminderten Cholesterin- und/oder Triglyzeridspiegeln einhergehen. Die Unterteilung ausschließlich aufgrund der Lipidwerte hat eine Reihe von Nachteilen. Insbesondere werden Verschiebungen innerhalb der Lipoproteinklassen nicht berücksichtigt. Deshalb ist die Unterscheidung von Hyper- und Hypolipoproteinämien, die sich auf spezifische Lipoproteinpartikel, z.B. LDL oder HDL beziehen, pathophysiologisch bedeutsamer. Hier können Erhöhungen oder Verminderungen spezifischer Lipoproteinklassen (wie z.B. der Chylomikronen, VLDL, LDL, HDL) oder das Auftreten pathologischer Partikel bei Dyslipoproteinämien (wie z.B. der b-VLDL bei der familiären Dysbetalipoproteinämie oder der HTG-VLDL bei der Remnant-HLP) beschrieben werden. Auf diesem Hintergrund haben verschiedene Fachgesellschaften Empfehlungen zur Bewertung von Lipidstoffwechselstörungen erarbeitet, in denen Grenzwerte für therapeutische Interventionen definiert wurden, die allerdings in weiten Bereichen noch kontrovers diskutiert werden. In Tabelle 4 sind die von der European Atherosclerosis Society empfohlenen Grenzwerte aufgeführt. 73 Die Kritik an den Grenzwerten und insbesondere den therapeutischen Empfehlungen gründet sich vornehmlich darauf, daß sie in weiten Bereichen auf der Extrapolation von Resultaten aus epidemiologischen Studien und Interventionsstudien auf die Gesamtbevölkerung beruhen. Für die Entwicklung diagnostischer Strategien kann mit den vorliegenden Grenzwerten jedoch gearbeitet werden. Cholesterin- und Triglyzeridwerte über 200 mg/dl bei einer Screening-Untersuchung sollten zu einer weiteren Diagnostik und Bestimmung von Lipoproteinfraktionen führen (s.u.). Ziel der Untersuchungen ist die Detektion von modifizierbaren Störungen des Lipoproteinstoffwechsels. XI.4 Einteilung der Dyslipoproteinämie XI.4.1 Primäre Dyslipoproteinämie Die nachfolgende Tabelle gibt eine Zusammensetzung der primären Störung des Lipoproteinstoffwechsels. Für den größten Teil der aufgeführten Störungen konnten die zugrunde liegenden genetische Defekte nachgewiesen werden. Tabelle: Familiäre Störungen des Lipoproteinstoffwechsels Hyperlipoproteinämien Ursache Familiäre Hypercholesterinämie Familiär defektes ApoB Hypercholesterinämie Hypertriglyzeridämie LDL-Rezeptor Defekte ApoB Defekte polygen, andere Familiär kombinierte Hyperlipidämie Gemischte Hyperlipidämie Familiäre Dysbetalipoproteinämie oligo/polygen andere Familiärer CETP-Mangel Hyperalphalipoproteinämie Hypercholymikronämie (Typ I Hyperlipoproteinämie) Hypolipoproteinämien Abetalipoproteinämie Hypobetalipoproteinämie Hypoalphalipoproteinämien ApoE2 Homozygotie; ? CETP-Mangel ? Lipoproteinlipase Defekte ApoC-II Defekte Defekte im MTP Defekte im ApoB Synthesedefekte (ApoA-I u.a.) Hyperkatabolismus (Tangier Erkrankung) LCAT-Mangel Atherogenes Risiko ­­­ ­­ ­ ? ­­ ± -­ Betroffene Lipoproteinfraktion LDL VLDL LDL und/oder VLDL ­­ b-VLDL ¯ ¯ HDL 0 Chylomikronen ¯ ¯ LDL, VLDL, Chylo ­-­­­ ±-­ HDL ­-­­ Lipidmuster Klinik Chol ­-­­­ Xanthome z.T. eruptive XanTrig ­-­­­ thome Chol ± -­ Chol ­-­­ und/ oder Trig ­-­­ Chol/Trig ­-­­ Xanthome Chol ± - ­ Trig ­­­ Chol ¯, Trig ¯ Chol ± -¯ Pankreatitis Neurologische, ophthalmologische Ausfälle Xanthome Splenomegalie u.a. Niereninsuffizienz XI.4.2 Sekundäre Dyslipoproteinämien Ein weiterer wichtiger Aspekt für die Beurteilung einer Dyslipoproteinämie ist die Frage, ob eine sekundäre Störung des Lipidstoffwechsels vorliegt. In aller Regel zielt in diesen Fällen die Therapie zunächst auf die Behandlung der Grundkrankheit ab, obwohl u.U. gleichzeitig 74 eine symptomatische Therapie der Lipidstoffwechselstörung angezeigt sein kann, wie z.B. beim nephrotischen Syndrom. In Tabelle 3 sind Ursachen für sekundäre Lipidstoffwechselstörungen aufgeführt. Zumindest die häufigeren, in der ersten Spalte aufgeführten Störungen, sollten anamnestisch oder klinisch ausgeschlossen werden. Tabelle 3 : Ursache sekundärer Hyperlipoproteinämie - Diabetes mellitus - Alkohol - Östrogene - Glukokortikoide - Hypothyreose - Nephrotisches Syndrom - Niereninsuffizienz - Cholestase - Hepatome - Hepatische Porphyrie - Hypophyseninsuffizienz - Polyklonale Gammopathien - Monoklonale Gammopathien - Lipodystrophien - Akromegalie - Hypophyseninsuffizienz Neben ihrer Bedeutung für die Atherogenese, die unten diskutiert wird, spielen die Dyslipoproteinämien auch eine Rolle bei der Entstehung anderer Erkrankungen. Pankreatitis: Bei Triglyzeridspiegeln über 1000 mg/dl, wie sie bei der familiären Chylomikronämie infolge von Defekten der Lipoproteinlipase oder ihres Kofaktors ApoC-II auftreten können, die man aber auch bei starken Erhöhungen der VLDL und selten bei der familiären Dysbetalipoproteinämie beobachtet, ist mit einem stark erhöhten Pankreatitisrisiko zu rechnen. Alzheimer-Erkrankung: Neuere Untersuchungen haben gezeigt, daß der Apolipoprotein E4 Phänotyp nicht nur zu einer Erhöhung des Gesamtcholesterins führt, sondern auch mit einem stark erhöhten Risiko für das Auftreten einer Form der Alzheimer'schen Erkrankung korreliert. Neurologische und retinale Störung: Die Abetalipoproteinämie, eine seltene rezessive Störung der Sekretion ApoB-haltiger Partikel und dadurch bedingtem Fehlen sämtlicher Apo B haltiger Partikel, ist von einer Fettmalabsorption begleitet, die bei Säuglingen zu einer Gedeihstörung führt . Aufgrund der gestörten Resorption und des gestörten Transports von Vitamin A und E kommt es zur Ausbildung neurologischer und retinaler Defizite. 75 Tangier-Erkrankung: Bei den Hypo-a-Lipoproteinämien lassen sich · asynthetische Formen (HDL-Defizienz mit planaren Xanthomen) und · hyperkatabole Formen (Tangier Erkrankung) differenzieren. Die hyperkatabole Form des HDL Mangels, die Tangier Erkrankung, geht mit einer Speicherung von Cholesterinestern im retikuloendothelialen System einher. Die Patienten haben üblicherweise eine Splenomegalie. Insgesamt stellen die genetisch bedingten Hypolipoproteinämien sehr seltene Krankheitsbilder dar. XI.5 Diagnostik von Fettstoffwechselstörungen Die Laboranalytik des Lipoproteinstoffwechsels verfolgt neben der Therapiekontrolle im wesentlichen drei sehr unterschiedliche Ziele: · die Erkennung eines erhöhten Lipidstoffwechsel-assoziierten Arterioskleroserisikos · die Differentialdiagnostik von Pankreatitiden und · die Erkennung seltener genetischer Defekte des Lipoproteinstoffwechsels mit sekundären Schädigungen anderer Organsysteme, wie z.B. Lipoproteindefizienzen (HDL-Mangel oder Abetalipoproteinämie), Enzymdefekte (LCAT, LPL oder HTGL) oder Mutanten wie Apolipoprotein (Apo) E4, um soweit möglich durch therapeutische Interventionen präventiv eingreifen zu können. Für die Praxis steht die Erkennung eines erhöhten kardiovaskulären Risikos ganz im Vordergrund. Trotzdem ist Diagnostik seltener genetischer Defekte und ggf. ihre Weiterleitung zu Speziallaboratorien für den individuellen Patienten von hoher Wichtigkeit. Basisuntersuchungen: Seruminspektion, Cholesterin, Triglyceride, HDL-Cholesterin Spezialuntersuchungen: Lp(a), Apolipoproteine, Lipoproteinelektrophorese, ApoE-Polymorphismus, ApoB-Mutation, Ultrazentrifugation, LDL-Rezeptor, Enzyme In Abb. 2 [Seite 17] ist ein Stufenschema zur Primärdiagnostik von Lipidstoffwechselstörungen angegeben, mit dessen Hilfe eine rationelle Diagnostik durchgeführt werden kann. Aufgrund des derzeitigen Kenntnisstandes sollte bei jedem Erwachsenen einmal eine Bestimmung von Cholesterin und Triglyzeriden durchgeführt werden, da nur so therapiebedürftige Dyslipoproteinämien sicher detektiert werden können. Das weitere diagnostische Vorgehen hängt vom Resultat dieser Untersuchung ab. Kontrolluntersuchungen in festen Abständen (z.B. alle 5 Jahre) bei normalen Werten und leerer Vorgeschichte sind u.U. nicht erforderlich. Ebenso sind Screeninguntersuchungen bei Kindern nicht angezeigt, da die Auswirkungen der Primärprävention kardiovaskulärer Erkrankungen durch lipidsenkende Interventionen im Kindesalter unbekannt sind. Es sollten deshalb ausschließlich Kinder mit klinischen Zeichen einer Fettstoffwechselstörung (z.B. Xanthome) oder Kinder von Eltern mit bekannten genetischen Störungen des Lipidstoffwechsels (z.B. familiäre Hypercholesterinämie) untersucht werden. Für die exakte Abklärung familiärer Lipidstoffwechselstörungen sind Spezialuntersuchungen notwendig, die in folgenden kurz erwähnt werden sollen. 76 Basisuntersuchungen Kühlschranktest als orientierende Untersuchung bei Hypertriglyzeridämie Bestimmung von Cholesterin und Triglyceriden Präanalytik, Methoden, Störmöglichkeiten, Interpretation Bestimmung von HDL-Cholesterin Indikation, Methoden, Störungen, Interpretation Bestimmung von LDL-Cholesterin Indikation, Methoden, Störungen, Interpretation Prinzipiell sollte bei isolierter Hypercholesterinämie eine Bestimmung des LDL- und HDLCholesterins erfolgen. Es ist möglich, die Konzentrationen von VLDL- und LDL-Cholesterin über die Friedewaldformel (VLDL-Cholesterin = Triglyzeride/ 6,5 [mg/dl]; LDL-Cholesterin = Serumcholesterin - HDL-Cholesterin - VLDL-Cholesterin) abzuschätzen. Einschränkung der Friedewaldformel sind Triglyceride > 400 mg/dl und Chylmikronen. Besser ist jedoch die direkte Bestimmung von LDL- und HDL-Cholesterin mittels homogener Assays am Autoanalyzer. Als Referenzmethode gilt aber die Auftrennung der Serumlipoproteine mittels Ultrazentrifugation mit nachfolgender Bestimmung des Cholesterins in den Fraktionen. Die Methode wird notwendig bei Seren mit hoher Triglyceride. Spezialuntersuchungen Eine Reihe von speziellen weiterführenden Untersuchungen kann die Diagnose einer Lipoproteinstoffwechselstörung weiter eingrenzen. Neben den Basisuntersuchungen wurden mit aufwendigeren Techniken, wie z.B. der Ultrazentrifugation, der Agarosegelelektrophorese, der Isotachophorese oder der immunologischen Charakterisierung von Lipoproteinpartikeln eine große Zahl von Subklassen definiert, die das Verständnis des Lipoproteinstoffwechsels und seiner Beziehung zur Arteriosklerose erheblich erweitert haben. Lipoprotein (a): Bedeutung des Lp(a) als atherogener Risikofaktor, Indikation zur Bestimmung von Lp(a), Bestimmungsmethoden, Interpretation. Apolipoproteine: Einteilung der Apolipoproteine und ihre Bedeutung im Lipoproteinstoffwechsel, Indikation zur Bestimmung von Apolipoproteinen, Bestimmunsmethoden, Interpretation. Lipoproteinelektrophorese: Indikation, Methode, Störmöglichkeiten, Interpretation. Ultrazentrifugation der Lipoproteine: Mittels Ultrazentrifugation läßt sich die VLDL®LDL Kaskade in VLDL, VLDL-Unterklassen (VLDL1, VLDL2), Lipoproteine intermediärer Dichte (IDL), LDL und HDL auftrennen , wobei IDL elektrophoretisch als b-Lipoproteine migrieren und vermehrt bei HLP TypIII vorkommen. Apolipoprotein E-Polymorphismus: Biochemische und pathobiochemische Bedeutung des Apolipoprotein E und seiner Isoproteine, Indikationen zur Untersuchung des Polymorphismus, Methoden, Interpretation. 77 Apolipoprotein B3500-Mutation: Pathobiochemische Bedeutung der Mutation für die Diagnostik einer Hypercholesterinämie. LDL-Rezeptor-Mutation: Heute sind mehr als 400 relevante Mutationen beschrieben. Geeignete genetische Methode ermöglicht eine effektive Mutationsscrening Proteinveränderungen: · Die Aktivität des LDL-Rezeptors kann mittels Flowzytometrie an kultivierten Monozyten schnell und einfach erfolgen und die Diagnose einer familiären Hypercholesterinämie gesichert werden. · Die Hypercholesterinämie aufgrund eines in der LDL-rezeptorbindenden Region mutanten ApoB (ApoB3500), die klinisch der familiären Hypercholesterinämie ähnelt, kann mittels PCR-Technik identifiziert werden. · Die Untersuchung auf b-VLDL bei familiärer Dysbetalipoproteinämie erfolgt durch Agarosegelelektrophorese der mittels Ultrazentrifugation flotierten VLDL, wobei im Agarosegel in b-Position migrierende VLDL auftreten . · Durch Bestimmung des ApoE-Phänotyps (ApoE2/2) kann die Diagnose einer Typ III HLP gesichert werden. Dies kann durch isoelektrische Fokussierung oder mittels PCR erfolgen. · Bei unklaren Hyperlipoproteinämien kann die Bestimmung des ApoE-Phänotyps u.U. ebenfalls wichtige Informationen liefern, da er schon im frühen Lebensalter den Cholesterinstoffwechsel beeinflußt . Bei ApoE4-Homozygotie liegt der Cholesterinspiegel höher als beim Wildtyp E3/3. Enzymaktivitäten: Die Bestimmung der Aktivität verschiedener am Lipidstoffwechsel beteiligter Enzyme und Transferproteine kann ebenfalls in bestimmten Fällen indiziert sein. · Die Messung der Lipoproteinlipase ist zur Differentialdiagnose starker Hypertriglyzeridämien (>1000mg/dl) sinnvoll, wobei die HLP Typ I durch eine defiziente Lipoproteinlipase oder ein Fehlen ihres Kofaktors, dem Apo C II, verursacht wird. · Störungen der hepatischen Triglyzeridlipase können der kombinierten familiären HLP (FCH) ähneln . · Eine sehr seltene Fettstoffwechselstörung ist der familiäre Mangel an Lecithin:Cholesterin-Acyltransferase, die zu sehr niedrigen HDL wie auch zu Störungen im VLDL/ LDL-Stoffwechsel aufgrund der gestörten Cholesterinveresterung auf den HDL führt. Der vollständige LCAT-Mangel geht mit zahlreichen weiteren klinischen Symptomen, insbesondere einer progredienten Niereninsuffizienz einher. · Bei einem Mangel des für den Cholesterinestertransfer von den HDL zu den VLDL/ LDL verantwortlichen Cholesterinester Transferprotein (CETP) treten hohe Spiegel an HDLCholesterin auf (familiäre Hyper-a-Lipoproteinämie). Struktur der Apolipoproteine: Zur Differentialdiagnostik familiärer Hypolipoproteinämien ist häufig eine genaue Analyse der Strukturproteine der betroffenen Lipoproteine erforderlich. So können bei vielen Patienten mit Hypo-b-Lipoproteinämien verkürzte Formen des ApoB in der SDS-Polyacrylamidgelelektrophorese nachgewiesen werden. Patienten mit familiärer Hypo-a-Lipoproteinämie haben in 78 vielen Fällen ein verändertes Isoproteinmuster des ApoA-I oder Strukturvarianten, die mittels isoelektrischer Fokussierung nachweisbar sind. 79 Erhöhungen sämtlicher Serumlipide, die eine zuverlässige Diagnostik nahezu ausschließen. Weitere relevante Einflußgrößen können Medikamente, Alkohol oder passagere Diätveränderungen darstellen. Bedeutung der Anamnese: Neben den rein praktischen Erwägungen ist für die Beurteilung pathologischer Werte eine ausführliche Eigen- und Familienanamnese erforderlich. In der Eigenanamnese sollte insbesondere nach Symptomen kardiovaskulärer Erkrankungen, weiteren kardiovaskulären Risikofaktoren, Pankreatitiden, Diätgewohnheiten und Medikamenteneinnahme gefragt werden. Darüber hinaus können hier u.U. sekundäre Ursachen einer Dyslipidämie festgestellt werden. Aus der Familienanamnese können möglicherweise wichtige Aspekte bezüglich genetischer Dispositionen, die auch für die Risikoabschätzung beim indiviuellen Patienten relevant sind, gewonnen werden. XI.7 Praktikum · Untersuchung von Cholesterin, Triglyceriden, und HDL-Cholesterin mittels Trockenchemie · Auftrennung des Lipoproteinspektrums mittels Agarosegelektrophorese mit densitometrischer Auswertung einschließlich Beurteilung (Demonstration) · Berechnung des LDL-Cholesterin mittels Friedewald-Formel. · Einfluß präanalytischer Faktoren auf das Ergebnis · Klassifizierung von Lipidstoffwechselstörunge 80 XII Liquordiagnostik XII.1 Liquor-Produktion Der Liquor cerebrospinalis wird überwiegend im Plexus choroideus gebildet („Ultrafiltrat des Blutplasma“). Nach Zirkulation durch die inneren und äußeren Liquorräume findet an den Arachnoidalzotten eine Übernahme ins venöse Blut statt. Täglich werden etwa 500 ml gebildet, das Gesamtvolumen von etwa 150 ml wird also mehrmals am Tag umgesetzt. Den größten Anteil des Liquorvolumens enthält der „Lumbalsack“. XII.2 Diagnostik Normalbefunde der wichtigsten Parameter des Liquor cerebrospinalis Farbe/Aussehen Leukozyten Erythrozyten wasserklar/farblos; Patholog. Veränderungen: Xanthochromie durch zugemischtes freies Hb (nach Hirnblutungen, SAB), u. Bilirubin, auch bei sehr hohem Eiweißgehalt. Beurteilung der Xanthochromie des Liquors nach Zentrifugation. Artefiziell zugemischtes Blut (Punktionsartefakt) ergibt eine Rosa bis Rotfärbung und Trübe durch Blutzellen. 0 – 12/3 pro µl (nur Lymphozyten und Monozyten) nicht nachweisbar (s. o. bei Farbe/Aussehen) 81 Liquor-Untersuchungsgang Zellzahl Zellpräparat Eiweiß Erys/Hb Glukose/Laktat 82 XII.3 Zellsyndrome, Zellreaktionen Die Höhe der Zellzahl korreliert in der Regel mit Schwere und Akuität des Prozesses. Entzündliche Syndrome · Virale Meningoenzephalitis (akute) verursacht lymphozytäre Zellbilder, Zellzahl von normal bis etwa 1000/3 pro µl · Bakterielle Meningitis: in der Regel massenhaft Granulozyten im akuten Stadium, von etwa 500 bis etwa 100.000/3 µl. Nach wirksamer Therapie fällt die Zellzahl, der Lymphozytenanteil nimmt zu und die Glukose steigt in den Normbereich. Þ unbehandelt: Glukose erniedrigt, Laktat erhöht im Liquor. · Tuberkulöse Meningitis: Gemischtes Zellbild (Granuloz. + Lymphozyten) Þ Glukose erniedrigt, Laktat erhöht im Liq. · Lues u. Borreliose des ZNS: i.d.R. lymphozytäre Zellbilder, Zellzahl bis etwa 1000/3 pro µl · Multiple Sklerose (chronische ZNS-Entzündung): Zellzahl von normal bis etwa 100/3 pro µl. Man findet typische zelluläre Entzündungszeichen: aktivierte Lymphozyten, häufig auch Plasmazellen Blutungen Durch eine Subarachnoidalblutung fließen massenhaft Blutzellen in die Liquorräume, die bereits nach wenigen Stunden eine typische Phagen-Reaktion hervorrufen: Hämatophagen mit Erythrozyten und eisenhaltigen Hämosiderin-Einschlüssen. Später wird auch eisenfreies, gelbes kristallines Hämatoidin erkennbar. Tumoren, Metastasen, Leukosen Primäre Tumoren des ZNS siedeln selten in die Liquorräume ab. Als Ausnahme gilt das Medulloblastom, das sich recht häufig durch seine Zellen im Liquor manifestiert. Metastasen und Leukosen können bei Befall des ZNS durch maligne Zellen im Liquor dokumentiert werden („Meningeosis carcinomatosa“, „Meningeosis leucaemica“). Phagenreaktion/Reizreaktion Die Abräumreaktion durch Phagozyten, überwiegend aus dem monozytären System entstanden, betrifft sowohl Erreger als auch Zellen und unbelebtes Material. Phagozytose tritt vor allem auf nach Entzündungen, Blutungen, Tumoren, Bandscheibenvorfällen. XII.4 Eiweißuntersuchung Neben der Frage nach einer „Blut/Liquor-Schrankenstörung“ (Gesamt-Eiweiß, Albumin erhöht im Liquor), ist eine Abgrenzung einer Liquor- bzw. ZNS-eigenen Proteinreaktion Ziel der Eiweißuntersuchung (z.B. autochthone Immunglobulinsynthese bei Entzündungen). Grundlegende Vorgabe: Nahezu alle Proteine im Liquor stammen im Normalfall aus dem Blutserum. Daher ist die gleichzeitige Betrachtung des entsprechenden Serumparameters erforderlich, will man eine autochthone Bildung von dem normalen Protein-Übergang an der Blut-Liquor-Grenzfläche abgrenzen. Albumin, das autochthon nie gebildet wird, sondern passiv vom Blut in den Liquor übertritt, dient zur Beschreibung der Durchlässigkeit der „Blut-Liquor-Schranke“ für Proteine. Im Normalfall ist der Liquor/Serum-Quotient des Albumins etwa 1 : 200. Mit einem Anstieg des 83 L/S-Albumin-Quotienten steigen auch die L/S-Quotienten der Immunglobuline entsprechend ihrer Molekülgröße an. Hilfsmittel der Proteinanalyse · Liquor/Serum-Protein-Quotienten-Schemata (z.B.Variante nach Reiber für IgG, IgA und IgM mit Albumin als Bezugsprotein): Es werden Albumin- und Ig-Konzentrationen für Liquor und Serum nephelometrisch bestimmt und die Liquor/Serum-Quotienten der Parameter in das Schema übertragen. Grob lassen sich 4 Bereiche zur diagnostischen Differenzierung abstecken. Man erkennt eine „Schrankenstörung“ über den Albumin-Quotienten. Die unterschiedlich im Diagramm vorgegebenen Grenzquotienten geben die Altersabhängigkeit der Schrankenfunktion wieder: im Alter bis 15 Jahre gilt eine Grenze von 5,0, bei Erwachsenen bis 40 Jahre bzw. 60 Jahre gelten Grenzen von 6,5 bzw. 8,0 für Q-Alb. Überschreitungen sind als erhöhte Durchlässigkeit für Proteine oder vermehrter Übertritt von Proteinen zu interpretieren. Eine weitere wichtige Aussage ermöglicht das Schema: die autochthone IgG-Bildung bei entzündlichen Reaktionen des ZNS, die durch Überschreitung der oberen Grenzlinie indiziert wird. Protein-Quotientenschema nach Reiber für 3 Ig-Klassen (Neue Darstellungsform mit hyperbolischen Grenzlinien) Die eingetragenen senkrechten Markierungen im Normbereich sind die unterschiedlichen oberen Grenzwerte der normalen AlbuminQuotienten für die 3 Altersstufen: bis 15 Jahre, bis 40 Jahre und bis 60 Jahre. Dargestellt sind auch Linien für die intrathekal gebildeten IgG-, IgA- und IgM-Fraktionen, berechnet in % des gemessenen Gesamt-Ig im Liquor. Hier: Beispiele zweier Pat. mit NeuroTuberkulose (tuberkulöser Meningitis). Ein hoher Anteil der Pat. mit NeuroTuberkulose zeigen bereits im Liquor der ersten Punktion nach Aufnahme ein Dominieren der Produktion von IgA. 84 · Im rechnerischen Verfahren der Indexbildung werden Liquor/Serum-Proteinquotienten verwendet. Als Referenz dient Albumin als rein hepatogenes Protein: z.B. IgGLiq IgG - Index = AlbuminLiq IgGSerum AlbuminSerum Ist das Liquor-IgG komplett aus dem Blut transudiert, so ergeben sich im Mittel IgGIndizes zu 0,5. Sind autochthon gebildete Anteile im Liquor-IgG, wird der Index > 0,65. Die Auswertung der Proteindaten im Reiber-Quotientenschema erübrigt die Indexberechnung für die Diagnostik. Als rechnerische Größe zur Dokumentation von Krankheits- oder Therapieverläufen ist die Index-Darstellung jedoch gut geeignet. · elektrophoretischer Nachweis autochthoner Proteine („oligoklonale“ IgG-Fraktionen mit Isoelektrischer Fokussierung) Nach Auftrennung der Proteine von Liquor, im Vergleich mit Serum, sind im pHGradienten-Gel durch einige ZNS-ständige Plasmazell-Klone gebildete IgG-Fraktionen als oligoklonale Banden nachweisbar. Die Empfindlichkeit des Nachweises von oligoklonalem IgG mithilfe dieser Methode ist sehr hoch, sodass man bei Pat. mit Multipler Sklerose in über 98 % autochthones IgG nachweist, während mithilfe des Reiber-Schema dieser Nachweis in nur etwa 60 % gelingt. Beispiel: D arstellung „oligoklon aler B anden“ durch Isoelektrische Fokussierung im Polyacrylam id-G el m it pH -G radienten D em „polyklonal verteilten IgG sind in der L iquorprobe oligoklonale, im Z N S gebildete IgG -Fraktionen überlagert (P feilm arkierung). pH 4 7 9 L S · Zum Nachweis des infektiösen Agens einer ZNS-Infektion ist die serologische Bestimmung von Erreger-spezifischen Antikörpern im subakuten Stadium (frühestens 1 – 4 Wochen nach Infektion) geeignet. Mithilfe der Liquor/SerumGradienten der IgG-Antikörpertiter und des Gradienten des Gesamt-IgG wird durch Division ein Antikörper-Index errechnet. Also AK-Titer Liq./ AK-Titer Ser wird dividiert durch IgGgesamt Liq/ IgGgesamt Serum. Indizes > 1 zeigen autochthon produzierte IgG-Antikörper an (aufgrund erhöhter Liq.-Antikörper-Titer). 85 XIII Endokrinologische Diagnostik XIII.1 Schilddrüse XIII.1.1Biosynthese der Schilddrüsenhormone Für eine ausreichende Jodversorgung sollten täglich 150-200 µg Jod aufgenommen werden. Von der Schilddrüse werden täglich ca. 100 µg T4 (Thyroxin), 10 µg T3 (Trijodthyronin) und 1 µg reverse T3 sezerniert. Die Biosynthese der Schilddrüsenhormone T4 (Thyroxin) und T3 (Trijodthyronin) erfolgt in den folgenden Schritten: Die Schilddrüse nimmt Jodid aktiv auf, das in der Schilddrüse zum Jod oxidiert wird (Jodination). Im Bereich der äußeren apikalen Zellmembran der Thyreozyten werden die Tyrosylreste des Thyreoglobulins unter Katalyse durch die membrangebundene Thyreoperoxidase (TPO) iodiert (Jodisation). Die Monojodund Dijodtyrosylreste im Thyreoglobulin lagern sich, ebenfalls katalysiert durch die Peroxidase, durch oxidative Kondensation in einer intramolekularen Reaktion zu den entsprechenden Tetrajod- bzw. Trijodthyronylresten um. Thyreoglobulin wird in den Schilddrüsenfollikeln gespeichert. Zur Freisetzung der Schilddrüsenhormone T4 und T3 wird Thyreoglobulin durch Proteasen und Peptidasen hydrolysiert. Die Synthese und Freisetzung der Schilddrüsenhormone wird durch das Hypophysenhormon TSH stimuliert. Das im Vergleich zum T4 etwa 3fach biologisch aktivere T3 wird hauptsächlich in der Peripherie durch Monodejodination des T4 gebildet (tägliche T3-Bildung durch periphere Konversion ca. 26 µg). Dabei entsteht auch täglich etwa 35 µg des biologisch inaktiven reverse T3 (rT3). Die Halbwertszeit des T4 beträgt 190 h, die Halbwertszeit des T3 nur 19 h. XIII.1.2 Proteinbindung des T4 und T3 Über 99,9% des T4 und 99,7% des T3 werden im Blut proteingebunden transportiert. 75% des T4 sind an Thyroxin-bindendes Globulin (TBG), 15% and Thyroxin-bindendes 86 Präalbumin (Transthyretin) und 10% an Albumin gebunden. T3 ist zu 38% an TBG, zu 35% an Albumin und zu 27% an Transthyretin gebunden. Medikamente und Hormone können die Proteinbindung der Schilddrüsenhormone beeinflussen. Die biologisch aktiven und diagnostisch relevanten freien Hormone (freies T3 = FT3 und freies T4 = FT4) haben daher sehr niedrige Serumkonzentrationen. Die Gesamthormonkonzentrationen (TT4 und TT3) entsprechen der Summe aus dem freien und dem proteingebundenen Anteil. Als Laborparameter sind TT4 und TT3 jedoch obsolet, weil die TT4- und TT3-Konzentrationen wesentlich variabler sind und zu Fehlinterpretationen führen können. So kommt es in der Schwangerschaft und unter Östrogenmedikation zu einer TBG-Erhöhung, die mit einem Anstieg der Gesamthormonkonzentrationen einhergeht. Weitere Ursachen für eine TBG-Erhöhung sind genetische Varianten, Hepatopathien, Medikation mit Opiaten, Clofibrat oder 5-Fluoro-Uracil. Bei einer Erniedrigung der TBG (genetische Varianten, Proteinverlustsyndrome, Malnutrition, Kortikosteroide) sinken die Gesamthormonkonzentrationen. XIII.1.3 Regelkreis der Schilddrüsenhormone Die Regulation der Schilddrüsenfunktion erfolgt über Thyreotropin (TSH), das in den basophilen, thyreotropen Zellen des Hypophysenvorderlappens gebildet wird. TSH beschleunigt die Synthese und Sekretion der Schilddrüsenhormone. Die TSH Sekretion des Hypophysenvorderlappens untersteht der Regulation des TRH (Thyreotropin Releasing Hormon), das im Hyothalamus gebildet wird. Die Schilddrüsenhormone T3 und T4 wirken im Sinne einer negativen Rückkoppelung inhibitorisch auf die Freisetzung des TSH und TRH. Bei der Hyperthyreose führen erhöhtes T4 und/oder T3 zu einer TSH-Suppression, d.h. zu einem Abfall der TSH-Serumkonzentration. Dagegen führen bei der Hypothyreose erniedrigte Schilddrüsenhormonkonzentrationen zu einem Anstieg der TSHSerumkonzentration. 87 XIII.1.4 Störungen der Schilddrüsenfunktion Die wichtigsten Symptome der Hyper- und der Hypothyreose werden in der Tabelle zusammengefasst. Hyperthyreose Ruhetachykardie innere Unruhe Nervosität Gewichtsabnahme gesteigerter Appetit feinschlägiger Fingertremor feuchte Haut vermehrtes Schwitzen Schlafstörungen Exophthalmus (fakultativ) Hypothyreose Verlangsamung Ödeme, Gewichtszunahme (Myxödem) Obstipation Kälteintoleranz Schlitzaugen (periorbitale Ödeme) raue, heissere Stimme allgemeine Schwäche kühle, trockene, schuppige und blasse Haut glanzloses, struppiges Haar leichte Ermüdbarkeit Ursachen der Hyperthyreose sind der M. Basedow (Autoimmunthyreopathie durch stimulierende Autoantikörper gegen TSH-Rezeptoren), die funktionelle Schilddrüsenautonomie, Thyreoiditiden (mit wechselnder Schilddrüsenfunktion) und die Jodinduktion (nach Kontrastmittelgabe, Amiodaron-Medikation). Die Hypothyreosen kommen bei der Hashimoto-Thyreoiditis, im Rahmen der kongenitalen Hypothyreose (bes. bei Jodmangel) sowie iatrogen (durch Thyreostatika, Jodexzess, Lithium, Z.n. Schilddrüsenresektion, Z.n. Radiojodtherapie) und bei der seltenen sekundären Hypothyreose vor. XIII.1.5 Labordiagnostik XIII.1.5.1 TSH Die Serumkonzentration des TSH stellt den wichtigsten Laborparameter der Schilddrüsendiagnostik dar. Indikation: Screeninguntersuchung bei V.a. Schilddrüsenfunktionsstörungen, Neugeborenenscreening (angeborene Hypothyreose), V.a. sekundäre Hypothyreose, präoperativ, vor Gabe Jod-haliger Kontrastmittel, Therapiekontrolle bei Schilddrüsenhormonsubstitution, Abklärung der Hypercholesterinämie und Hyperprolaktinämie. Methode: Es werden Sandwich Immunoassays mit einer hohen analytischen Sensitivität verwendet. Hierfür sind z.B. Chemilumineszenz- oder Fluoreszenz-Immunoassays geeignet (s. Kapitel Immunoassays). Die maximal zulässige Unpräzision beträgt nach den Richtlinien der Bundesärztekammer 6%. Ein Qualitätskriterium der Assays ist die funktionelle Sensitivität. Unter funktioneller Sensitivität versteht man die niedrigste Konzentration eines Hormones, die noch mit einem Variationskoeffizienten von unter 15% gemessen werden kann. Aufgrund der funktionellen Sensitivität werden vier Generationen von TSH-Assays unterschieden: Generation 1 2 3 4 Funktionelle Sensitivität (mIU/l) 1-2 0,1-0,2 0,01-0,02 0,001-0,002 Mit den TSH-Assays der ersten Generation war eine Differenzierung zwischen latenter, manifester Hyperthyreose und Euthyreose nicht möglich. Daher mußte sehr häufig der TRHTest durchgeführt werden. Heute dürfen TSH-Assays der ersten Generation nicht mehr verwendet werden. Die TSH-Assays der dritten Generation sind bereits weit verbreitet. Ein weiteres Qualitätskriterium ist die analytische Spezifität des TSH-Assays. Die Kreuzreaktivität des verwendeten Antikörpers gegenüber strukturell verwandten Hormonen 88 wie HCG, LH, FSH sollte möglichst gering sein (<0,001%). Diese drei Hormone sind Heterodimere mit einer gemeinsamen a-Untereinheit. Sie unterscheiden sich nur in ihrer b-Untereinheit. Bewertung: Liegt TSH im Referenzbereich, wird eine euthyreote Stoffwechsellage angenommen. Es kann dann i.d.R. auf eine weitere Labordiagnostik der Schilddrüse verzichtet werden. Bei erniedrigtem oder erhöhtem TSH wird die Bestimmung des FT4 und FT3 durchgeführt. Bei der Hyperthyreose werden erniedrigte TSH-Werte (TSH-Suppression durch erhöhte Schilddrüsenhormone) und bei der Hypothyreose erhöhte TSH-Werte (fehlende negative Rückkoppelung durch die erniedrigten Schilddrüsenhormone) gemessen. Bei der L-Thyroxin-Substitutionstherapie (z.B. nach Schilddrüsenresektion oder Radiojodtherapie) wird für eine optimale Dosierung des L-Thyroxins ein TSH-Wert im unteren Referenzbereich angestrebt. Normale bis erhöhte TSH-Werte weisen auf eine ungenügende L-Thyroxin-Substitution hin. Bei einer thyreostatischen Therapie der Hyperthyreose sollte TSH im Referenzbereich liegen und der TRH-Test ein normales Ergebnis zeigen. Einfluß- und Störfaktoren: Einflußgrößen des TSH-Wertes sind das Lebensalter (deutliche Veränderung des Referenzbereiches vor allem im ersten Lebensjahr) und die Schwangerschaft (TSH¯). Während der Schwangerschaft kann die Kreuzreaktivität des TSH-Assays mit HCG bedeutsam werden, so dass die TSH-Werte mit Vorsicht zu interpretieren sind. Im Immunoassay werden häufig monoklonale Antikörper von der Maus verwendet. Beim Vorliegen von humanen Anti-Maus-Antikörpern (heterophile Antikörper) kann daher der Immunoassay gestört werden. Referenzbereich: 0,35 - 4,5 mIU/l (Serum, Erwachsene) XIII.1.5.2 FT4 und FT3 Indikation: Die Bestimmung des FT4 und FT3 bei V.a. eine Störung der Schilddrüsenfunktion wird i.d.R. nur durchgeführt, wenn der TSH-Wert nicht im Referenzbereich liegt. Methode: kompetitive Immunoassays mit einer hohen analytischen Sensitivität, insbes. Chemilumineszenz- und Fluoreszenz-Immunoassays. Die Unpräzision sollte unter 8% liegen. Bewertung: Die Schilddrüsenhormone FT3 und FT4 sollten zusammen mit dem TSH-Wert beurteilt werden. Wenn FT3 und FT4 bei erniedrigtem TSH im Referenzbereich liegen, ist eine latente Hyperthyreose anzunehmen. Bei der manifesten Hyperthyreose sind FT4 und/oder FT3 erhöht. Die Hypothyreose kann mit Hilfe der Bestimmung des FT3 und FT4 in eine latente oder manifeste Hypothyreose differenziert werden. Die verschiedenen Befundkonstellationen sind in der Tabelle zusammengefasst. Befund TSH, FT4 und FT3 normal TSH ¯ und FT4 und FT3 normal TSH ¯ und FT4 ­ und FT3 ­ TSH ¯ und FT4 normal und FT3 ­ TSH ­ und FT4 und FT3 normal TSH ­ und FT4 ¯ bzw. FT3 ¯ TSH normal und FT3 ¯ (evtl. auch fT4 ¯) TSH normal bis ¯ und FT4 ¯ und FT3 ¯ TSH ­ und FT4 ­ und FT3 ­ Interpretation Euthyreose latente Hyperthyreose manifeste Hyperthyreose isolierte T3-Hyperthyreose latente Hypothyreose manifeste Hypothyreose Low T3-Syndrom (bei schweren Allgemeinerkrankungen, mit euthyreoter Stoffwechsellage) hypophysäre, sekundäre Hypothyreose (sehr selten) TSH-produzierender Tumor, Schilddrüsenhormonresistenz (sehr selten) 89 Einfluss- und Störfaktoren: Einflussgrößen sind das Lebensalter (altersabhängige Referenzbereiche bei Kindern) und die Schwangerschaft. Beim Fasten, bei der diabetischen Ketoazidose und bei Heparingabe kommt es zu einem Anstieg der freien Fettsäuren, die T4 aus der Proteinbindung verdrängen (FT4­). Auch verschiedene Medikamente (ASS, Phenytoin, Carbamazepin, Furosemid) können T4 aus der Proteinbindung verdrängen. Bei der familiären dysalbuminämische Hyperthyroxinämie kommen aufgrund eines erblich abnorm bindendes Albumins erhöhte FT4-Werte vor. Störfaktoren sind heterophile Antikörper und Autoantikörper gegen Schilddrüsenhormone. Referenzbereich: FT4: 0,89 - 1,80 ng/dl, FT3: 2,3 - 4,2 pg/ml (Serum, Erwachsene) XIII.1.5.3 TRH-Test Das Thyreotropin Releasing Hormon TRH fördert die Synthese und Sekretion von TSH. Durch i.v. Injektion von synthetischen TRH kann die Stimulierbarkeit der Hypophyse geprüft werden. Dabei wird TSH vor und nach TRH-Gabe bestimmt. Durch die verbesserte Sensitivität der TSH-Assays ist der Einsatz des TRH-Testes erheblich zurückgegangen. Die Indikation des TRH-Tests beschränkt sich auf die folgenden Fälle: Überprüfung der TSHSekretionsreserve bei grenzwertigen Schilddrüsenfunktionsstörungen, Nachweis einer Sekretionsstarre bei hypophysären Erkrankungen oder bei TSH-produzierenden Tumoren, Nachweis einer Schilddrüsenhormonresistenz (überhöhte Stimulierbarkeit). XIII.1.5.4 Schilddrüsen-Autoantikörper Gegen verschiedene Strukturen der Schilddrüse können Autoantikörper gebildet werden. Pathophysiologisch haben die Autoantikörper gegen TSH-Rezeptoren (TSH-RezeptorAntikörper, TRAK), die praktisch regelmäßig beim M. Basedow auftreten, eine wichtige Bedeutung. Durch Bindung and den TSH-Rezeptor imitieren sie die Wirkung des TSH und führen zur Hyperthyreose und Struma. Das Auftreten von Autoantikörperen gegen die Thyreoperoxidase (Anti-TPO) ist i.G. zu den TRAK nicht mit dem Vorliegen einer Autoimmunthyreopathie gleichzusetzen. Sie treten bei der Hashimoto-Thyreoiditis (60-90%), beim primären Myxödem (40-70%), bei der postpartalen Thyreoiditis (50-70%) und beim M. Basedow (60-70%) auf, sind jedoch bei der subakuten Thyreoiditis de Quervain (<5%), bei der Schilddrüsenautonomie (<5%) und bei der euthyreoten Struma (<5%) selten. TPO ist Hauptbestandteil des mikrosomalen Antigens. Die Bestimmung der TPO-AK wird heute der Bestimmung der mikrosomalen Antikörper (MAK) vorgezogen. Der Nachweis von Antikörpern gegen Thyreoglobulin (TAK) hat differentialdiagnostisch nur eine geringe Bedeutung. Jedoch stellt Thyreoglobulin einen wichtigen Tumormarker der Schilddrüse dar, dessen Bestimmung durch Thyreoglobulin-Antikörper gestört werden kann. Autoantikörper gegen die Schilddrüsenhormone T3 und T4 kommen sehr selten vor und können die Bestimmung der Schilddrüsenhormonkonzentrationen stören. Die Bestimmung von Schilddrüsenautoantikörpern erfolgt mit Hilfe von Immunoassays und der indirekten Immunfluoreszenz. XIII.2 Nebenniere XIII.2.1 Nebennierenrinde Die NNR wird unterteilt in die Zona glomerulosa (Aldosteron-Synthese), Zona fasciculata (Kortisol-Synthese) und die Zona reticularis (DHEA-Synthese). Die NNR-Steroide werden aus der Vorstufe Cholesterin gebildet. Die Produktion der NNR-Steroide unterliegt der übergeordneten Regulation durch das HVLHormon ACTH. Jedoch wird die Aldosteron-Synthese vor allem durch Angiotensin II stimuliert und ist nur teilweise ACTH-abhängig. Die hypophysäre ACTH-Sekretion wird durch das Corticotropin Releasing Hormon (CRH) reguliert. Im Sinne der negativen Rückkoppelung wirkt Kortisol inhibitorisch auf die ACTH-Sekretion der Adenohypophyse und auf die CRH-Sekretion des Hypothalamus. Kortisol fördert den Eiweißkatabolismus (®Muskelatrophie, Osteoporose) und stimuliert die Glukoneogenese (®patholog. 90 Glukosetoleranz) und verändert den Fettstoffwechsel (®Hyperlipidämie, Stammfettsucht). Bei ausgeprägtem Hyperkortisolismus treten auch mineralokortikoide Wirkungen auf (®hypokaliämische Alkalose). XIII.2.1.1 Hyperkortisolismus Ursachen des Hyperkortisolismus sind das ACTH-produzierende Hypophysenadenom (M. Cushing), ektope ACTH-produzierende Tumoren (z.B. kleinzelliges Bronchialkarzinom), das iatrogene Cushing-Syndrom bei Glukokortikoidmedikation, NNR-Tumoren und die idiopathische NNR-Hyperplasie. Begleiterscheinungen des Hyperkortisolismus sind: Hypertonie, Stammfettsucht, Büffelnacken, Vollmondgesicht, Gewichtszunahme, Muskelschwäche, Osteoporose, psychiatrische Symptome, Diabetes, Menstruationsstörungen, Hirsutismus etc. Basisdiagnostik: Zum Nachweis bzw. Ausschluß eines Hyperkortisolismus muß der Dexamethason-Hemmtest durchgeführt werden. Die Bestimmung des freien Kortisols im 24h-Sammelurin kann ergänzend durchgeführt werden. Weiterführende Diagnostik: bei nachgewiesenem Hyperkortisolismus Hochdosis Dexamethason-Hemmtest, CRH-Test. XIII.2.1.2 Hypokortisolismus Ursachen der primären NNR-Insuffizienz sind der M. Addison (autoimmun mit Nachweis von Auto-AK), Infektionen der NNR (Tbc, CMV-Adrenalitis bei AIDS), Einblutungen (WaterhouseFriedrichsen-Syndrom) und Metastasen. Die sekundäre NNR-Insuffizienz kommt vor bei Steroidmedikationen und bei hypothalamisch-hypophysären Erkrankungen. Leitsymptome der maifesten NNR-Insuffizienz sind: Schäche und rasche Ermüdbarkeit, Pigmentierung (M. Addison), Gewichtsverlust, Hypotonie und Hypoglykämie. Basisdiagnostik: ACTH-Kurztest. Das freie Kortisol im 24h-Sammelurin ist zum Nachweis bzw. Ausschluß des Hypokortisolismus weniger geeignet. Weiterführende Diagnostik: CRH-Test, NNR-Autoantikörper, Aldosteron. XIII.2.1.3 Labordiagnostik XIII.2.1.3.1 Kortisol Indikation: Die isolierte Kortisolbestimmung im Plasma oder Serum hat aufgrund der Tagesrhythmik eine geringe Aussagekraft. Zum Nachweis eines Hyper- oder Hypokortisolismus sollte die Kortisolbestimmung im Rahmen standardisierter Funktionsteste (s. Dexamethason-Hemmtest, ACTH-Kurztest) durchgeführt werden. Das freie (nichtproteingebundene) Kortisol im 24h-Sammelurin unterliegt im Vergleich zum Plasmakortisol geringeren Schwankungen. Methode: Kompetitiver Immunoassay. Nach den Richtlinien der Bundesärztekammer beträgt die maximal zulässige Unpräzision 8%. Einfluss- und Störfaktoren: Physiologischerweise unterliegt Kortisol einer zirkadianen Rhythmik mit Maxima am Morgen und Minima am Abend. Zum Nachweis der Tagesrhythmik kann ein Kortisol-Tagesprofil durchgeführt werden. Stress führt zu einem Anstieg des Kortisols. Kreuzreaktivitäten mit Glukokortikoidpräparaten und Metaboliten können u. U. bedeutsam werden (z.B. 21-Desoxycortisol beim 21-Hydroxylase-Mangel). Bewertung: s. Funktionsteste XIII.2.1.3.2 ACTH Indikation: Die ACTH-Bestimmung sollte nicht isoliert, sondern im Zusammenhang mit der Kortisolbestimmung oder im Rahmen von Funktionstesten (s. CRH-Test) durchgeführt werden. Methode: Sandwich Immunoassay, max. Unpräzision 8%. 92 Katecholamine werden bei der Diagnostik katecholaminproduzierender Tumoren bestimmt (Phäochromozytom, Neuroblastom und Ganglioneurom). Die klinische Symptomatik variiert erheblich. Neben dem Leitsymptom Hypertonie (permanant oder intermittierend) kommen häufig Kopfschmerzen, Fieber, Schwitzen, Tachykardie, Tremor, Nervosität und Gewichtsverlust vor. Ein Phäochromozytom sollte in den folgenden Fällen ausgeschlossen werden: Hypertonie, insbes. bei jungen Patienten (max. Häufigkeit im 4. und 5. Lebensjahrzehnt) mit paroxysmalen Blutdruckanstiegen, bei Tumoren der Nebennierenregion, bei Erkrankungen mit erhöhtem Risiko: Multiple endokrine Neoplasie Typ II a und b, Neurofibromatose von Recklinghausen, von Hippel-Lindau-Erkrankung, Phäochromozytom bei Verwandten ersten Grades (autosomal-dominant erbliche Form). XIII.2.2.1 Labordiagnostik Als Basisdiagnostik zum Nachweis bzw. Ausschluß eines katecholaminproduzierenden Tumors wird die Bestimmung der Katecholamine (Dopamin, Noradrenalin, Adrenalin) im 24h-Sammelurin (zum Ausschluß mindestens zweimal durchführen) und von Normetanephrin und Metanephrin im Plasma empfohlen. XIII.2.2.1.1 Katecholamine im 24h-Sammelurin Indikation: Hypertonie, Screening bei V.a. Phäochromozytom Präanalytik: Damit die Analyten über die Sammelperiode stabil bleiben, muß der Urin mit konz. Salzsäure angesäuert werden. Außerdem muß das Sammelgefäß im Kühlschrank aufbewahrt werden. Unmittelbar vor und während der Sammelperiode sollten die Patienten auf bestimmte Lebensmittel verzichten (Nüsse, Bananen, Zitrusfrüchte, Schwarztee, Kaffee, Vanille). Auch bestimmte Medikamente (Diuretika, trizyklische Antidepressiva, Theophyllin, Kalziumantagonisten, L-Dopa) können zu einem Anstieg der Katecholamine führen. Leicht erhöhte Katecholaminkonzentrationen kommen auch bei der essentiellen Hypertonie, bei Streß, körperlicher Belastung und Hypoglykämie vor. Methode: Hochdruckflüssigkeitschromatographie (HPLC) mit elektrochemischer Detektion, max. Unpräzision 11% 93 Bewertung: Die Katecholamine haben eine hohe Sensitivität (90-95%) und eine niedrigere Spezifität (60-80%), d.h. es treten nicht selten falsch positive Befunde auf. Diese sind meist auf grenzwertige und leicht erhöhte Konzentrationen (bis zum 2-3fachen der Norm) zurückzuführen. Stark erhöhte Dopaminkonzentrationen können auf Malignität hinweisen, da in malignen Phäochromozytomen und Neuroblastomen die Metabolisierung des Dopamins zum Noradrenalin verringert ist. XIII.2.2.1.2 Metanephrine im Plasma Indikation: Hypertonie, Screening bei V.a. Phäochromozytom Präanalytik: Die Blutennahme muß im Liegen unter Ruhebedingungen über einen venösen Zugang erfolgen. Zahlreiche Medikamente können die Plasmakatecholamine beeinflussen und müssen frühzeitig vorher abgesetzt werden. Zur Stabilisierung der Metanephrine im Plasma sollten spezielle Entnahmegefäße (mit EGTA/Glutathion-Zusatz) verwendet werden. Stress, Hypoglykämie und Niereninsuffizienz führen zu erhöhten Plasmakonzentrationen. Methode: Hochdruckflüssigkeitschromatographie (HPLC) mit elektrochemischer Detektion, max. Unpräzision 11% Bewertung: Die Plasmametanephrine (Metanephrin und Normetanephrin) haben eine hohe Sensitivität (>95%) und Spezifität (ca. 90%) in der Diagnostik des Phäochromozytoms. Gründe hierfür sind die kontinuierliche Produktion von Metanephrinen durch den Tumor und die deutlich verlängerte Plasmahalbwertszeit der sulfatkonjugierten Metanephrine im Vergleich zu den Katecholaminen. XIII.2.2.1.3 Weitere Analysen Die Bestimmung der Metanephrine im 24h-Sammelurin soll eine ähnliche Sensitiviät wie die Katecholamine im 24h-Urin haben. Die Vanillinmandelsäure (VMS) im 24h-Sammelurin hat im Vergleich zu den Katecholaminen eine deutlich niedrigere Sensitivität. Die Bestimmung der VMS ist daher von geringer Bedeutung. Die Bestimmung der Katecholamine im Plasma ist weniger sensitiv und spezifisch als die Bestimmung im 24h-Sammelurin, da die Plasmakonzentrationen erheblichen Schwankungen unterliegen. Die Bestimmung der Homovanillinsäure (HVA) im 24h-Urin wird in der Diagnostik vorwiegend dopaminsezernierender Tumoren (z.B. Neuroblastom) v.a. in der Pädiatrie durchgeführt. XIII.2.2.1.3 Clonidin-Test Clonidin wirkt zentral hemmend auf den Sympathikus. Eine durch einen erhöhten Sympathikotonus bedingte Katecholaminfreisetzung wird nach Clonidingabe unterdrückt, nicht jedoch eine autonome Katecholaminfreisetzung beim Phäochromozytom. Beim Clonidin-Test werden die Plasmakatecholamine nach Clonidin-Gabe bestimmt. Der Clonidintest besitzt eine höhere Spezifität als die Katecholaminausscheidung im 24h-Urin und kann bei grenzwertigen und leicht erhöhten Katecholaminen in 24h-Sammelurin und/oder Plasmametanephrinen eingesetzt werden. XIII.3 Immunoassays Hormone, Antikörper und Proteine ohne Enzymaktivität werden mit immunologischen Methoden bestimmt. Daher erfolgt hier eine Erläuterung der Meßprinzipien immunologischer Bestimmungsmethoden. XIII.3.1 Direkte Messung von Antigen-Antikörper-Reaktionen: Diese Methoden setzten die Bildung sichtbarer Agglutinate oder großer Immunkomplexe voraus. 94 XIII.3.1.1 Agglutination Hierbei werden korpuskuläre Antigene durch Antikörper zur Agglutination gebracht. Beispiele hierfür sind der Hämagglutinationstest zur Blutgruppenbestimmung (Antigen-Nachweis) und die direkte Bakterienagglutination nach Widal (Antikörper-Nachweis). Durch Verdünnungsreihen sind die Antikörper im Patientenserum als Titer quantifizierbar. XIII.3.1.2 Immunpräzipitation in Gelen Bei der radialen Immundiffusion nach Mancini wird das zu quantifizierende Antigen in ein gestanztes Loch in einem Gel aufgetragen, das einen spezifischen Antikörper gegen das zu bestimmende Antigen enthält. Dieser Antikörper ist gleichmäßig im Gel verteilt. Das Antigen diffundiert von dort radial nach außen. Am Ende entsteht ein Präzipitationsring, dessen Durchmesser sich proportional zur Antigenkonzentration in der Probe verhält. Bei der Rocket-Elektrophorese (Laurell-Elektrophorese) wird die Probe ebenfalls in ein vorgestanztes Loch in einem Gel aufgetragen, in dem ein spezifischer Antikörper gleichmäßig verteilt ist. Danach wird das Gel einer Elektrophorese unterzogen. Dabei wandert das zu bestimmende Antigen im elektrischen Feld. Es entstehen raketenförmige Präzipitatlinien, die mit einer Färbung im Anschluß an die Elektrophorese sichtbar gemacht werden. Der Abstand zwischen Auftragestelle und der Spitze der Präzipitationslinie wird vermessen. Diese Distanz verhält sich proportional zur Antigenkonzentration der Probe. + Elektrophorese Spitze d ~ Konzentration - Auftragestelle 95 Die Immunfixation wird in der Laboratoriumsmedizin vor allem zum qualitativen Nachweis der Monoklonalität von Immunglobulinen bzw. der Immunglobulinketten sowie zu deren Typisierung (schwere Ketten: g, m, a, e, d, leichte Ketten: l, k) eingesetzt. Hierbei werden zunächst die Serumproteine auf mehreren Auftragestellen in einem Gel elektrophoretisch aufgetrennt. Danach werden auf jede Elektrophoresespur verschiedene Antiseren aufgetragen, die jeweils spezifisch mit einem bestimmten schweren oder einem bestimmten leichten Kettentyp reagieren. Danach wird das Gel gewaschen, wobei nur die hochmolekularen Immunkomplexe im Gel zurückbleiben. Die Immunpräzipitate werden mit einer Proteinfärbung sichtbar gemacht. Monoklonale Immunglobuline sowie monoklonale leichte oder schwere Ketten führen zu kräftigen, scharf begrenzten Banden, die sich deutlich von den diffusen, breiten Banden der polyklonalen Immunglobuline unterscheiden. XIII.3.1.3 Nephelometrie und Turbidimetrie Bei der Immunreaktion zwischen Antigen und Antikörper entstehen Immunkomplexe, deren Größe vom Verhältnis zwischen Antigen- und Antikörperkonzentration abhängt. Im Antikörper- und Antigenüberschuß entstehen nur kleine Immunkomplexe. Im Äquivalenzbereich entstehen große Immunkomplexe. Antikörperüberschuß Äquivalenzbereich Präzipitatmenge/Meßsignal Die Kurve nach Heidelberger und Kendall zeigt die Menge des entstehenden Immunpräzipitates in Abhängigkeit von der Antigenkonzentration. Die Immunpräzipitatmenge bestimmt wiederum die Intensität des gestreuten Lichtes, das beim Durchtritt eines Lichtstrahles durch die Meßküvette entsteht. Antigenüberschuß Antigenkonzentration 96 Aufgrund des Verlaufes der Heidelberger-Kendall-Kurve können bei sehr hohen Antigenkonzentrationen falsch-niedrige Konzentrationen gemessen werden. Der Nachweis der Immunkomplexe in der Messküvette kann mit der Nephelometrie oder der Turbidimetrie erfolgen. Bei der Nephelometrie wird nur das durch die Immunkomplexe gestreute Licht nachgewiesen. Hierbei wird das zentrale Lichtbundel, das die Messküvette ohne Ablenkung passiert, ausgeblendet. Dagegen wird bei der Turbidimetrie nur das zentrale Lichtbündel gemessen und das gestreute Licht ausgeblendet. Indem die analytspezifischen Antikörper an Latexpartikel gekoppelt werden (latexverstärkte Immunnephelometrie), kann die Nachweisempfindlichkeit der Methode deutlich gesteigert werden. Für Substanzen mit sehr niedrigen Konzentrationen (z.B. Hormone) ist die Methode nicht geeignet. e t enzt ta ischer scen XIII.3.2 Indirekte Messung der Antigen-Antikörperreaktion Bei diesen Verfahren werden Markierungen von Antigenen oder Antikörpern mit Fluorophoren, Enzymen, radioaktiven Isotopen oder Luminogenen vorgenommen. Indirekte Methoden ermöglichen eine wesentlich höhere analytische Sensitivität als direkte Methoden. Die verwendeten Markierungen haben einen Einfluss auf die Nachweisempfindlichkeit immunchemischer Methoden. Mit der Chemilumineszenz und der Fluoreszenz kann eine -20 it M) 0 0 11.04 403.4067 32711.59317 315.0804 sehr hohe Nachweisempfindlichkeit (bis 10 k 97 dem Substrat wird ein Farbstoff gebildet, dessen Konzentration sich proportional zur Konzentration des Analyten verhält. Standardkurve Meßsignal Y Y YYYYY YYYYY ® YY Y Y Y Immunolog. Reaktion Y Y Komponenten Analytkonz. YY Spezifischer Antikörper, festphasenfixiert (Fänger-AK) Spezifischer Antikörper, markiert (Detektions-AK) Analyt (zu messendes Antigen) XIII.3.2.2 Kompetitiver Immunoassay Beim kompetitiven Immunoassay konkurrieren der Analyt der Probe und der Tracer um die Bindung an einen Antikörper an einer Festphase (Gefäßwand, Magnetpartikel etc.). Als Tracer wird eine markierter Analyt verwendet. Die Anzahl der analytspezifischen Antikörper ist begrenzt. Je höher die Analytkonzentration der Probe ist, desto weniger Tracermoleküle können an den spezifischen Antikörpern binden. Bei niedriger Analytkonzentration binden entsprechend mehr Tracermoleküle an den Antikörper. Nach der Inkubationsphase erfolgt ein Waschschritt, bei dem alle nicht gebundenen Tracermoleküle entfernt werden. Das Messsignal steht somit mit der Analytkonzentration in einem umgekehrt proportionalen Verhältnis. Immunolog. Reaktion YYYYY YYYYY ® Standardkurve Meßsignal Komponenten Analytkonz. Y Spezifischer Antikörper, festphasenfixiert Analyt (zu messendes Antigen) markiertes Antigen (Tracer) 98 XIII.3.2.3 Indirekte homogene Immunoassays Beim homogenen Immunoassay ist nach der Antigen-Antikörper-Reaktion kein Trennschritt erforderlich, da das Messsignal direkt für die Berechnung der Analytkonzentration der Probe verwendet werden kann. XIII.3.2.3.1 Fluoreszenz-Polarisations-Immunoassay (FPIA) Der Probenanalyt konkurriert mit einem Tracer um die Bindung an einem gelösten freien Antikörper. Der Tracer ist mit einem Fluorophor markiert. Der Tracer wird mit polarisiertem Licht angeregt. Je nachdem wieviel Tracer an den Antikörper gebunden ist, hat das emittierte Licht entweder einen hohen oder einen niedrigen Polarisationsgrad. Der ungebundene Tracer bewegt sich im Vergleich zu dem höhermolekularen Immunkomplex stärker und emittiert das Licht daher mit einem niedrigeren Polarisationsgrad. Aus dem Polarisationsgrad des emittierten Lichtes kann die Analytkonzentration der Probe berechnet werden. Je höher die Analytkonzentration der Probe ist, desto weniger Tracer bindet an den Antikörper und desto niedriger ist demzufolge der Polarisationsgrad des emittierten Lichtes. XIII.3.2.3.2 EMIT Beim Emit (Enzyme-Multiplied Immunotechnique) werden zum Antigen-Nachweis AntikörperEnzym-Konjugate verwendet. Das an den Antikörper gebundene Enzym hat die Eigenschaft durch die Bildung des Immunkomplexes sterisch inhibiert zu werden. Bei einer hohen Analytkonzentration wird die Enzymaktivität stärker inhibiert als bei bei einer niedrigen Analytkonzentration. XIII.5 Praktikum Endokrinologische Diagnostik XIII.5.1Demonstrationen Hormondiagnostik: Schilddrüse: Schilddrüsenhormone Regelkreis Diagnostik der Schilddrüsenfunktion (TSH, FT4, FT3) Funktionstest: TRH-Test Nebennierenrinde: Cortisol Funktionstests: Dexamethason-Hemmtest ACTH-Kurztest CRH-Test Nebennierenmark: Katecholamine: Dopamin, Noradrenalin, Adrenalin Diagnostik: Katecholamine, Metanephrine und VMS aus Sammelurin Funktionstest: Clonidintest Analysensysteme für Hormone: Immunoassays: direkte Immunoassay indirekte Immunoassay heterogene Immunoassays homogene Immunoassays XIII.5.2 Praktische Übungen: Fallbeispiele Befundinterpretation 99 XIII.5.3 Lernziele Kenntnisse zur Funktion der Schilddrüse Entwicklung diagnostischer Strategien (Schilddrüsenhormone, TRH-Test, Autoantikörper) Kenntnisse zur Funktion der Nebenniere (Glukokortikoide) Entwicklung diagnostischer Strategien (Kortisol, ACTH, Funktionsteste) 100 XIV Urin-Diagnostik Uringewinnung: · · · · Spontan-Urin, zur Untersuchung des Urin-Status, qualitativ 1. Morgenurin, zum Nitrit-Nachweis bei bakter. Infektionen des Uronenitaltrakts 2. Morgenurin, Untersuchung auf Eiweiß-Ausscheidung 24-h Urin zur quantitativen Untersuchung der Tagesausscheidung einer Substanz XIV.1 Beurteilung der GFR · Kreatinin im Serum/Plasma Kreatinin entsteht aus muskulärem Kreatin. Seine Bildung ist abhängig von der Muskelmasse und vom Lebensalter. Bei normaler Nierenfunktion wird Kreatinin fast vollständig glomerulär filtriert, was eng begrenzte Serum-Konzentrationen zur Folge hat. Die Kreatinin-Bestimmung im Plasma eignet sich deshalb als Marker der glomerulären Filtrationsleistung der Niere. Eine normale Kreatininkonzentration im Serum schließt eine eingeschränkte Nierenfunktion jedoch nicht aus, da erst eine Einschränkungen der glomerulären Filtrationsleistung auf < 50% einen Anstieg der Serumkreatinin-Konzentration hervorruft. · Kreatinin-Clearance Genauer und früher erfasst die Kreatinin-Clearance eine Einschränkung der glomerulären Filtrationsleistung. Es wird die Ausscheidung im Urin ins Verhältnis gesetzt zur SerumKonzentration und auf Körperoberfläche bezogen. Kreatinin-Clearance (ml/min.) = Urin-Kreatinin (mg/dl) x Volumen (ml) Serum-Kreatinin (mg/dl) x Zeit (min.) Ist die Körperoberfläche abweichend von der Norm (etwa Kinder und sehr große Personen), so wird korrigiert mit der aus Nomogrammen für Größe und Gewicht zu ermittelnden realen KO: Clearance x 1,73 / KO 2 Die Kreatinin-Clearance bei Erwachsenen liegt zwischen 95 und 160 [ml/min/1,73 m KO]. Sinkt die glomeruläre Filtrationsrate, so erhält man geringere Clearance-Werte. Beachten: Vollständige Sammlung des Tages-Urins ist wichtig. Zu vermehrter Kreatinin-Ausscheidung führen exogene Kreatininzufuhr (vermehrter Fleischgenuß) und gesteigerte Muskeltätigkeit während der Sammelperiode. ClearanceBestimmungen bei Zirrhotikern und Muskelkranken sind eingeschränkt beurteilbar. · Harnstoff im Serum/Plasma Harnstoff wird in der Leber als Endprodukt des Aminosäureabbaus aus NH3 und CO2 gebildet und überwiegend renal in Abhängigkeit von der Diurese ausgeschieden. Routinemäßige Parallelbestimmungen von Kreatinin und Harnstoff zur Beurteilung der Nierenfunktion ist nicht gerechtfertigt. Die Harnstoffkonzentration ist stark von der 101 Proteinzufuhr, Katabolismus und Diurese abhängig. Erhöhte Serumkonzentrationen treten erst bei einer Einschränkung der Nierenfunktion auf < 25 % auf. · Cystatin C Cystatin C wird in allen kernhaltigen Zellen gebildet. Cystatin C wird nicht durch Einflussgrößen wie Ernährung oder Muskelmasse beeinflusst. Cystatin C im Plasma steigt bereits bei einer Einschränkung der glomerulären Filtrationsleistung < 80 ml/min an. Cystatin C liefert in der Diagnostik somit vergleichbare Aussagen wie die Bestimmung der KreatininClearance. Der Vorteil gegenüber der Kreatinin-Clearance besteht darin, dass die lästige Sammlen des Urins vermieden wird. Nachteilig ist jedoch der z.Z. noch relativ hohe Preis. XIV.2 Urin Basis-Diagnostik XIV.2.1 Urin-Teststreifen Routinemäßige Suchtests mit Mehrfelder-Teststreifen (Erhebung eines „Urin-Status“). Mit Hilfe von Teststreifen erhält man rasch einen Gesamtstatus von Urinproben. Am wichtigsten sind die Testfelder für den Nachweis von Blut, Hb, Entzündungsparameter (Leukozyten, Nitrit, Bakterien). Die einzelnen Testparameter sind unterschiedlich empfindlich gegen Verunreinigungen. Sorgfältige Probengewinnung, insbesondere im Hinblick auf Hygienemaßnahmen, ist deshalb sehr wichtig. a) Leukozyten Der Test weist die Esterase-Aktivität von Granulozyten und Histiozyten, auch bereits lysierter Zellen, nach und gibt Hinweise auf entzündliche Erkrankungen der Nieren und der ableitenden Harnwege: kontrollbedürftig sind 10 - 20, pathologisch > 20 Leukozyten/µl. b) Nitrit Die häufigsten Erreger von Harnweginfekten reduzieren im Harn vorhandenes Nitrat, das im Testfeld durch rosarote Verfärbung angezeigt wird. Es werden dadurch nitritbildende Keime nachgewiesen. Voraussetzungen: Nitrat in der Nahrung, Urin hat mindestens 4 Stunden in der Blase verweilt, also ersten Morgenurin verwenden. Unter Antibiotika-Therapie ist eine positive Reaktion wegen einer Bakterienhemmung nicht zu erwarten. c) Eiweiß Das Eiweiß-Testfeld reagiert ab etwa einer Konzentration von 6 mg/dl. Mikroproteinurien sind nicht nachweisbar. Persistierende Proteinurien können auf Nierenerkrankungen hinweisen und sind Begleitphänomene des Diabetes mellitus sowie von Hypertonien. Gutartige, im Tagesverlauf ansteigende Proteinurien können auftreten infolge körperlicher Belastung (Sport) oder Streß. d) Glukose Der einfache, schnelle Harnzuckernachweis ist die wichtigste Methode zur Fahndung nach unerkannten Diabetikern. Verstärktes Auftreten von Glukose im Urin wird durch die Höhe des Blutzuckerspiegels bestimmt, kann jedoch auch durch eine Herabsetzung der sogenannten Nierenschwelle für Glukose (normal 160 - 180 mg/dl) aufgrund einer Störung der Nierenfunktion bedingt sein. Kurzfristige Anstiege nach übermäßiger Kohlenhydratbelastung können bei stoffwechselnormalen Personen mit normaler Nierenschwelle auftreten. Störungen durch größere Mengen Ascorbinsäure (Vitamin C) im 102 Urin werden bei Glukosekonzentrationen unterhalb von 100 mg/dl als falsch erniedrigte oder negative Glukose-Werte beobachtet. Im Zweifelsfall ist der Urin nach Absetzen von Vitamin C-haltigen Getränken oder Speisen zu kontrollieren. e) Ketonkörper Präkomatöse und komatöse Zustände bei Diabetes mellitus sind fast immer von einer Ketoazidose und Ketonurie begleitet. Ferner findet man Ketonkörper im Urin bei Hungerdiäten, Hyperemesis gravidarum und bei fieberhaften Infekten. Besonders empfindlich reagiert das Testfeld auf Acetessigsäure, die Empfindlichkeit für Aceton ist geringer. Falsch positive Reaktionen können durch Captopril und andere Sulfhydrylgruppen enthaltende Pharmaka hervorgerufen werden. f) Urobilinogen Die vermehrte Ausscheidung von Urobilinogen (UBG), einem Stoffwechselprodukt des Bilirubins, kann hinweisen auf 1) eine gestörte Leberfunktion infolge einer primären Lebererkrankung bzw. als Folge einer Leberbeteiligung bei anderen Erkrankungen oder 2) auf einen gesteigerten Hämoglobin-Umsatz bei hämolytischen Erkrankungen. g) Bilirubin Durch Abbau von Hämoglobin entsteht Bilirubin. Eine Ausscheidung von Bilirubin im Harn kann man finden bei intra- und extrahepatischem Verschlußikterus, Parenchymikterus, akuter und chronischer Hepatitis sowie Leberzirrhose. Nachgewiesen wird das ausscheidungsfähige konjugierte (direkt reagierende) Bilirubin. Die Nachweisgrenze der Methode für Bilirubin im Urin liegt bei 0,5 mg/dl (9 µmol/l). Bei Anwesenheit von Nitrit oder großen Mengen von Ascorbinsäure ist die Empfindlichkeit herabgesetzt. Falsch negative Ergebnisse können durch langes Stehen im Licht verursacht werden; Medikamente mit roter Eigenfarbe, wie Phenazopyridin, lassen den Test falsch positiv ausfallen. h) Erythrozyten/Hämoglobin Die Ausscheidung von Erythrozyten im Harn kann viele Ursachen haben, die unbedingt eine Abklärung erfordern. Hauptursachen einer Hämaturie sind Erkrankungen der Nieren und des Urogenitaltraktes wie Steinbildung, Tumore, Glomerulonephritis, Pyelonephritis, Hämophilie, Koagulopathie sowie hämorrhagische Diathesen bei Therapie mit Antikoagulantien, Thrombozytopenie u. a. Freies Hämoglobin tritt auf, wenn ein Erythrozytenzerfall intravasal, intrarenal oder im Urin selbst stattgefunden hat. Die Empfindlichkeit des Tests ist hoch und liegt bei ca. 5 Erythrozyten/µl oder dem Hämoglobin aus etwa 10 Erythrozyten/µl. Außer Hämoglobin reagiert im Teststreifen auch Myoglobin, das z. B. bei Muskelnekrosen freigesetzt wird. Bei Frauen ist eine Blutbeimengung durch Menstruation oder Schmierblutung auszuschließen. XIV.2.2 Urin-Sediment Wird mit Teststreifen eine positive Reaktion auf Erythrozyten, Leukozyten, Nitrit oder Protein befundet, empfiehlt sich bei Verdacht auf eine Erkrankung der Niere oder der ableitenden Harnwege eine Untersuchung des Urin-Sediments (frischer Harn !). Als Probenmaterial wird zweiter Morgenurin verwendet, der aus dem Mittelstrahl gewonnen wird. (Genitalhygiene streng beachten! Während der Menstruation gewonnener Urin ist nur unter besonderen Kautelen verwertbar). Die Untersuchung sollte innerhalb von 2 Stunden erfolgen. Im Mikroskop dürfen pro Gesichtsfeld keine bis nur wenige Zellen, Zylinder und Epithelien nachweisbar sein (Erythrozyten < 2, Leukozyten < 5, keine bis wenige hyaline Zylinder, vereinzelt Plattenepithelien, keine Nierenepithelien). 103 Wichtige Aussagen sind: Hämaturie, Entzündung (mit Leukozyten und Bakterien-Nachweis), kristalline Konkremente (Hinweise auf Steinleiden). Zylinderförmige Leukozyten- und Erythrozytenkonkremente deuten auf die Niere als Herkunftsort dieserZellen. Als weitere Maßnahme zur Unterscheidung von renalen und postrenalen Blutungen wird vom erfahrenen Mikroskopiker die Beurteilung der Erythrozyten-Morphologie vorgenommen: eumorphe Erythrozyten stammen aus Blase und Harnwegen, dysmorphe aus der Niere. Etwa 80 % der Hämaturien sind postrenal verursacht. XIV.3 Proteinurien Das glomeruläre Nierenfilter lässt nur Spuren von großen Proteinen passieren, die kleinen (< 60 KD) werden komplett filtriert und dann fast vollständig im tubulären Abschnitt rückresorbiert oder verstoffwechselt. In der Analytik von Proteinurien kann das Ausmaß und die Art einer Nierenschädigung (glomeruläre, tubuläre oder extrarenale Störung) erfaßt werden. Die Natriumdodezylsulfat-Elektrophorese auf Polyacrylamid (SDS-PAGE) liefert eine Auftrennung der Proteine nach Molekülgröße. Nachteilig ist dabei die fehlende Quantifizierung des Proteinurie- Ausmaßes. Hier bietet die Bestimmung von Markerproteinen im Urin eindeutig Vorteile. Durch die Kombination unterschiedlich großer Markerproteine kann gleichzeitig auf den Ort und die Art der Schädigung geschlossen werden: eine gestörte glomeruläre Filtration erkennt man an der Ausscheidung von Albumin und größerer Proteine, wie Transferrin und IgG. Ein tubulär lokalisierter Nierenschaden zeigt sich an der Ausscheidung von Proteinen, die kleiner sind als Albumin, wie etwa a1-Mikroglobulin. Neben entzündlichen Ursachen sind häufig toxische Reaktionen auf Medikamente oder Gifte die Ursache für eine tubuläre Proteinurie. In vielen Fällen wird durch den Einsatz der Markerproteine im Urin die SDS-PAGE überflüssig. Als Probenmaterial wird der zweite Morgenurin empfohlen. Alternativ können die Analysen auch aus Sammelurin durchgeführt werden. Bei der Analyse der Markerproteine aus dem zweiten Morgenurin wird die Proteinausscheidung zusätzlich pro Gramm Kreatinin angegeben. Bei positivem qualitativem Proteinbefund sollte in jedem Fall eine Klärung der Ursache der Proteinurie angestrebt werden. Folgende Proteinurie-Muster werden unterschieden: Selektive glomeruläre Proteinurie: Albumin alleine oder in Kombination mit Transferrin werden verstärkt im Urin ausgeschieden. Unselektive glomeruläre Proteinurie: Neben der Plasmaproteine mit höherem Molekulargewicht. (z.B. IgG) Albuminbande erscheinen Tubuläre Proteinurie: Die Albuminbande ist normal, im Harn werden vorwiegend niedermolekulare Proteine ausgeschieden. Als Markerprotein ist a1-Mikroglobulin geeignet (33 KD) Gemischte glomerulo-tubuläre Proteinurie: Neben einer verbreiterten Albuminbande treten sowohl klein- als auch höhermolekulare Proteine im Urin auf. Wichtiger Kontroll-Parameter für die Nierenfunktion bei Diabetes- und Hochdruck-Patienten ist Albumin (68 kD). Die Höhe der Albumin-Ausscheidung ist ein Maß des Fortschreitens der Nephropathie (Normalbereich: bis 30 mg/24 h; Mikro-Albuminurie: 30 - 200 mg/24 h, MakroAlbuminurie: über 200 mg/24 h). Die Mikroalbuminurie ist noch reversibel und durch 104 therapeutische Maßnahmen beeinflussbar, während die Makroalbuminurie auf prognostisch ungünstiges Spätstadium der Nephropathie hinweist. ein Reversible Proteinurien können auftreten bei körperlicher Belastung (Sport) und Stress. Von der Nierenfunktion unabhängige Proteinurien · Überlaufproteinurie: Die Überschreitung der Rückresorptionskapazität der intakten Tubuli durch starke Vermehrung eines glomerulär filtrierbaren kleinen Proteins im Blutplasma (z. B. Immunglobulinleichtketten beim Plasmozytom, Hämoglobin bei intravasalen Hämolysen und Myoglobin bei Muskelschaden) führt zu einer Ausscheidung im Urin. Diese Form der Eiweißausscheidung wird auch als prärenale Proteinurie bezeichnet. · postrenale Proteinurie: im Urin sind Proteine aus den ableitenden Harnwegen (z. B. bei Entzündungen, Tumoren in Blase oder Harnleiter) vorhanden. Diese Proteinbeimengung stammt aus Blut, das durch die Läsionen gesickert ist. Als Markerproteine eignen sich Plasma-Proteine, die das glomeruläre Filter normalerweise nicht passieren (Apolipoprotein A-I, Bande im tubulären Bereich um 28 kD, oder a2-Makroglobulin). XIV.4 Gezielte Urin-Diagnostik · Glukose, als Suchtest auf Diabetes, mithilfe von Teststreifen durchzuführen; Ketone als Test auf metabolische Azidosen , Gallenfarbstoffe zur Leberkontrolle · Porphyrine und Vorstufen zur Diagnostik von genetisch bedingten Porphyrien und toxischen Leberschädigungen, z.B. Bleivergiftung: Vortest auf die Porphyrinvorstufe Porphobilinogen (PBG) nach Hoesch oder Schwartz-Watson, quantitative Messung der Porphyrine sowie Vorstufen PBG und delta-Aminolävulinsäure (Urin vor Licht schützen !) im 24h Sammelurin. Die häufigste Form der Porphyrien, die hereditäre schubförmig verlaufende „akute intermittierende Porphyrie“, geht mit erhöhter Ausscheidung der Vorstufen und der Porphyrine im Schub einher. Sie beruht auf einem Defekt des Enzyms Uroporphyrinogen-Synthase, das zwischen Vorstufen und den Porphyrinen wirkt. · Katecholamine (Messung bei Bluthochdruck): erhöhte Ausscheidung der Amine und ihrer Metaboliten bei Tumoren der Nebennierenrinde, z.B. beim Phäochromozytom. Bestimmt werden Adrenalin, Noradrenalin und Dopamin aus 24-h Urin, der über HCl gesammelt wurde, bevorzugt mithilfe der HPLC. · Kupfer (M. Wilson): Mangel an Cu-bindendem Coeruloplasmin im Blutplasma führt zu verminderter Kupferkonzentration im Blut und verstärkter Ausscheidung im Urin. Kupfer lagert sich in Geweben ab, was zu Schäden der Leber, des Gehirns und anderer Organe führt. Im Serum ist das Coeruloplasmin der Erkrankten erniedrigt. · Schwangerschaftstests: Ab 4. Woche nach Konzeption ist ein deutlicher Anstieg von hCG im Harn festzustellen. Heute werden qualitative Schnelltests verwendet, die bereits nach Ausbleiben der Regel positiv sein können. · Albumin: Der quantitative Albuminnachweis wird zur Verlaufskontrolle der Mikroangiopathie bei Diabetes mellitus und Hypertonie verwendet. Die Mikroalbuminurie (20-200 mg/l bzw. 24-200 mg/g Kreatinin im zweiten Morgenurin) kann nicht mit dem UrinTeststreifen nachgewiesen werden. · Monoklonale Gammopathien (z.B. Plasmozytom) führen häufig zum Nachweis von „Bence-Jones-Proteinen“ im Urin aufgrund einer insuffizienten tubulären Rückresorption der im Blutplasma vorliegenden monoklonalen leichten Kette: elektrophoretische Darstellung von monomeren und dimeren leichten gamma-Globulin-Ketten (Banden bei etwa 22 und 44 KD in der SDS-PAGE). Bestimmung des kappa/lambda-Verhältnisses im 105 Urin ( normal etwa 0,75 - 4,5 ). Monoklonale Bence-Jones-Proteine sind entweder vom kappa- oder vom lambda-Typ, sodass man dann k/l- Quotienten > 5,2 oder < 1 findet. · Toxikologie: Suche nach Medikamenten, Suchtmitteln und deren Metaboliten, Schwermetallen im Urin. Dopingkontrollen XIV.5 Praktische Übungen 1) Urinstatus mit dem Teststreifen: Den Teststreifen bis zur Markierung kurz in den Urin eintauchen, dann den Streifen kurz längs abstreifen und anhand der Vergleichsskala nach einer Minute auswerten. 2) Anfertigung und Beurteilung eines Urin-Sediments: 20 µl des resuspendierten Sediments werden auf Objektträger überführt und mit einem Deckglas abgedeckt. Deurteilung des Sediments mit dem 40x Objektiv. Beurteilt werden insbesondere Anzahl der Erythrozyten und Leukozyten pro Gesichtsfeld, Epithelien, Zylinder und Kristalle. Normaler Urin: Erythrozyten < 2 pro Gesichtsfeld Leukozyten < 5 pro Gesichtsfeld Plattenepithelien vereinzelt hyaline Zylinder keine bis wenige 3) Beurteilung der Proteinurie anhand der Einzelproteine Bestimmung von Gesamt-Eiweiß, Albumin, a1-Mikroglobulin, IgG und Kreatinin im frischen konzentrierten Urin (2. Morgenurin). Der Bezug der Einzelproteine auf g Kreatinin verbessert die Aussagekraft der Einzelproteine. 4) Beurteilung der Proteinurie anhand der SDS-PAGE Elektrophorese. Im SDS-Page Gel ist orientierend die Albuminbande zu charakterisieren. Ausgehend von der Albuminbande ist das Proteinmuster zu beurteilen. - nur Albuminbande verstärkt nachweisbar → selektive glomeruläre Proteinurie - zusätzlich höhermolekulare Proteinurie nachweisbar (insbes. Immunglobuline) → unselektive glomeruläre Proteinurie - niedermolekulare Proteine verstärkt nachweisbar (insbes. a1-Mikroglobulin und freie Leichtketten) → tubuläre Proteinurie 106 XV Blutgase/Säuren-Basen-Status Die Blutgasanalyse stellt ein diagnostisches Verfahren dar, um mit den Parametern pHWert, CO2-Druck (pCO2) und Basenüberschuß, respiratorische und metabolische Azidosen bzw. Alkalosen zu unterscheiden. Der Säure-Basen-Status ist eng mit dem Wasser- und Elektrolythaushalt verbunden. Zur Abklärung einer Störung des Säure-Basen-Status sollten daher immer Na, K, Cl und gegebenenfalls zusätzlich die Ausscheidung dieser Elektrolyte im Urin bestimmt werden. An der Regulation der Wasserstoffionenkonzentration sind Puffersysteme des Blutes, die Lungen und die Nieren beteiligt. Zu den Puffersystemen gehören das Bicarbonat/Kohlensäure-, das Phosphat-, das Protein- und Hämoglobin-Puffersystem. Wichtigster Puffer ist das Bicarbonat/Kohlensäure-System. Der pH-Wert stellt sich entsprechend der Henderson-Hasselbalch-Gleichung ein: pH = 6,11 + lg [ HCO ]( Niere) 3 0,0304 × pCO2 ( Lunge) Indikation für die Blutgasanalyse sind sehr vielfältig: obstruktive und restriktive Ventilationsstörungen, Erkrankungen des Lungenparenchyms und der Bronchien, Störungen der Lungenperfusion, Kreislaufinsuffizienz, Hypovolämie, Schock, Niereninsuffizienz, tubuläre Nierenerkrankungen, dekompensierter Diabetes mellitus, komatöse Zustände, Intoxikationen, gastrointestinale Erkrankungen (Erbrechen, Durchfall), Galle- und Pankreasfisteln, Hypo- und Hyperkaliämie, Hypo- und Hyperchlorämie, Störungen der Nebennierenrindenfunktion. Überwachung therapeutischer Maßnahmen wie Infusionsbehandlung, künstliche Beatmung, künstliche Ernährung, Hämodialyse, Hämofiltration u. ä. Verfahren, Massentransfusion, Diuretika-Therapie, Corticoid-Therapie. Aus arteriellem Blut bzw. Kapillarblut werden pH, pCO2 und pO2 mit spezifischen Elektroden gemessen und HCO3 , Base Excess sowie Sauerstoffsättigung aus dem gemessenen Parametern berechnet. Präanalytische Fehler durch zu lange Lagerung oder Erwärmung der Blutprobe, Aspiration von Luft, fehlerhafte Punktion (Verwechslung von arteriellen und venösen Zugängen) sind häufig. Analysen müssen grundsätzlich innerhalb 1h nach Blutentnahme (kühle Lagerung) durchgeführt sein. Referenzbereiche: Erwachsene pH-Wert pCO2 pO2 aktuelles HCO3Base Excess Standardbikarbonat Gesamt-CO2 O2-Sättigung Einheit mmHg mmHg mmol/l mmol/l mmol/l mmol/l % Blut, arteriell Männer Frauen 7,34 - 7,44 7,35 - 7,45 35 - 45 32 - 42 69 - 116 22 - 26 20 - 24 -2,4 bis +2,3 -3,3 bis + 1,2 22 - 26 23 - 27 21 - 25 95 - 99 107 + Anionenlücke = Na - (HCO3 + Cl ); respiratorische Azidose pH pCO 2 BE akut ¯ ­­ n chronisch ¯ ­ ­ Referenzbereich: 7 - 16 mmol/l respiratorische Alkalose metabolische Azidose metabolische Alkalose ­ ¯ ¯ ¯ ¯ ¯ ­ ­ ­ 108 XVI Wichtige World Wide Web (WWW)-Adressen 1) www.dgkc.de Homepage der Deutschen Gesellschaft für Klinische Chemie mit Links zu allen Zentrallaboratorien der Universitätskliniken in Deutschland 2) www.uniklinik-saarland.de/zentrallabor Homepage des Zentrallabors der Universitätskliniken des Saarlandes 3) www.aum.iawf.unibe.ch/hemosurf/deutsch.htm Interessantes Programm zur hämatologischen Fortbildung Über Anregungen freuen wir uns immer: [email protected]