Husten und Hämoptysen - Elsevier medical.net
Werbung

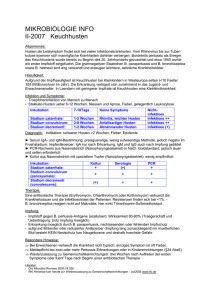
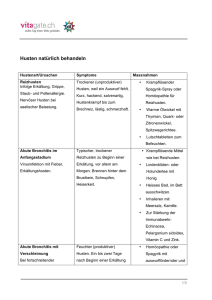
Husten und Hämoptysen Ein 54-jähriger Postbote klagt über produktiven Husten mit bräunlichem Auswurf, der sich seit zwei Monaten hartnäckig halte, sowie über eine neu aufgetretene, belastungsabhängige Atemnot, v.a. beim Treppensteigen. Zielgruppe Allgemeinmediziner, Internisten Lernziele • Symptomatik, Diagnostik, Einteilung und Therapie des Bronchialkarzinoms • Auftreten und Pathophysiologie paraneoplastischer Syndrome Autoren Dr. med. Stefanie Ophoven Universitätsklinikum Freiburg PD Dr. med. Torben Pottgießer Universitäts-Herzzentrum Freiburg © 2012 Elsevier GmbH, München Husten und Hämoptysen Seite 2 1. Anamnese Ein 54-jähriger Postbote klagt über produktiven Husten mit bräunlichem Auswurf, der sich seit zwei Monaten hartnäckig halte, sowie über eine neu aufgetretene, belastungsabhän­ gige Atemnot, v.a. beim Treppensteigen. Außerdem habe er an Gewicht verloren. Wie viel wisse er nicht, aber mehrere Bekannte hätten ihn bereits darauf angesprochen. Gestern seien ihm Blutfäden im Sputum aufgefallen, die ihn so sehr beunruhigten, dass er umgehend einen Termin in Ihrer Praxis vereinbart habe. Dem Patienten wurde vor acht Jahren die Gallenblase entfernt. Ansonsten sei er immer kerngesund gewesen. Er gibt an, seit seinem 16. Lebensjahr täglich ein Päckchen Zigaretten zu rauchen. Alkohol trinke er selten. 2. Untersuchungsbefund Bei der körperlichen Untersuchung finden Sie, abgesehen von einem leicht reduzierten EZ und AZ, keine Auffälligkeiten. Sie nehmen dem Patienten Blut ab, schreiben ein EKG und lassen ein Röntgenbild des Thorax anfertigen. Während die Laborbefunde und das EKG unauffällig sind, ergibt das Röntgen des Thorax folgendes Bild (Abb. 1). Abb. 1: Röntgen-Thorax mit Bronchialkarzinom mit großer Raumforderung links perihilär (Pfeil 1) und kleinerer Raumforderung links apikal (Pfeil 2, z.B. Metastase). Quelle: Mit freundlicher Genehmigung der Radiologischen Universitätsklinik Freiburg. © 2012 Elsevier GmbH, München Husten und Hämoptysen Seite 3 3. Fragen 1. Welche Verdachtsdiagnose stellen Sie? Welche Differenzialdiagnosen kommen i­ nfrage? 2. Sie weisen den Patienten ins Krankenhaus ein. Welche Basisdiagnostik sollten Ihre Kollegen durchführen? 3. Wie wird die Erkrankung histologisch eingeteilt? Wie legt man das Tumorstadium fest? 4. Bei dem Patienten fällt ein Serumnatriumspiegel von 110 mmol/l bei hyperosmolarem Urin (350 mosm/kg) auf. Was könnte die Ursache sein? 4. Verdachts- und Differenzialdiagnose Die Symptome Husten, Belastungsdyspnoe, Hämoptysen und Gewichtsabnahme in Kombination mit der Raucheranamnese (fast 40 pack years) sprechen für ein Bronchialkarzinom. Das Röntgenbild untermauert diese Verdachtsdiagnose. 5. Differenzialdiagnose Differenzialdiagnostisch kommen bei Husten mit blutig tingiertem Auswurf in erster Linie in Betracht • eine Lungentuberkulose, • eine Pneumonie und Bronchitis, • Bronchiektasen, • eine benigne Raumforderung der Lunge (z.B. Chondrom, Neurinom, Fibrom), • Lungenmetastasen eines extrapulmonalen Malignoms sowie • ein pulmorenales Syndrom: z.B. Goodpasture-Syndrom, Wegener-Granulomatose. 6. Merke Das Bronchialkarzinom ist die häufigste Krebstodesursache bei Männern und die dritthäufigste bei Frauen (nach Brust- und Darmkrebs). Es wird meist in fortgeschrittenen Stadien diagnostiziert, da es keine Frühsymptome verursacht. Jeder Husten, der länger als vier bis sechs Wochen andauert, sollte unverzüglich abgeklärt werden. Dies gilt auch für einen veränderten Hustencharakter bei Patienten mit chronischem Husten, z.B. bei COPD. © 2012 Elsevier GmbH, München Husten und Hämoptysen Seite 4 7. Diagnostisches Vorgehen Folgende basisdiagnostische Maßnahmen sollten bei Verdacht auf ein Bronchialkarzinom durchgeführt werden: • Anamnese: Inkl. Frage nach Rauchen (wichtigster Risikofaktor), beruflicher Schadstoffexposition (für 9–15% der Fälle verantwortlich), Familienanamnese und B-Symptomen. • Körperliche Untersuchung: Allgemeine internistische Untersuchung mit Fokussierung auf die thorakalen Organe, Lymphknoten sowie klinische Zeichen eines fortgeschrittenen Erkrankungsstadiums, z.B. Heiserkeit bei Rekurrensparese, Horner-Syndrom (Miosis, Ptosis und Enophthalmus) durch Infiltration des sympathischen Grenzstrangs, Zwerchfellhochstand bei Phrenikusparese, obere Einflussstauung bei Vena-cava-superior-Syndrom und Läsionen des Plexus brachialis. • Labordiagnostik: Blutbild, Elektrolyte, Gerinnung sowie Leber- und Nierenwerte. Die routinemäßige Bestimmung von Tumormarkern (z.B. NSE, CEA, CYFRA) im Rahmen der Primärdiagnostik wird wegen der eingeschränkten Sensitivität und Spezifität nicht empfohlen. • Röntgen-Thorax in zwei Ebenen (sofern noch nicht vorhanden): Verdächtig sind Rundherde, eine Mediastinalverbreiterung, Atelektasen oder Pleuraergüsse. Bei klinischem Verdacht auf ein Bronchialkarzinom sollte unabhängig vom Befund eine weiterführende Diagnostik durchgeführt werden. • Abdomen-Sonographie: Zur Metastasensuche (vor allem Leber und Nebennieren). • CT-Thorax mit Kontrastmittel inkl. Oberbauchschnitte: Dient u.a. der Diagnose­ stellung und Lokalisationsdiagnostik vor einer weiterführenden invasiven Unter­ suchung. • Bronchoskopie mit Probebiopsie: Wichtigstes Verfahren zur Diagnosesicherung. Abhängig von der Tumorlokalisation werden alternative Verfahren zur Histologiesicherung eingesetzt, u.a. die Sputumzytologie, Nadelaspiration, Ultraschall- oder CT-gesteuerte transthorakale Punktion, Mediastinoskopie oder Thorakoskopie. Nach histologischer Sicherung eines malignen Lungenkarzinoms sind für die Feststellung der anatomischen Ausbreitung (Staging) weitere Untersuchungen erforderlich (z.B. FDGPET/CT-Untersuchung, CT/MRT Schädel, Knochenszintigrafie, bronchiale oder ösopha­ geale ultraschallgesteuerte Punktionen). 8. Histologische Einteilung Man unterscheidet das kleinzellige Bronchialkarzinom (SCLC, small cell lung cancer) vom nicht-kleinzelligen Bronchialkarzinom (NSCLC, non-small cell lung cancer), das wiederum in drei Untergruppen unterteilt wird (Tab. 1). Tab. 1: Histologische Einteilung des Bronchialkarzinoms. Histologie Häufigkeit Lokalisation Metastasierung Rauchen als Risikofaktor SCLC Kleinzelliges Karzinom 15% Meist zentral Sehr früh +++ NSCLC Plattenepithelkarzinom 40% Meist zentral Früh +++ NSCLC Adenokarzinom Meist peripher Spät + NSCLC Großzelliges Karzinom 10% Meist zentral +++ 35% Früh © 2012 Elsevier GmbH, München Husten und Hämoptysen Seite 5 9. Stadieneinteilung Seit dem Jahr 2010 gilt die 7. Auflage der TNM-Klassifikation (Tab. 2), die zu einer Anpassung der Stadieneinteilung der UICC (Tab. 3) geführt hat (Sobin et al., 2009). Tab. 2: TNM-Klassifikation des Bronchialkarzinoms (7. Auflage). T Ausdehnung Primärtumor T1 Tumor ≤ 3 cm, umgeben von Lungengewebe oder viszeraler Pleura, Hauptbronchus bronchos­ kopisch frei T1a Läsion ≤ 2 cm T1b Läsion > 2 cm bis 3 cm T2 Tumor > 3 cm ≤ 7 cm mit Befall von T2 – Hauptbronchus ≥ 2 cm entfernt von Carina oder T2 – viszerale Pleura infiltriert oder T2 – Atelektase oder obstruktive Entzündung bis zum Hilus, aber nicht der ganzen Lunge T2a Läsion ≤ 5 cm T2b Läsion ≤ 7 cm T3 T2-Tumor ≥ 7 cm T3 Tumor jeder Größe mit Infiltration von Brustwand, Zwerchfell, mediastinaler Pleura, parietalem Perikard T3 Hauptbronchus ≤ 2 cm entfernt von Carina, Carina selbst frei T3 Atelektase oder obstruktive Entzündung der ganzen Lunge T3 getrennte Herde im gleichen Lungenlappen (ehem. T4) T4 Tumor jeder Größe mit Infiltration von T4 – Mediastinum, Herz, großen Gefäßen, Trachea, Ösophagus, Wirbelkörper oder Carina T4 Tumorherde in anderen Lungenlappen ipsilateral (ehem. M1) N Regionäre Lymphknoten Nx regionäre Lymphknoten können nicht beurteilt werden N0 keine regionären Lymphknotenmetastasen N1 Metastasen in ipsilateralen peribronchialen Lymphknoten und/oder in ipsilateralen Hilus-Lymphknoten (einschließlich einer direkten Ausbreitung des Primärtumors) N2 Metastasen in ipsilateralen, mediastinalen und/oder subkarinalen Lymphknoten N3 Metastasen in kontralateralen mediastinalen, kontralateralen Hilus-, ipsi- oder kontralateralen Skalenus- oder supraklavikulären Lymphknoten M Fernmetastasen M0 Keine Fernmetastasen M1a Tumorherde in der kontralateralen Lunge, Tumor mit malignem Pleurabefall M1b Fernmetastasen Aus dem Resultat der TNM-Klassifikation leitet sich die Stadieneinteilung nach UICC (Tab. 3) ab. Abhängig von der Größe des Primärtumors sowie der Lymphknoten- und Fernmetastasierung erfolgt die Zuordnung zu den Stadien 0, Ia, Ib, IIa, IIb, IIIa, IIIb oder IV. © 2012 Elsevier GmbH, München Husten und Hämoptysen Seite 6 Da das SCLC zum Diagnosezeitpunkt meist schon fernmetastasiert ist, kann auch eine vereinfachte Stadieneinteilung verwendet werden. Man unterscheidet: • very limited disease: T1-2, N0-1. • limited disease: Tumor auf eine Thoraxhälfte beschränkt. • extensive disease: Jede Tumorausbreitung, die über eine limited disease hinausgeht. Tab. 3: Stadieneinteilung des Bronchialkarzinoms nach UICC (7. Auflage). Okkultes Karzinom Tx N0 M0 Stadium 0 Tis N0 M0 Stadium IA T1a N0 M0 T1b N0 M0 Stadium IB T2a N0 M0 Stadium IIa T1a N1 M0 T1b N1 M0 T2a N1 M0 T2b N0 M0 T2b N1 M0 T3 N0 M0 T3 gleicher Lappen N0 M0 T1 N2 M0 T2 N2 M0 T3 N1 M0 T3 N2 M0 T3 gleicher Lappen N1 M0 T3 gleicher Lappen N2 M0 T4 Ausdehnung N0 M0 T4 Ausdehnung N1 M0 T4 Herd ipsilateral* N0 M0 T4 Herd ipsilateral* N1 M0 T4 Ausdehnung N2 M0 T4 Herd ipsilateral* N2 M0 jedes T N3 M0 jedes T jedes N M1a jedes T jedes N M1b Stadium IIB Stadium IIIA Stadium IIIB Stadium IV * Tumorherd ipsilateral im anderen Lungenlappen Wie in der WHO-Klassifikation vorgegeben, werden die Grade der Differenzierung G1 (gut), G2 (mäßig) und G3 (schlecht differenziert) für Plattenepithelkarzinome, Adenokarzinome und adenosquamöse Karzinome verwendet. Dagegen werden kleinzellige und großzellige Karzinome als G4 (undifferenziert) eingestuft. © 2012 Elsevier GmbH, München Husten und Hämoptysen Seite 7 10. Fernmetastasen Merke: Beim Bronchialkarzinom gibt es vier typische Lokalisationen für hämatogene Fernmetastasen: • Leber, • Gehirn, • Nebennieren und • Knochen (bes. Wirbelsäule). 11. Therapie Die Therapie erfolgt abhängig vom histologischen Befund und vom Tumorstadium in interdisziplinärer Absprache. Da die Leitlinien sehr genau zwischen den einzelnen Tumorstadien differenzieren, sind die Therapieempfehlungen komplex und können an dieser Stelle nur vereinfacht dargestellt werden. 12. Therapie NSCLC Beim NSCLC in den lokal begrenzten Stadien I, II und IIIA stellt die radikale Resektion (i.d.R. Lobektomie) mit systematischer ipsilateraler Lymphknotendissektion als potenziell kuratives Verfahren die Therapie der Wahl dar. Voraussetzung ist eine ausreichende kardiopulmonale Reserve, was präoperativ durch eine Lungenfunktionsdiagnostik und Spiroergometrie sichergestellt werden muss. Patienten in den Stadien II bis IIIA in gutem Allgemeinzustand sollten adjuvant eine Cisplatin-haltige Chemotherapie erhalten. Zum Zeitpunkt der Erstdiagnose sind lediglich ein Drittel der Patienten operabel. Bei ­Inoperabilität, Ablehnung der OP sowie fortgeschrittenem Tumorstadium kommen Radiound Chemotherapieverfahren einzeln oder kombiniert zum Einsatz. Zusätzlich können bei ausgewählten Patienten abhängig vom Rezeptor- und LigandenStatus der Tumorzellen neuere Substanzen eingesetzt werden, beispielsweise der VEGFAntikörper Bevacizumab bei Nicht-Plattenepithelkarzinomen (VEGF = vascular endothelial growth factor). 13. Therapie SCLC Für das SCLC besteht nur bei Vorliegen begrenzter Erkrankungsstadien (very limited- und limited disease) ein kurativer Therapieansatz. Auf Grund der frühzeitigen hämatogenen Fernmetastasierung liegt bei Diagnosestellung in 70-80% der Fälle bereits eine extensive disease mit palliativen Therapiemöglichkeiten vor. © 2012 Elsevier GmbH, München Husten und Hämoptysen Seite 8 Grundsätzlich ist das SCLC chemo- und strahlensensibel. Lediglich bei einer very limit­ ed disease wird eine primäre chirurgische Resektion mit adjuvanter Chemotherapie oder alter­nativ eine neoadjuvante Chemotherapie mit anschließender Operation empfohlen. Im Stadium limited disease gilt die kombinierte Strahlenchemotherapie als Standard­ behandlung. Wird dadurch eine Remission erreicht, sollte zusätzlich eine prophylaktische Schädelbestrahlung durchgeführt werden. Bei extensive disease wird primär eine Chemotherapie durchgeführt. Patienten mit Hirnmetastasierung sollten außerdem frühzeitig eine Schädelbestrahlung erhalten, außerdem Patienten mit Remission nach Chemotherapie. 14. Palliative Therapie Zusätzlich kommen sowohl beim NSCLC als auch beim SCLC palliative Therapieverfahren zum Einsatz, z.B. Schmerztherapie nach WHO-Stufenschema, Gabe von Bisphosphonaten bei Knochenmetastasen, tracheobronchiale Stents, endobronchiale Lasertherapie. 15. Prognose Die Prognose des Bronchialkarzinoms ist insgesamt schlecht. Entscheidend sind das Tumor­stadium und die histologische Typisierung. Beim NSCLC ist die Prognose deutlich besser als beim SCLC und bei lokal-begrenzten, resektablen Tumoren ist sie deutlich besser als bei inoperablen Tumoren. Merke: Symptome, die durch das Einwachsen des Tumors in Nachbarorgane hervorge­ rufen werden (z.B. Horner-Syndrom bei Infiltration des Ganglion stellatum), sprechen in der Regel für eine infauste Prognose. 16. Hyponatriämie bei Bronchialkarzinom Die wahrscheinlichste Ursache für die Hyponatriämie ist das Syndrom der inadäquaten ADH-Sekretion (SIADH). Es ist gekennzeichnet durch eine pathologisch erhöhte ADH-Produktion, die zu einer Wasserretention und Verdünnungshyponatriämie führt. Im Labor imponiert ein erniedrigtes Serumnatrium bei hyperosmolarem Urin. Die Symptome sind unspezifisch und reichen von Übelkeit und Kopfschmerzen bis zum Koma. Therapeutisch steht die Flüssigkeitsrestriktion an erster Stelle. Ein schweres, symptomatisches SIADH wird zusätzlich mit einer vorsichtigen intravenösen Gabe von hypertoner Kochsalzlösung. behandelt. Dabei darf der Serumnatriumspiegel um nicht mehr als 12 mmol in 24 Stunden angehoben werden, da eine zu schnelle Korrektur der Hyponatri­ ämie eine pontine Myelinolyse auslösen kann. Schleifendiuretika und ADH-Antagonisten (in klinischer Erprobung) sind weitere therapeutische Optionen. © 2012 Elsevier GmbH, München Husten und Hämoptysen Seite 9 17. Paraneoplastische Syndrome Das SIADH gehört zu den paraneoplastischen Syndromen, die beim Lungenkarzinom in ca. 10% der Fälle auftreten. Sie sind tumor-assoziiert, werden aber nicht durch die lokale Wirkung des Tumors oder seiner Metastasen hervorgerufen. Stattdessen gehen sie auf die Produktion von hormonähnlichen Substanzen, deren Sekretion typischerweise keinem physiologischen Regelkreis unterliegt, oder auf Tumor-getriggerte Autoimmunreaktionen zurück. Besonders häufig werden sie beim SCLC beobachtet, welches wahrscheinlich von endokrin aktiven Zellen des APUD-Systems (Amine Precursor Uptake and Decarboxylation) ausgeht. Am häufigsten sind paraneoplastische Endokrinopathien (neben SIADH z.B. Cushing-Syndrom durch ektope ACTH-Produktion und Hyperkalzämie durch Bildung eines Parathormon-ähnlichen Peptids) sowie Neuro- und Myopathien (z.B. Myasthenia gravis). Die Symptome von paraneoplastischen Syndromen korrelieren nicht mit der Größe des Primärtumors und können zeitlich vor der Diagnose des Grundleidens oder im Verlauf auftreten. Das Auftreten erlaubt daher keine Aussage über die Prognose eines Bronchialkarzinoms. 18. Zusammenfassung • Das Bronchialkarzinom stellt die häufigste Krebstodesursache bei Männern und die dritthäufigste bei Frauen dar. • Hauptrisikofaktor ist das inhalative Zigarettenrauchen. • Die Kardinalsymptome sind Husten, Hämoptysen, Dyspnoe und Gewichtsabnahme. • Paraneoplastische Syndrome treten beim Bronchialkarzinom in 10% der Fälle auf. • Differenzialdiagnostisch ist v.a. an Lungenmetastasen, eine benigne Raumforderung und eine Lungentuberkulose zu denken. • Die wichtigsten diagnostischen Maßnahmen sind die Bronchoskopie mit Biopsie sowie Röntgen- und CT-Thorax. • Histologisch unterscheidet man zwischen dem kleinzelligen (SCLC) und dem nichtkleinzelligen Bronchialkarzinom (NSCLC). • Die Therapie der Wahl ist in lokal-begrenzten Stadien primär chirurgisch (radikale Resektion und Lymphknotendissektion). Bei fortgeschrittenen Stadien, nicht resektablem Tumor oder Inoperabilität werden Chemo- und/oder Radiotherapie eingesetzt. Zusätzlich stehen palliative Verfahren (z.B. tracheobronchiale Stents) zur Verfügung. • Die Prognose ist insgesamt schlecht, da die Diagnose meist erst in fortgeschrittenen Erkrankungsstadien gestellt wird. Dies gilt insbesondere für das SCLC, bei dem in 70– 80% der Fälle Fernmetastasen bei Diagnosestellung vorliegen. © 2012 Elsevier GmbH, München Husten und Hämoptysen Seite 10 19. Literatur 1. Goeckenjan G et al.; Prävention, Diagnostik, Therapie und Nachsorge des Lungenkarzinoms; Interdisziplinäre S3-Leitlinie der Deutschen Gesellschaft für Pneumologie und Beatmungsmedizin und der Deutschen Krebsgesellschaft; Pneumologie 2010; 64: Supplement 2: e1–e164. 2. Spiro S et al.; Initial evaluation of the patient with lung cancer: Symptoms, signs, laboratory tests, and paraneoplastic syndromes. ACCP Evidenced-Based Clinical Practice Guidelines. Chest 2007; 132: 149S–160S. 3. Wright G et al.; Surgery for non-small cell lung cancer: systematic review and metaanalysis of randomised controlled trials; Thorax. 2006 July; 61(7): 597–603. 4. Detterbeck FC, Boffa DJ, Tanoue LT. The new lung cancer staging system. Chest 2009; 136: 260–271. 5. Sobin LH, Gospodarowicz MK, Wittekind C. UICC. TNM Classification of Malignant Tumours. 7th ed. Wiley-Blackwell, 2009. ELSEVIER PROFESSIONAL SOLUTIONS Hackerbrücke 6 80335 München [email protected] © 2012 Elsevier GmbH, München