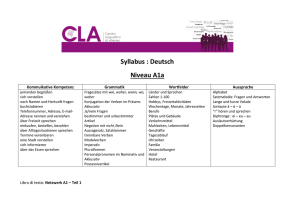
syllabus - OERG
Werbung

OERG 2016 27. – 29. OKTOBER 2016 SYLLABUS ch i e r er t s g/Ö r u b z l a S www.oerg-kongress.at OERG 2016 Syllabus | 27. bis 29. Oktober 2016 FIT-FÜR-DEN-FACHARZT Freitag, 28. Oktober 2016 / Mozart-Saal 4 09:00 – 10:30 FFF Sitzung 1 – Basiskurs Modul B – Gefäß verschließende Verfahren inkl. Coils, Flüssigembolisate, Partikel, Plugs etc. (Teil 1) Moderation: F. Karnel, Wien & M. Schoder, Wien 09:00 – 09:15 09:15 – 09:30 09:30 – 09:45 09:45 – 10:00 10:00 – 10:30 Aufklärung, prozedurale Standards und Medikation F. Karnel, Wien Materialkunde: Katheter, Mikrokatheter, Drähte, Embolisate M. Cejna, Feldkirch Embolisation von Aneurysmen (viszeral und peripher) K. Hausegger, Klagenfurt Obere und untere GI Blutungen A. Chemelli, Baden Quiz und Diskussion 11:00 – 12:30 FFF Sitzung 2 – Basiskurs Modul B – Gefäß verschließende Verfahren inkl. Coils, Flüssigembolisate, Partikel, Plugs etc. (Teil 2) Moderation: C. Neumann, Wien & P. Waldenberger, Salzburg 11:00 – 11:15 11:15 – 11:30 11:30 – 11:45 11:45 – 12:00 12:00 – 12:30 Blutungen bei Trauma R. Portugaller, Graz Weibliches Becken (Myomembolisation, Pelvic congestion, postpartale Blutung) C. Neumann, Wien Männliches Becken (Varicocelen-, Prostata-Embolisation) C. Neumann, Wien Slow-flow und high-flow Gefäßanomalien P. Waldenberger, Salzburg Quiz und Diskussion 2 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 14:00 – 15:30 FFF Sitzung 3 – Basiskurs Modul C – Diagnostische Punktionen, Drainagen, PTCD, Gallenwege, TIPSS, Gastrostomie, Ports etc. (Teil 1) Moderation: M. Gschwendtner, Linz & A. Schuster, Bregenz 14:00 – 14:15 14:15 – 14:30 14:30 – 14:50 14:50 – 15:05 15:05 – 15:30 Biopsien und deren Komplikationsmanagement A. Schuster, Bregenz Drainagen B. Glodny, Innsbruck Methoden und Techniken der Schmerztherapie M. Augustin, Graz Ganglienblockaden und Vertebroplastie M. Gschwendtner, Linz Quiz und Diskussion 16:00 – 17:30 FFF Sitzung 4 – Basiskurs Modul C – Diagnostische Punktionen, Drainagen, PTCD, Gallenwege, TIPSS, Gastrostomie, Ports etc. (Teil 2) Moderation: R. Dorffner, Eisenstadt & M. Schoder, Wien 16:00 – 16:15 16:15 – 16:30 16:30 – 16:45 16:45 – 17:00 17:00 – 17:30 ICCs und Ports P M. Uggowitzer, Leoben Portale Hypertension (TIPSS, Embolisation portosystemischer Shunts und Varizen) M. Freund, Innsbruck Gallengangsinterventionen (maligner und benigner Verschluss, Galleleck, Stein) M. Schoder, Wien Ernährungssonden, Ösophagus- und Rektumstent R. Dorffner, Eisenstadt Quiz und Diskussion Die Programmerstellung erfolgte in Zusammenarbeit mit der ÖGIR, der Österreichischen Gesellschaft für Interventionelle Radiologie und minimal-invasive Therapie 3 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 FIT-FÜR-DEN-FACHARZT Samstag, 29. Oktober 2016 / Mozart-Saal 4 09:00 – 10:30 FFF Sitzung 5 – Basiskurs Modul D – Onkologische Verfahren inkl. TACE oder andere tumorspezifische Embolisationen, SIRT, Ablationen, perkutane Tumortherapien (Teil 1 – perkutan) Moderation: R. Bale, Innsbruck & J. Kettenbach, St. Pölten 09:00 – 09:15 09:15 – 09:30 09:30 – 09:45 09:45 – 10:00 10:00 – 10:30 aterialkunde – perkutane Ablationsverfahren M F. Lomoschitz, Wien Ablation Lebermetastasen J. Kettenbach, St. Pölten Ablation HCC R. Bale, Innsbruck Ablation Niere, Knochen, Lunge H. Fellner, Baden Quiz und Diskussion 11:00 – 12:30 FFF Sitzung 6 – Basiskurs Modul D – Onkologische Verfahren inkl. TACE oder andere tumorspezifische Embolisationen, SIRT, Ablationen, perkutane Tumortherapien (Teil 2 – vaskulär) Moderation: B. Glodny, Innsbruck & F. Wolf, Wien 11:00 – 11:15 11:15 – 11:30 11:30 – 11:45 11:45 – 12:00 12:20 – 12:30 Embolisation/Chemoembolisation/Chemoinfusion J. Petersen, Innsbruck Radioembolisation L. Pallwein-Prettner, Linz Präoperative Tumorembolisation F. Wolf, Wien Tumorboard C. Kölblinger, Ried Quiz und Diskussion Die Programmerstellung erfolgte in Zusammenarbeit mit der ÖGIR, der Österreichischen Gesellschaft für Interventionelle Radiologie und minimal-invasive Therapie 4 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Aufklärung, prozedurale Standards und Medikation F. Karnel, Wien OERG 2016 Syllabus | 27. bis 29. Oktober 2016 OERG 2016 Salzburg, 27. – 29.Oktober 2016 FFF – Basiskurs Modul B…. Aufklärung,Medikation: Literatur Aufklärung prozedurale Standards periinterventionelles Management Medikation [email protected] F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 1 Zentralröntgen, KFJ - Spital F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 2 Zentralröntgen, KFJ - Spital 21.10.2016 21.10.2016 B.Radeleff: ANGIOFIBEL, Springer,2013; 530Seiten, Peri-und postinterventionelle Therapie: 69-76 Analgesie, Anaphylaxie Arterielle Hypertonie Antiarrhythmika Spasmusprophylaxe und Spasmolytika Kontrollierte Hypotension Antikoagulation Sedierung Vasodilatatoren Blutstillung und Gerinnung Laborparameter Literatur CIRSE – Vascular Intervention, 2013 Drugs used during angioplasty/intervention CIRSE - Non Vascular Intervention, 2013 BX/DX – pre-procedure coagulation tests, correction of abnormalities F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 3 Zentralröntgen, KFJ - Spital F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 4 Zentralröntgen, KFJ - Spital 21.10.2016 21.10.2016 Präinterventionelles Management Aufklärung,Medikation: Rahmenbedingungen • • • • • Interdisziplinäre Besprechung (Gefässboard,Tumorboards…) • Kenntnisse d. Laborparameter (Normwerte) Stationäre Aufnahme (am Vortag) Info-,Aufklärungsgespräch IR Kontrolle aller Unterlagen IR Prämedikation – Infusion (1000ml Ringerlactat) Zusätzl. Medikation am Aufnahmetag, am Eingriffstag mit interdiszipl.Tag/Wochenstation festgelegt SOP unmittelbar prä-,postintervent. Management SOP INR 0,9 – 1,1 1,5 – 2,5 (– 3) aPTT Thromboplastinzeit(Quick) Thrombo 20 – 38s 70-100% 150–350 <50.000 Transf. • Kenntnisse der Medikation www.cirse.org/profession/IRPatientSafetyChecklist F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 5 Zentralröntgen, KFJ - Spital 21.10.2016 www.cirse.org/profession/IRPatientSafetyChecklist F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 6 Zentralröntgen, KFJ - Spital 21.10.2016 Aufklärung, prozedurale Standards und Medikation 6 1 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 CAVE: TASS,Clopidogrel… 7 – 10 Tage pausieren vor LungenBx!); in: CT-gesteuerte perkutane Punktionen am Beispiel der Lungen-Bx A.Saur; Radiopraxis 2014;1:9-17 Medikation – Category 1,2,3 Procedures low-moderate-significant risk of bleeding 1) Consensus Guidelines for Periprocedural Management of Coagulation Status and Hemostasis Risk in Percutaneous Image-guided Interventions. PC Maloy et al , SIR-SOP Committee & CIRSE Endorsement. JVIR 2009;20:240-249 2) Consensus Guidelines for Periprocedural Management of Coagulation Status and Hemostasis Risk in Percutaneous Image-guided Interventions. IJ Patel et al, SIR-SOP-Committee & CIRSE Endorsement. JVIR 2012; 23:727-736 3) Addendum of Newer Anticoagulants to the SIR Consensus Guidelines. IJ Patel et al for the SIR SOP-Committee & CIRSE Endorsement. JVIR 2013;24:641-645 F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 7 Zentralröntgen, KFJ - Spital F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 8 Zentralröntgen, KFJ - Spital 21.10.2016 21.10.2016 Medikation – Category 1 Procedures low risk of bleeding Medikation – Category 1 Procedures low risk of bleeding Vascular Dialysis access interventions Central line removal IVC filter placement, Venography PICC Placement Non Vascular Thoracentesis, Paracentesis Thyroid biopsy Superficial aspiration,drainage, biopsy (excl. Intrathoracic, intraabdominal sites) Catheter exchange(Biliary,Nephrostomy,PAD-catheter) • • • • • • • • F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 9 Zentralröntgen, KFJ - Spital 21.10.2016 Medikation – Category 2 Procedures moderate risk of bleeding Venous Intervention transjug.liver bx tunneled central venous catheters Non Vascular PAFD + Bx (abdominal,retroperitoneal) Lung Bx, Liver Bx perc.Cholecystostomy, perc.Gastrostomy, RFA Spine procedures(VertebroKyphopl.,Schmerzblockaden), F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 11 Zentralröntgen, KFJ - Spital 21.10.2016 do not withhold do not withhold withhold 1 dose before procedure withold 5 days; - LMWH do not withhold do not withhold do not withhold do not withhold F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 10 Zentralröntgen, KFJ - Spital 21.10.2016 Vascular arterial Intervention with access size -7F Aspirin Clopidogrel LMWH Coumadin Dabigatran(Pradaxa) Rivaroxaban(Xarelto) Argatroban Apixaban(Eliquis) Medikation – Category 2 Procedures moderate risk of bleeding • • • • • • • • Aspirin Clopidogrel LMWH Coumadin Dabigatran(Pradaxa) Rivaroxaban(Xarelto) Argatroban Apixaban(Eliquis) do not withhold withhold for 5 days withhold 1 dose before procedure withhold 5 days; - LMWH (2-5days) 1 day (Praxbind) (2-5days) 1 day (4h) 1 day (1-2days) 1 day St.p. PCI (DES, Absorb..) = duale Plättchenhemmung f.12 Mon zwingend! Was machen?? F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 12 Zentralröntgen, KFJ - Spital 21.10.2016 Aufklärung, prozedurale Standards und Medikation 7 2 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Medikation – Category 1,2 Procedures low & moderate risk of bleeding Cat 1: Dialysis access interventions Venography, Central line removal PICC placement, IVC filter placement Vascular TIPS Cat.2: Arterial interventions with access size up to 7F Venous Interventions, transjug.liver biopsy Tunneled central venous catheter SOP: vasculäre IR - Verfahren: Aspirin, Clopidogrel, LMWH, Marcoumar: NOAks weiter weiter weiter F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 13 Zentralröntgen, KFJ - Spital 21.10.2016 Medikation – Category 3 Procedures significant risk of bleeding • • • • • • • • Aspirin Clopidogrel LMWH Coumadin Dabigatran(Pradaxa) Rivaroxaban(Xarelto) Argatroban Apixaban(Eliquis) F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 15 Zentralröntgen, KFJ - Spital Postinterventionelles Management: Visite (nachmittags, am nächsten TAg) IR (US-Kontrolle der Punktionsstelle vor Entlassung - IR) Entlassung – üblicherweise am nächsten Tag klin.Ko./ Bildgebung : nächster Tag,1 Woche • Management & Dokumentation eventueller Komplikationen F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 17 Zentralröntgen, KFJ - Spital 21.10.2016 Non Vascular Renal Bx Biliary Interventions (new tract) Nephrostomy tube placement RFA - complex F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 14 Zentralröntgen, KFJ - Spital 21.10.2016 Postinterventionelles Management: withhold for 5 days withhold for 5 days withhold 1 dose before procedure withhold 5 days; - LMWH (2-5days) 1 day (2-5days) 1 day (4h) 1 day (1-2days) 1 day 21.10.2016 • • • • Medikation – Category 3 Procedures significant risk of bleeding F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 16 Zentralröntgen, KFJ - Spital 21.10.2016 Society of Interventional Radiology(SIR) Standards of Practice Committee Classification of Complications by Outcome Minor Complications: A) No therapy,no consequence B) Nominal therapy,no consequence;includes overnight admission for observation only Major Complications: C) Require major therapy,minor hospitalization (<48h) D) Require major therapy,unplanned increase in level of care,prolonged hospitalization (>48h) E) Permanent adverse sequelae F) Death F.Karnel IRKK – Interventionell Radiologisch-Kardiologisches Kompetenzzentrum, Seite 18 Zentralröntgen, KFJ - Spital 21.10.2016 Aufklärung, prozedurale Standards und Medikation 8 3 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Materialkunde: Katheter, Mikrokatheter, Drähte, Embolisate M. Cejna, Feldkirch OERG 2016 Syllabus | 27. bis 29. Oktober 2016 FFF Sitzung 1 - Basiskurs Modul B – Gefässverschließende Verfahren inkl. Coils, Flüssigembolisate, Partikel, Plugs etc. (Teil 1) Materialkunde: Katheter, Mikrokatheter, Drähte, Embolisate 12.10.2016 Wissenswertes/ Maßeinheiten • 1 French = 0,33 mm • 1 Inch = 2,54 mm • • • • Katheter werden mit Außendurchmesser (AD) angegeben Schleusen werden mit Innendurchmesser (ID) angegeben bei Katheter müssen ID nachgelesen werden bei Mikrokatheter müssen ID und AD nachgelesen werden • vor Beginn der Intervention Materialien planen – (vor allem bei Mikrokatheter, AD & ID, Partikel, Coils) Manfred Cejna Institut für Diagnostische und Interventionelle Radiologie Akademisches Lehrkrankenhaus LKH Feldkirch [email protected] OERG 2016 Diagnostische Katheter – 4 French, 5 French, 6 French – vorzugsweise 0,038“ Innenlumen damit für fast alle Mikrokatheter geeignet – keine Seitenlöcher (vermeidet Komplikationen = �Coil-trapping“ oder Thrombus - Embolien) – verschiedene Spitzenkonfigurationen – unterschiedliche Schaftmaterialien – ± hydrophiles Coating Zugang Katheter Führungskatheter Mikrokatheter https://www.merit.com/document-viewer/?dp=http://cloud.merit.com/catalog/Brochures/400741001-G.pdf [email protected] OERG 2016 [email protected] OERG 2016 Diagnostische Katheter & Führungskatheter Mikrokatheter Eigenschaften • Führungskatheter • Außendurchmesser (Fr)/ Innendurchmesser (Inch) • Shapes – – – – – größerer Innendurchmesser (> 0,038“) 5 French (0,056“ ID) = 1,42 mm = 4,3 French 6 French (0,070“ ID) = 1,78 mm = 5,4 French 8 French (0,091“ ID) = 2,31 mm = 7 French verschiedene Spitzenkonfigurationen • 6F Guide 0,070“ + 5F (Vertebralis) 0,038“ + 0,038“ Glidewire (= 2,9 French) – 30–50 cm länger als diagnostischer Katheter – vorgeformt oder formbar über Dampf • Tapering, hydrophiles Coating, Braiding • Röntgensichtbarkeit der Spitze • DMSO/ Lipiodol/ Zytostatika Kompatibilität • Teleskoptechnik: Katheterlänge • © Boston Scientific Angio über Injektor – Innen-DM / Druckbelastbarkeit (psi) © Terumo Marker für Coilapplikation (Detachable-Coils) – Info über Totvolumen notwendig (DMSO) – ggf. ablösbare Spitze (Cyanacrylate, Onyx) © Balt [email protected] OERG 2016 [email protected] OERG 2016 Materialkunde : Katheter, Mikrokatheter, Drähte, Embolisate 10 1 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 12.10.2016 Mikrokatheter • Neuromikrokatheter – kleiner Innendurchmesser (ID) < 0,016“ – schmaler distaler Außendurchmesser (< 2 French) – sehr flexibel, geeignet für sehr gekurvte Zugänge in schmalen Gefäßen • Periphere Mikrokatheter – Standard – ID zwischen 0,016“ und 0,021“ − Partikel bis 500µm, Coils,........ – �High-Flow“ – größerer ID zwischen 0,022“ und 0,027“ − Chemoembolisation, Stroke Therapy (Stent-Retriever) − Partikelembolisation mit Partikel > 500µm Vorbereitung von Perfusor oder Druckbeutel bei Kombination Katheter/ Mikrokatheter – verhindert Thrombenbildung (5.) 2. (6.) 4. 3. 1. [email protected] OERG 2016 Drähte • Embolisationsmaterialien Arbeitsdrähte – Wechseldrähte – – – – Metalldrähte ± hydrophiler Beschichtung 180 cm bis 300 cm weicher bis rigider (steiferer) Schaft (hat mehr Support) Oft �floppy“ Spitze (atraumatisch) • Rekanalisations (CTO) Drähte • steuerbare Drähte • Drähte für Mikrokatheter • • • 0,014“ Drähte 0,018“ Drähte 0,035“ – 0,038“ Drähte Gelfoam ...... – für 0,014“ oder 0,018“ – rigide, schmale Spitze, erhöhte Penetrationskraft in Verschlüssen Beads Weitere PVA Embospheres Beadblock Embozene ........ – oft Nitinolkern, 1:1 Bewegungs-Steuerung, gebogene oder biegbare Spitze – auch für Mikrokatheter Plugs Detachable Balloons ........ Flüssigembolisate Coils Pushable Detachable Mechanisch, Elektrolytisch.. – 0,010“ bis 0,016“ [email protected] Permanent Temporär Cyanacrylate Onyx Alkohol OERG 2016 [email protected] Embolisationsmaterialien Gelfoam • • • • • Gelfoam Beads = Partikel = Mikrospheres = Microparticles Coils Plugs Flüssigembolisate • wird in der Chirurgie als Hämostatikum verwendet • Gelatine aus gereinigter Schweinshaut • die Wahl des Embolisationsmaterials richtet sich nach: • • Target Embolisation = Embolisation des Zielgebietes Non-Target Embolisation = unerwünschter/ ungeplanter Gefäßverschluss – – – – – Schwamm oder Puder − Spongostan©, Gelitaspon© oder Curaspon© Durchmesser des Gefäßes Flussgeschwindigkeit im Gefäß (gewünschter) Ort des Gefäßverschlusses Verschlussdauer (temporär oder permanent) − weitere Faktoren wie z.B. Chemotherapeutikumbeladung von Beads bei Tumorembolisation (= drug eluting beads) [email protected] OERG 2016 OERG 2016 • resorbierbares Embolisationsmaterial für temporäre Embolisation – Trauma – nach TACE (transarterielle Chemoembolisation) – Alternative ist hier Embocept-S© (Stärkepartikel) [email protected] OERG 2016 Materialkunde : Katheter, Mikrokatheter, Drähte, Embolisate 11 2 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 12.10.2016 Gelfoam – Vorbereitung [email protected] OERG 2016 Partikel (Beads) - Übersicht • irreguläre (nicht sphärische) Partikel • uniforme sphärische, kalibrierte Partikel • Unterscheidung – Polyvinylalkohol (Contour, PVA) – – – – – – – – – – Embosphere (trisacryl gelatin acryl polymer TGMS) BeadBlock (acryl-amido polyvinyl alcohol asPVA) Embozene (PMMA – polyphosphazen nanocoat PMMA-PP) Hydropearls (PEG - polyethylene glycol) ......... Physikalische Eigenschaften (Größe, Komprimierbarkeit,..) Handling Biologische Wirkung (Entzündung, Fibrose, Abbau) Reversiblität (Aggregation, Redistribution, Rekanalisation) Klinische Ergebnisse (Indikation vs Größe) [email protected] Coils Plugs • • • • • • • Detachable (fixiert am �Pusher“, kontrollierte Absetzung z.B. mechanisch oder elektrolytisch, das Coil kann ggf. wieder komplett entfernt werden wenn es nicht abgesetzt wurde – hohe Sicherheit!) Pushable (nicht fixiert am Pusher, weniger kontrolliert absetzbar), billiger Mikrocoils < 0,035“ (zumeist Platin) werden über Mikrokatheter abgesetzt Standard Coils ≥ 0,035“ (aus Inconel oder Platin) werden über diagnostische Katheter abgesetzt • • • • OERG 2016 Nitinolnetzkonstruktionen oder PTFE-Nitinol-Schirm Konstruktionen ermöglichen einen prompten Gefäßverschluß durch eine Obstruktion des kompletten Gefäßquerschnitts Gefäßverschluss durch Flußverlangsamung/ Thrombusformation von 3 mm (appliziert über Mikrokatheter) bis 22 mm (appliziert über eine 7F Schleuse oder 9F Guiding Katheter) Oversizing um ≈ 30% – z.B. Amplatzer Plug 12mm DM für 8mm Gefäß-DM für raschere Thrombusformation können Coils mit Dacron- oder PGLA-Fäden besetzt sein (= �fibered coils“) für promptere Querschnittsobstruktion können Coils mit einer Hydrogelschicht gecoatet sein die im Blutstrom aufquillt (und das Volumen des Coils bis auf das 5-9-fache erhöht) © St. Jude [email protected] OERG 2016 [email protected] OERG 2016 Materialkunde : Katheter, Mikrokatheter, Drähte, Embolisate 12 3 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 12.10.2016 Flüssige Embolisate • • für rasche zumeist flußgesteuerte Embolisation z.B. bei schnellem Fluss (z.B. AV-Malformationen, Embolisation von Blutungen bei schlechter Gerinnung und schlechter direkter Erreichbarkeit mittels Mikrokatheter), technisch anspruchsvoll Cyanacrylate • Onyx • ein weiteres flüssige Embolisat ist Alkohol, der Gefäßverschluss entsteht durch Proteindenaturierung und Endothelschädigung, ebenfalls technisch anspruchsvoll – schnelle Polymerisation bei Kontakt mit Blut – um eine vorzeitige Polymerisation zu verhindern erfolgt die Applikation über Mikrokatheter nach nach Spülung mit > 5% Glucoselösung zusammen mit Lipiodol (Sichtbarkeit unter Durchleuchtung) – NBCA n-butyl-2 cyanacrylate (Histoacryl) – NBCA-MS-Co-monomer (Glubran 2) – ethylene-vinyl-alcohol-copolymer, gelöst in dimethyl sulfoxide (DMSO) mit Tantalpuder um es in der Durchleuchtung sichtbar zu machen – sehr langsame Applikation über Mikrokatheter, technisch ebenfalls anspruchsvoll [email protected] OERG 2016 Materialkunde : Katheter, Mikrokatheter, Drähte, Embolisate 13 4 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Obere und untere GI Blutungen A. Chemelli, Baden OERG 2016 Syllabus | 27. bis 29. Oktober 2016 19.10.2016 Definition ▪ Obere GI Blutung: - Andreas Chemelli LK Baden-Mödling FFF 1 – Basiskurs Modul B Gefäß verschließende Verfahren inkl. Coils, Flüssigembolisate, Partikel, Plugs etc. - Ösophagus - Magen - Duodenum Landesklinikum Baden-Mödling Landesklinikum Baden-Mödling Obere und untere GI Blutungen Häufigkeit ▪ - unterhalb des Treit´schen Bandes - Dünndarm - Dickdarm - Rectum Diagnosis of gastrointestinal bleeding: A practical guide for clinicians; World J Gastrointest Pathophysiol 2014 November 15; 5(4): 467-478; 90 % obere – 10 % untere GI Blutungen ▪ Mortalität: 5-10% Kolondivertikel Magenulcus Entzündungen Tumoren Refluxösophagitis Mallory Weiss Läsion Tumoren Varizen Ösophagus, Magen ▪ - 70-80 % sistieren spontan, - 10 % bluten anhaltend - 25 % erleiden 2 Blutung - • Hinterwand des Bulbus duodeni, A. gastroduodenalis, pankreaticoduodenale Arkaden • Kleine Magenkurvatur: A. gastrica sinistra 30 % nach Behandlung Rezidiv Blutung innerhalb von 3 Tagen ▪ Ösophagus- und Fundus Varizen Blutungen: 25 % ▪ Mortalität 5-11% Landesklinikum Baden-Mödling 70-80 % sistieren spontan Schleimhautlängsrisse ösophagogastraler Übergang bedingt durch chronische Schädigung Varizen Dickdarm, Rektum Kolondivertikel: 40% - - Angiodysplasien Untere GI Blutung: 20/100.000 Einwohner Peptisches Ulkus: 50 %; Ulcus duodeni > Ulcus ventriculi, Mallory Weiss Läsionen: 5 – 15 % Untere GI Blutung: 10% Duodenalulcus Erosionen Landesklinikum Baden-Mödling ▪ Landesklinikum Baden-Mödling Variköse – nicht variköse Blutung ▪ Untere GI Blutung: Obere GI Blutung: 90% 200/100.000 Einwohner Obere GI Blutung: 150/100.000 Einwohner Landesklinikum Baden-Mödling ▪ Gastrointestinale Blutung ▪ ▪ oberhalb des Treit´schen Bandes ▪ Entzündung: 25% ▪ Angiodysplasie: 10% ▪ Tumoren: 10% ▪ Andere Ursachen zb Hämorrhiden ▪ Mortalität: 2-9% ▪ 15-20% der transrektalen Blutung ist die Quelle der Obere GI Trakt Obere und untere GI Blutungen 15 1 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Diagnostik Spiral CT Spiral CT ▪ digitale Subtraktionsangiographie ▪ Doppelkontrastmitteluntersuchung: weitgehend ersetzt durch Endoskopie - ev. bei inkompletter Koloskopie, nicht bei akuten und lebensbedrohenden Blutungen (cave: Barium) - Bariumeinlauf für Therapie - Dünndarm: Sellinkpassage ▪ MRT ▪ Szintigraphie direkter Nachweis des KM Austrittes in das Darmlumen (0,5 ml/min1) - Blut oder KM Depot im Darmlumen - Sensitivität bis 85 % - Nativ Phase: intraluminaler KM Rest, Verkalkung; 5 mm Schichtdicke - Arterielle KM Phase Abdomen: 3 - 5 mm Schichtdicke - Portalvenöse KM Phase Abdomen: Zunahme des Extravasates; 5 mm Schickdicke Nicht invasiv, Wiederholung in neuerlichen Blutungsphase ▪ Kuhle WG, Sheiman RG. Detection of active colonic hemorrhage with use of helical CT: findings in a swine model. Radiology 2003 228(3): 743-52 Gastrointestinale Blutung Interventionell-radiologische Diagnostik und Therapie. M. Wingen, R.W. Günther; Der Chirurg Springer 2006 Szintigraphie ▪ Technetium markierte Erythrozyten ▪ Vorteil: sehr hohe Empfindlichkeit 0,1 – 0,5 ml/min ▪ Nachteil: oft schlechte anatomische Lokalisation; Peristaltik mit Weiterbeförderung des Tracer Landesklinikum Baden-Mödling Spiral CT: GI Blutung Landesklinikum Baden-Mödling - Untersuchungsprotokoll bei GI Blutung: ▪ Landesklinikum Baden-Mödling Landesklinikum Baden-Mödling hohe räumliche Auflösung ▪ ▪ Endoskopie ▪ 19.10.2016 The accuracy of technetium-99m-labeled red cell scintigraphy in localizing gastrointestinal bleeding. Dusold R, Burke K, Carpentier W, Dyck WP; Am J Gastroenterol. 1994 Mar; 89(3):345-8. Angiographie Landesklinikum Baden-Mödling - ab 0,5 – 1 ml/min Blutung nachweisbar = ca. 2-3 Erythrozyten Konzentrate pro Tag ▪ Kollateralgefäße bei oberen GI Blutungen ▪ keine Darmvorbereitung notwendig ▪ positive Blutungsnachweis in 27 - 77% ▪ ▪ direkter Nachweis der Blutungsquelle Therapieoption in der selben Sitzung Massive hemorrhage in the lower gastrointestinal tract in adults: diagnostic imaging and intervention. Zuckerman DA, Bocchini TP, Birnbaum EH; AJR Am J Roentgenol. 1993 Oct; 161(4):703-11. Arterial interventions in gastrointestinal bleeding.Cherian MP, Mehta P, Kalyanpur TM, Hedgire SS, Narsinghpura KS Semin Intervent Radiol. 2009 Sep; 26(3):184-96. ▪ Landesklinikum Baden-Mödling ▪ Angiographie ▪ Untere GI Blutung: - A. mesenterica inferior - A. mesenterica superior - Truncus coeliacus Obere GI Blutung: - Truncus coeliacus - A. mesenterica superior - Selten Aorta abdominalis: V.a. aortoduodenale Fistel Katheter: - Angiographie: Angiographie Katheter 4-5 French - Transarterielle Embolisation: Mikrokatheter 2-3 F, Mikrocoils ▪ Buscopan (Reduktion der Darmartefakte) ▪ Anästhesie stand by / Narkose Obere und untere GI Blutungen 16 2 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Gefäßvarianten: Truncus coeliacus Transarterielle Embolisation ▪ Ziel: Mechanische periphere Okklusion ▪ Koaxiale Katheter Technik ▪ Mikrospiralen ▪ Ev. Partikel ▪ Keine flüssigen Embolisate Landesklinikum Baden-Mödling Landesklinikum Baden-Mödling - Sensitivität zw. 24 – 87% Landesklinikum Baden-Mödling - Wahl des richtigen Zeitpunktes • aktive Blutung • Keine aktive Blutung: Detektionsrate ~ 20% wichtigster korrelierender Faktor = systolischer RR • in 76,5% bei Blutungsnachweis < 100 mm Hg - Untersuchungstechnik - Erfahrung des Untersuchers - Art der zugrunde liegenden Blutung • chronisch okkulte • rezidivierend akut • erstmalig akut 40% 30% 47% - zu geringes Blutungsvolumen - arterielle Spasmen Landesklinikum Baden-Mödling - Gut 1997/8, Clin Radiol 1993, AJR 1991, Am J Gastroenterol 1989 - sicher, einfache Handhabung Kapillarer Verschluss mit Gefahr von Darmwandnekrose ▪ hohe technische Erfolgsrate: 98% ▪ hohe primäre Erfolgsrate: 98% ▪ 13% Rezidiv Blutungen (hauptsächlich bei akute obere GI Blutung) ▪ höchste Rezidiv Blutungsrate bei Duodenalulzera ▪ keine symptomatische intestinale Ischämie ▪ klinische Erfolgsraten: AOGIB 68%, AUGIB 91%, transpapilläre Blutung 100% - Partikel 150-250 µm Luc Defreyne et. al. Radiology 2001;218:739-748 Coilembolisation der A. gastroduodenalis Landesklinikum Baden-Mödling Blutung aus Duodenalulcus Landesklinikum Baden-Mödling - superselektive Embolisation möglich Embolisation bei endoskopisch nicht stillbaren Blutungen Angiographischer Nachweis von Blutungsquellen ▪ 19.10.2016 H.I.: 80 Jahre Obere und untere GI Blutungen 17 3 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Kontrollangiographie A. mesenterica superior Landesklinikum Baden-Mödling Landesklinikum Baden-Mödling Kontrollangiographie Truncus coeliacus Divertikelblutung: Coilembolisation Landesklinikum Baden-Mödling Landesklinikum Baden-Mödling Coilartefakt im Bereich des Duodenums Coilartefakt in der Darmwand Wieviel ist genug, wieviel ist zu viel? Landesklinikum Baden-Mödling Landesklinikum Baden-Mödling 19.10.2016 ▪ Embolisation der Vasa recta ist optimal ▪ Falls nicht erreichbar, Embolisation der Marginalarterie max. 3-4 cm mit Coils ▪ Verminderter Perfusionsdruck soll Hämostase erzielen aber keine Ischämie ▪ PVA nicht empfohlen falls doch größer als 250 µm, ▪ Keine flüssigen Embolisate - (max. 3-4 cm mit Coils) Obere und untere GI Blutungen 18 4 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 variköse Blutung Untere GI Blutung aus Rektumvarizen Endoskopisch nicht stillbare Blutungen - Indikation für Tips - Portalvenöse Druckentlastung und ev. endovaskuläre Varizenembolisation - Notfall Tips - Reblutungsraten ca. 10 - 20% - Häufig Reinterventionen Landesklinikum Baden-Mödling Landesklinikum Baden-Mödling ▪ 19.10.2016 Zusammenfassung Endoskopie steht an erster Stelle ▪ Angiographie Blutungsnachweis in 24 – 87% in Abhängigkeit der Blutungsintensität ▪ Spiral CT: hohe Empfindlichkeit, KM und Nativ CT ▪ Transarterielle Embolisation sicheres und komplikationsarmes Verfahren Landesklinikum Baden-Mödling ▪ Obere und untere GI Blutungen 19 5 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Blutungen bei Trauma R. Portugaller, Graz OERG 2016 Syllabus | 27. bis 29. Oktober 2016 10.10.2016 Hemorrhage in Traumatism Etiology Hemorrhage in Traumatism Rupert Horst Portugaller Dpt. of Neuroradiology, Vascular and Interventional Radiology Medical University of Graz Austria • Iatrogenic: Radiology, surgery, endoscopy • Polytrauma: Motor vehicle accidents, falls, accident at work, sports accidents, etc. • Bloody Crimes: Gunshots, stab wounds, etc. 1972: First description of transcatheter embolization of internal iliac artery to control hemorrhage in pelvic fractures Hemorrhage in Traumatism Hemorrhage in Traumatism Genesis Etiology Blunt trauma Penetrating trauma Solid organ injuries Vascular injuries Solid Organ Injury Intima Lesion Vessel Injury Intima/Media Lesion Intramural Hematoma Mural Thrombus Vessel Occlusion Hemorrhage in Traumatism Contained Perforation, Pseudoaneurysm Intima/Media/ Adventitia Lesion (Laceration, Transection) Hemorrhage A/V-Fistula Hemorrhage in Traumatism Imaging If clinical signs of hemorrhage: • Usually CT; MRI in rare conditions • Un-enhanced, CM-enhanced arterial and venous series Dissection Treatment Considerations • • • • • • Amount of bleeding Speed of bleeding Hemodynamic status Type of vessel/ organ Type of arterial injury Size of artery Blutungen bei Trauma 21 1 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Hemorrhage in Traumatism Indications for Emergency Angiography • Cinical signs or symptoms of hemorrhage • CT evidence of ongoing hemorrhage or vascular injury • Difficult surgical access • High patient risk of operation • Selective catheter embolization may limit loss of normal tissue Hemorrhage in Traumatism Treatment Considerations Bleeding from: Medium and small sized arteries Side- or end branches Embolization True end arteries (spleen, kidney): • Certain amount of organ tissue loss expected • Adequate parenchymal reserve should be present Proximal vs. distal embolization: • Proximal catheter position for embolization in urgent situations (unstable patients, pelvic trauma): Temporary embolization agents preferred as large amount of tissue gets ischemic • Distal embolization: Stable patients; enough time for super-selective vessel sondage Hemorrhage in Traumatism Radiological Equipment • Helical CT • Modern C-arm unit with digital subtraction angiography • Microcatheters, steerable and hydrophilic guide wires, coaxial guiding catheters, sheaths • Embolization material • Covered stents 10.10.2016 Hemorrhage in Traumatism Treatment Considerations Ischemic Ischemic arterial arterial injury injury Unstable Unstable patient patient Severe Severe arterial arterial tissue tissue loss loss Multiple Multiple bleeding bleeding sites sites Surgery Bleeding from: Medium and small sized arteries Side- or end branches Embolization Bleeding from focal arterial tear/ hole: Pseudoneurysm AV-Fistula Embolization Covered stents Hemorrhage in Traumatism Treatment Considerations Bleeding from focal arterial tear/ hole: Pseudoneurysm AV-Fistula Embolization Covered stents Embolization: • Sandwich technique with coils (backdoor/ frontdoor) if peripheral collateralization present (gastroduodenal artery, mesenteric arteries, musculoskeletal arteries) Covered stents: • If no peripheral collateralisation, end-organ perfusion must be preserved (kidney, superficial/ popliteal femoral artery, subclavian/ axillary/ brachial artery, brain supplying arteries) Hemorrhage in Traumatism Embolic Agents • Metallic coils: For single-vessel injuries. Distal occlusion of bleeding arteries. Arteries treated must be expendable, nonessential or relatively infarction resistant. • Gelatin sponge: Recanalizes within weeks to months. When non-selective embolzation necessary. Distal occlusion (slurry). • Glue, Onyx: For superselective embolization. • Particles: Superselective embolization. • Covered stents: For vessel tears, holes, pseudoaneurysms. Blutungen bei Trauma 22 2 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Hemorrhage in Traumatism, Pelvic Trauma Case 1 K.P.♀ 36-y-o Bicycle overrun by truck Polytrauma: • Cerebral trauma • Unstable hematothorax, serial rib fractures • Complex pelvic fractures • Upper and lower extreneties fractures • Diaphragm rupture Unstable patient Lots of RBC-concentrates 10.10.2016 Hemorrhage in Traumatism, Pelvic Trauma Case 1 DSA: Multiple sites of pelvic arterial hemorrhage Unselective embolization of both internal iliac arteries with gelatine sponge Outcome: DIC with ongoing generalizd hemorrhage from all wounds; abdominal compartment-sd., extremities compartmnent-sd.; + Hemorrhage in Traumatism Hemorrhage in Traumatism Pelvic Trauma • Treated first by external fixation, tamponade, that reduces venous/ osseous bleeding • Continued bleeding indicates arterial sources • Often unstable polytrauma patients • Emergency balloon occlusion of the infrarenal aorta in the trauma unit described • Often unselective embolization of both internal arteries necessary • High technical success rate (85-100%), low clinical success rate (50%) • Particles: Ischemic complications low if >500µm Hemorrhage in Traumatism, Pelvic Trauma Temporary Balloon Occlusion Pelvic Trauma Resuscitative endovascular balloon occlusion of the aorta (REBOA) http://www.traumaready.com/reboa/#.V_P4HGzmTZ4 Hemorrhage in Traumatism, Spleen Trauma Case 2 S.A., 45-y-old ♂, fell down the stairs Lars Lonn: The trauma patient: Solid organ trauma, ECR 2012 Blutungen bei Trauma 23 3 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Hemorrhage in Traumatism, Spleen Trauma Case 2 Intracapsular hemorrhage Hemorrhage in Traumatism Spleen Trauma • ~70% of patients with blunt splenic injuries may be treated nonoperatively with success rates of 71%-97% • Nonoperative management of splenic injuries successful in ≥95% of children • Trancatheter intervention is indicated in intra- or perisplenic extravasation or splenic arterial injury • Scalfani et al: 84% salvage with embolization in splenic injuries ChS Morris et al. Medscape reference. http://emedicine.medscape.com/article/423295-overview#a1 10.10.2016 Hemorrhage in Traumatism, Spleen Trauma Case 2 Coil embolization Hemorrhage in Traumatism, by Organs Hepatic Trauma • Non-operative management for hemodynamic stable patients • Indications for DSA with evt. embolization: Stable patients with ongoing signs of hemorrhage (ca. 3%) or documented exravasation on CT • Postembolization infarction less likely due to dual blood supply • Occluded v. portae is relative contraindication for embolization • Superselective embolization with coils, gelfoam, particles, glue Hemorrhage in Traumatism, Visceral Case 3 • K.R. 50 y-o ♂ • GIST • 11.03.2015: Partial duodenopancreatectomy with bilio-digestive anastomosis (Whipple) • Neurofibromatosis Type 1 https://www.klinikum.uni-heidelberg.de/2-3Pankreaskopfresektion-nach-Kausch-Whipple.104444.0.html Hemorrhage in Traumatism, Visceral Case 3 CT, 29.03.2015: • Retrohepatic bleeding • Huge pseudoaneurysm at coeliac trunk • Surgeons refuse operative therapy 29.03.2015: • Akute upper abdominal pain • Hemorrhagic shock • Hb 6.6 g/dl Blutungen bei Trauma 24 4 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Hemorrhage in Traumatism, Visceral 10.10.2016 Hemorrhage in Traumatism, Neck Case 4 Case 3 • 73-year-old woman • Oct 2003: Left subclavian artery stenosis, stent implantation Embolization of the coeliac trunk and common hepatic artery DSA April 2004: Problem: No collateral arteries to the liver (St. p. WhippleOp.) Genesis: Acute hepatic failure Patient recovered slowly over months and is, now, free of complaints Hemorrhage in Traumatism, Neck Case 4 Aneurysm of the left subclavian artery Hemorrhage in Traumatism, Visceral Case 5 E.G. 56 y-o ♀ • 12.02.2016: Admittance due to somnolent mental status of unknown origin • Diagnosis: Non-convulsive status epilepticus • 16.02.2016: Extraction of a misplaced central venous line from the right subclavian artery • Art. hypotension, pain, dyspnea Stentgraft Hemorrhage in Traumatism, Visceral Case 5 Hemorrhage in Traumatism, Visceral Case 5 CT: Active CM-extravasation at the right subclavian artery, hemato-pneumothorax Self-expandable stentgraft 7/50 mm Blutungen bei Trauma 25 5 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 10.10.2016 Hemorrhage in Traumatism, Visceral Hemorrhage in Traumatism, Visceral Case 6 Case 6 • G.J. 61 y-o ♂ • St. Motor-vehicle accident with polytrauma; blunt abdominal trauma 07/2004; partial small bowel resection • Diarrhea since one year before admission 02.05.2005 22.3.2005 Hemorrhage in Traumatism, Visceral Hemorrhage in Traumatism, Pelvic Trauma Case 6 Case 7 B. F., 45 y-o ♀, St. p. right laparoscop. salpingo–oophorectomy: Pelvic pain, Hb↓ 7.11.2006 Hemorrhage in Traumatism, Pelvic Trauma Case 7 Pseudoaneurysm of the anterior branch of the right internal iliac artery (IIA) Hemorrhage in Traumatism, Pelvic Trauma Case 7 Coil embolization in sandwich technique Blutungen bei Trauma 26 6 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Hemorrhage in Traumatism, Musculoskeletal Case 8 10.10.2016 Hemorrhage in Traumatism, Musculoskeletal Case 8 Post embol. with PVA partikels 355 – 700 ųm, and spongostan - torpedos 64-y-o ♂, 36 hours after cow-kick, continuing hemorrhage after surgical revision Blutungen bei Trauma 27 7 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Weibliches Becken (Myomembolisation, Pelvic congestion, postpartale Blutung) C. Neumann, Wien OERG 2016 Syllabus | 27. bis 29. Oktober 2016 07.10.2016 Eine Entität?...! Venöse Embolisationen im Becken Pelvic Congestion Syndrome Varikozele Christian Neumann Institut für Radiologie und Nuklearmedizin KH der Barmherzigen Brüder Wien 33 a, f, PCS Varicocele Pelvic Congestion Syndrome Einfache Diagnosestellung Schwierige Diagnosestellung Männer fühlen sie Kliniker fühlen sie Ultraschall kann sie leicht darstellen Jeder glaubt daran Schmerz, Infertilität Fast alle Kliniker kennen Krankheitsbild Frauen fühlen es nicht genau Kliniker fühlen es nicht Ultraschall ev. inkonklusiv Laparoskopie u.U. auch CT/MR kann es darstellen, öfter aber nicht im Befund Varicocele - Klinik „bag of worms“, 95% links Infertilität Testikuläre Atrophie bei Adoleszenten (reversibel nach Therapie) Viele Gynäkologen glauben nicht daran Die meisten anderen Kliniker haben noch nie davon gehört Pelvic Congestion Syndrome - Klinik Warum meistens links? Entrapment der linken Nierenvene in 10,9% Davon 5,5% mit Symptomen einer Varikozele oder eines Pelvic Congestion Syndroms Dumpfe Schmerzen (Geschlechtsverkehr (Dyspareunie), Menstruation, Müdigkeit, längerem Stehen, Schwangerschaft) 15% aller Besuche bei Gynäkolog/in wegen „Beckenschmerzen“ Etwa 30% davon wegen PCS Empfindliche Blase, Dysmenorrhoe lokoregionale Varizen an der Vulva / am Perineum, Oberschenkel www.cirse.org 20 a, m, Varikozele Poyraz et al., Acta Radiol 2012 1 Weibliches Becken (Myomembolisation, Pelvic congestion, postpartale Blutung) 29 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 07.10.2016 Warum meistens links? Varianten der linken Nierenvene Retroaortale Vene 0.8-7.1% Renaler „Kragen“ 0.2-30% Akzessorische Nierenvene 0.8-6% Vorderes „Nussknacker“Syndrom Hinteres „Nussknacker“Syndrom „Venenring“ der Nierenvenen Nam JK et al., Korean J Urol 2010 Diagnose Varikozele: Klinik Ultraschall Pelvic Congestion Syndrome: 39 a, f, chronische Beckenschmerzen vor allem beim Stehen seit Jahren Ultraschall (transvaginal besser als transabdominell) MR CT Phlebographie in Interventionsbereitschaft IMMER MIT KLINIK KORRELIEREN! PCS: MRT PCS: Ultraschall Darstellung der erweiterten Venen parametran ≥ 5 mm DM Reflux (kraniokaudale Strömung) in der V. ovarica V. ovarica ≥ 8 mm weitere Kriterien: Gewundene Beckenvenen Langsamer Blutfluss (3 cm/s) Erweiterte Vv. arcuatae im Myometrium Park et al, AJR 2004 Dilatierte Vv. arcuatae Parametrane Varizen Evaluation der Adnexen Ganeshan et al., CVIR 2007 Dynamische Sequenzen mit KM 2 Weibliches Becken (Myomembolisation, Pelvic congestion, postpartale Blutung) 30 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 07.10.2016 Venographie - Graduierung PCS: CT Oft Zufallsbefund bei CT aus anderer Ursache – „Beckenschmerzen, Bauchschmerzen“ Aber: auch bei asymptomatischen Patientinnen Optimalerweise auf neigbarem Angiographie-Tisch Therapie: Embolisation Therapie Medizinisch / konservative Therapie Varikozele: ? PCS: Hormontherapie Radiologisch-interventionell Embolisation (!) Operativ Varikozele: Venenligatur (auch laparoskopisch) PCS: Als Ultima Ratio (HE+OE+Venenligatur) Embolisation - Indikationen PCS: Varikozele: Schmerzen, Ödem Infertilität Rezidivvarikozele nach chirurgischer Therapie Testikuläre Atrophie bei pädiatrischen Patienten mit großer Varikozele Chronischer Beckenschmerz ohne andere Ursache Symptomatische pelvine Varikositas Rasche Rezidivvarikositas der UEX nach adäquater Therapie (oder Embolisation - Kontraindikationen Kontraindikationen gegen Angiographie im Allgemeinen KM-Allergie, Koagulopathie, Niereninsuffizienz Andere Ursache für chronischen Beckenschmerz noch ohne adäquate Therapie Schwangerschaft atypische Verteilung) Symptomatische labiale, vulväre oder perineale Varikositas 3 Weibliches Becken (Myomembolisation, Pelvic congestion, postpartale Blutung) 31 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 07.10.2016 Embolisation - Technik Zugang transfemoral oder transjugulär, 4F Katheterisierung zuerst der linken Nierenvene, und weiter der V. ovarica/spermatica mit Führungskatheter (ev. Mikrokatheter) Nach Embolisation links Venographie (+ ev. Intervention) rechts und der V. iliaca interna beidseits Embolisationsmaterialien Coils Na-Tetradecylsulfat (Sotradecol®) Polidocanol (Aethoxysklerol®) Alkohol Gelfoam Glue Amplatzer? Embolisation - Technik „Sandwich-Technik“ – Coils/Schaum/Coils/Schaum/Coils Therapie: Embolisation mit Coils 48 a, f, chron. UB-Schmerz seit 3 a 33 a, f, UB- und Kreuzschmerz seit 2 a Therapie: Embolisation mit Coils 40 a, f, chronischer UB-Schmerz und Dyspareunie seit Jahren 4 Weibliches Becken (Myomembolisation, Pelvic congestion, postpartale Blutung) 32 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 07.10.2016 Therapie: Embolisation mit Coils und Sklerosans Therapie: Embolisation mit Sklerosans 19 a, m, Rezidivvarikositas nach Ligatur © OA Dr. Franz Karnel, SMZ Süd KFJ Wien Komplikationen Komplikationen: – Postembolisationssyndrom / Schwellung, Schmerzen – Coil-Migration – Venenläsionen – Perforation – Hämatom Erfolgsraten Technischer Erfolg: 96,7 – 100% Klinischer Erfolg: PCS: Verbesserung der Symptome: Keine Veränderung: Verschlechterung : 80% - 83% 14% - 17% 3% - 4% Varikozelen: Schwangerschaft bei infertilen Paaren:30%-35% Kim et al., JVIR 2006 Kwon et al., CVIR 2007 Après Intervention Nachbetreuung auf der Station Bettruhe und Druckverband für 4 Stunden Schmerzen / Schweregefühl für 24-48 Stunden Klinische Kontrolle nach etwa 6 Wochen, eventuell ergänzend Ultraschall 5 Weibliches Becken (Myomembolisation, Pelvic congestion, postpartale Blutung) 33 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Männliches Becken (Varicocelen-, Prostata-Embolisation) C. Neumann, Wien OERG 2016 Syllabus | 27. bis 29. Oktober 2016 07.10.2016 Arterielle Embolisationen im Becken Myomembolisation Postpartale Blutungen Prostataembolisation Christian Neumann Radiologie und Nuklearmedizin, KH der Barmherzigen Brüder Wien Myomembolisation Myomembolisation Myomembolisation: Indikationen • UFE / Uterine Fibroid Embolisation • UAE / Uterine Artery Embolisation • Menometrorrhagien • Druckgefühl, Schwere im Becken • Interventionelle Therapie von • Pelviner Schmerz • Oft zyklusabhängig • Auch andere Ursachen bedenken (z.B. Endometriose, …) • Uterusmyomen • Uterus myomatosus • Adenomyosis uteri • Harndrang, Inkontinenz, Retention, Hydronephrose • Einführung 1995 Myomembolisation: Indikationen Myomembolisation: Procedere • Myome • Gyn-Konsil • Nicht optimal für gestielte subseröse oder submuköse Myome • Größe und Zahl kein limitierender Faktor • aktueller PAP • Optionell Sono • Labor • BB, CRP, PTZ, Crea, betaHCG • Bildgebung: MRT • Inklusive MRA • A. uterina / A. ovarica • Sedoanalgesie • Blasenkatheter • Antibiotische Abschirmung • Vorheriger Entzündungssausschluss 1 Männliches Becken (Varicocelen-, Prostata-Embolisation) 35 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 07.10.2016 Myomembolisation: Procedere Myomembolisation: Procedere • Punktion inguinal ein- oder beidseits • Sondierung der AII Identifizierung der A. uterina und konsekutive superselektive Sondierung (wenn möglich, bis über zervikale Äste hinaus) mit Mikrokatheter/Mikrodraht • Applikation von Mikropartikeln bzw. Mikrosphären • Größe 700-900 µm (500-1100 µm) • Vermischt mit KM (lt. Herstellerangaben) • Bis zur „Near-Stasis“ (langsamer Fluss bleibt erhalten) • Koaxialtechnik Myomembolisation: Nachbetreuung Myomembolisation: Procedere • Erfolgskontrolle • Wiederholung des Procedere auf der Gegenseite • Hypogastricusblock oder i.a. Lidocain • Schmerzpumpe, Antiemetika • Meist für 1-3 Tage schmerzhaft • CEUS vor Entlassung • MR-Kontrolle nach 6 (und 18) Monaten Myomembolisation: Komplikationen Myomembolisation: Ergebnisse • Myomgeburt • EMMY-Trial (JVIR, 2006; Am J Obst Gynecol 2010) • Submuköse Myome können ausgestoßen werden • Fehlembolisation • Myometriumverletzung (selten) • Ovarinsuffizienz • Vorzeitige Menopause v.a. bei Patientinnen >45 a • Blutung, Infektion • Bei Kinderwunsch Zurückhaltung, Alternativen? 2 Männliches Becken (Varicocelen-, Prostata-Embolisation) 36 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 07.10.2016 Postpartale Blutungen: Ursachen • • • • Postpartale Blutungen Uterusatonie Abnorme Plazentalage Zervikale SSW Andere • Plazentareste, Lazerationen UGT, Koagulopathien • Voraussetzung für Embolisation: • Versagen konservativer Massnahmen (Vaginaltamponade, Uterotonica) • Durch kollaterale Zirkulation geringe Erfolgsrate der Ligatur • Bis 50% • viele Patientinnen benötigen eine Hysterektomie Uchiyama D et al, Radiat Med 2008 PPB: Embolisation der Beckenarterien PPB: Embolisationsmaterial • Erstmals durch Brown in 1979 • Organerhaltend • Hohe Erfolgsrate (>90%) • Angiographischer Nachweis einer aktiven postpartalen Blutung in 33% -89% • Embolisation einer persistierenden Blutung auch dann empfohlen, wenn kein direkter Nachweis einer Blutung • Gelatinewürfel • ermöglichen temporäre Okklusion der Gefässe für 1–3 Wochen • Potential zur Rekanalisation. • Partikel mit Durchmesser >500 µm • Mikrospiralen • besser geeignet für lokale Embolisation umschriebener Blutungen • erfordern jedoch intakte Gerinnung. Tornado® Embolization Microcoils, Cook Inc. Heaston DK et al, AJR 1979 Uchiyama D et al, Radiat Med 2008 PPB Gruppe 1: NotfallEmbolisation PPB: 3 Gruppen • Gruppe 1: Notfallmässige Embolization wegen PPB • Gruppe 2: Prophylaktische Embolization bei erwarteter PPB • Gruppe 3: Prophylaktische Embolization mit Riskofaktor bei erwarteter PPB nach Schwangerschaftsabbruch und retinierter Placenta. Uchiyama D et al, Radiat Med 2008 Uchiyama D et al, Radiat Med 2008 3 Männliches Becken (Varicocelen-, Prostata-Embolisation) 37 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 07.10.2016 PPB Gruppe 2: Prophylaktische Embolisation Gruppe 2: Placenta percreta • Embolisation der A. uterina • effektiver als Embolisation der Iliakalarterien. • Strahlungsrisiko und Kontrastmittel (!) • Applikation von Gelfoam in die A. iliaca interna noch im Kreissaal • Bei massiver Blutung Sondierung uteriner Gefässe unmittelbar nach Geburt nicht möglich • Ballon-Okklusion nicht ausreichend © J. Kettenbach, Inselspital Bern Uchiyama D et al, Radiat Med 2008 PPB Gruppe 3: Placenta praevia, fehlende fetale Herzaktion in der 24. SSW • 28-jährige Patientin (Gravida 1 Para 0) in der 24. SSW, • Keine fetale Bewegungen seit 3 Wochen. • Embolisation der A. uterina als Prophylaxe einer erwarteten postpartalen Blutung, dann Oxytocininduzierte vaginale Entbindung PPB: Komplikationen nach Embolisation • Inzidenz 5%–9% • In meisten Fällen geringgradig • low-grade Fieber, seltener pelvine Infektionen • Leistenhämatom • Vorübergehende gluteale Claudicatio • Reguläre Menses nach Embolisation in 2–10 Monaten nach Entbindung • Erhalt der Fortpflanzungsfähigkeit Courtesy of J.H. Kim et al, CIRSE 2010 Uchiyama D et al, Radiat Med 2008 Prostataembolisation • Erstbeschreibung: 2009 • Indikation: Benigne Prostatahyperplasie • Voruntersuchungen, Malignomausschluss Prostataembolisation • Zunehmende Akzeptanz auch von urologischer Seite her • Symptombesserung nicht ganz so deutlich wie bei TURP, aber: • Komplikationsärmer • Keine retrograde Ejakulation • Keine Impotenz • Weniger invasiv 4 Männliches Becken (Varicocelen-, Prostata-Embolisation) 38 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 07.10.2016 Prostataembolisation: Anatomie „PROVISO“ Prostataembolisation: Anatomie © Carnevale et al., CIRSE 2015 © Carnevale et al., CIRSE 2015 Prostataembolisation: Technik Prostataembolisation: Technik • Exploration des Patienten • Superselektive Sondierung der A. ves. inf. • Sehr kleine Äste • Sehr langsame Injektion von Embolisat • 100-300 µm Sphären • Aktuelle Beschwerden • Erwartungen • Scoring-Systeme für Symptome des unteren Harntraktes • CT-Angiographie als Vorbereitung • Ältere Patienten – häufig atherosklerotische Stenosen • Sedoanalgesie optional • Kaum schmerzhaft, aber langwierig • Blasenkatheter • mit KM im Foley-Ballon • Auch für Orientierung nötig © Carnevale et al., CIRSE 2015 Prostataembolisation: Technik Prostataembolisation: Beispiel • Cone-Beam-CT als Orientierungshilfe • Oft schwierige Anatomie • Ausschluss von größeren Anastomosen in andere Stromgebiete ( vor Embolisation mit Coils abschließen) • Strahlenbelastung bei älteren Patienten weniger problematisch © F. Wolf, Meduni Wien 5 Männliches Becken (Varicocelen-, Prostata-Embolisation) 39 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 07.10.2016 Prostataembolisation: Nachbetreuung Prostataembolisation: Beispiel • Katheter nach 6 Stunden entfernen • Wenn schon Dauerkatheterträger, Auslassversuch nach einer Woche • Schmerztherapie • Meist nur mildes Postembolisationssyndrom • Nachbetreuung bei behandelndem Urologen • Kein Einfluss auf Fertilität / Erektionsfunktion © F. Wolf, Meduni Wien Prostataembolisation: Komplikationen • Brennen in der Urethra oder im Analkanal • Dysurie / Hämaturie / Hämatospermie • Postembolisationssyndrom (ca. 11%) • Schmerzen (2%) • Infektion (2%) • Transienter Harnverhalt (bis zu 25%) Prostataembolisation: Ergebnisse • Technischer Erfolg ca. 95% • Klinischer Erfolg ca. 90% • KH-Aufenthalt nur 2-3 Tage • Bessere Technik bessere Ergebnisse © Carnevale et al. 6 Männliches Becken (Varicocelen-, Prostata-Embolisation) 40 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Slow-flow und high-flow Gefäßanomalien P. Waldenberger, Salzburg Erste Veröffentlichung 1867 Slow-flow & high-flow Gefäßanomalien Peter Waldenberger PD, EBIR, FCIRSE UIR/PMU/SALK PK Wehrle-Diakonissen Häufigkeit n Prävalenz 1,5% n kapilläre MF ~ 20% n Inzidenz 2 von 100.000 Einwohnern n ca. 66% sind venöse MF n KTS: 10-15% beide Extremitäten n Geschlechterverteilung ähnlich www.issva.org Hamburger Klassifikation Apparative Diagnostik n Oszillographie n sinnvoll bei aktiven av-Shunts n Finger-Plethysmographie n n vasospastische Krankheiten obstruktive Durchblutungsstörung n Doppler-Ultraschall-Geräte n n n peripherer arterieller Druck dynamische Venendruckmessung n Okklusions-Plethysmographie n Volumenmessung n Nuklearmedizinische Untersuchungen n n n nach Belov et al. 1988 Angioszintigraphie Mikrosphären-J-Albumin-Test Lymphoszintigraphie Bildgebende-Diagnostik (nicht-invasiv) n arteriovenöse Malformationen n B-Bild Sonographie n n Behandlungsindikationen High-flow MF n Läsionen gut lokalisierbar schwierige Klassifizierung n n MRT n n n ± n n Infiltrationsgrad sub-/epifasziale Zuordnung posttherapeutische Untersuchung n Nekrose n Ödemzonen Kontrastmittel fehlende Strahlenbelastung 3D-MRA F n arteriovenöse Fisteln n n CT n 4 klinische Stadien (Schobinger Klassifikation, ISSVA) verschiedene Aspekte der Embolisation n Beherrschen von Symptomen n prä-operativ n kongestive Herzinsuffizienz n kurativ n kosmetisch Embolisation des Nidus n Verfügbarkeit, KnochenRekonstruktionen! n n Screening-Methoden? n Bei assoziierten Syndromen F mikrofistulöse av-Shunts hörbares Geräusch (pulssynchroner Tinnitus) pulsierende Läsionen Okklusion der Fistel(n) Angiographische Klassifikation Schobinger Klassifikation 1. Stadium = Ruhephase: asymptomatischer Befund 2. Stadium = Evolution: Beginn meistens während dem Erwachsenenalter; Infiltration tieferer Strukturen; Ausdehnung und Abdunkelung der arteriovenösen Malformation 3. Stadium = Destruktion: Fortschreiten der arterio-venösen Malformation; Beginn von spontanen Nekrosen, chronischen Ulzerationen, Schmerzen und Blutungen; Knochenauflösungen können auftreten 4. Stadium = Dekompensation: Herzinsuffizienz durch eine pathologisch erhöhte Durchblutung von großen AV-Malformationen n Type 1: Arterio-venous fistula • 3 or less arterial feeders supplying a single vein n Type 2: Arteriolo-venous fistula • Multiple arteries shunt into a single dilated vein n Type 3: Arteriolo-venulous fistula • Multiple shunts between arterioles and venules Schobinger, R. A. 1971 Cho, J Endovasc Ther 2006 Therapeutische Techniken & Materialien n Katheter n n n diagnostische / therapeutische: 4-6 Fr Mikrokatheter: 0.027“ - 0.010“ n „steam shaping“ der Katheterspitze Okklusionsballonkatheter n Führungsdrähte n n n n n n n n n flüssiger, schnell aushärtender Gewebekleber Methylen (Farbstoff) N-Butyl-2-Zyanoakrylat (Histoacryl) Isobutyl-2-Zyanoakrylat (Bucrylat) hohe Röntgendichte durch Beigabe von Lipiodol/Tantalum n n n n n geringe Viskosität Okklusion durch Polymerisation geringe Fremdkörperreaktion Vorinjektion von Glukose erfahrener Untersucher ! Makro-/Mikro-Drähte (0.035“, 0.018“ – 0.008“) n Auswahl des Embolisationsmaterials n Zyanoakrylate Ziel des Eingriffes Gefäßterritorium Art der Läsion Spiralen, Partikel/Mikrosphären, Flüssigkeiten, ablösbare Ballons, Vascular plugs, etc. n Medikamente n 300mg J/ml OnyxTM Liquid Embolic System Slow-flow-Malformation Extratrunkulär, infiltrierender Typ n Ethylene-vinyl alcohol copolymer n EVOH n Dimethyl Sulfoxide Solvent n DMSO n Micronized tantalum powder n Ta ♀, 18a, äußerliche Erscheinungsbild zunehmende Varikose Persistierende Marginalvene Typ IV (n. Weber) Direkte Phlebographie Segment- & Drainagetypen n. Weber Klassifikation der VM bei Kindern Symptome n n n n n n n n Schmerzen Schwellungen kosmetische Beeinträchtigungen Blutungen funktionelle Beeinträchtigungen tiefe Beinvenenthrombosen oberflächliche Thrombophlebitiden Pulmonalembolien Puig et al., Pediatr Radiol 2003 Therapeutische Optionen von LVMF n Kompressionstherapie n Bandagen, Strümpfe, Mieder Masken, etc. Low flow Malformationen n venöse Malformationen n n physikalische Therapie n n n n n n n n n n Lymphdrainage Sklerosierungstherapie perkutane Laserbehandlung AK-Therapie Schmerztherapie operative Resektion Psychotherapie Änderung der Lebensgewohnheiten Sklerotherapie n lymphatische MF n n mikrozystisch (<2 cm) makrozystisch gemischte Sklerotherapie n Alkohol n Doxycyclin n Bleomycin n OK-432 (Picibanil) n kapilläre MF n Laser, Kortikosteroide, Interferon, Chirurgie n Mischformen n Medikamente: n Technik der Sklerosierung Propranolol, Thalidomide, Sirolimus, Rapamycin, etc. Äthanol 95% n n n n niedriger Flußwiderstand aggressiv, hochtoxisch !!! Röntgendichte durch Beimengung von Lipiodol/KM nur definierte Menge n max. 0,5 ml/kg/KG (eher 0,1) n ev. Blutalkoholbestimmung n perkutane Behandlung von n n vaskulären Malformationen Lebertumoren n schwerste Komplikationen n n cardio-toxisch pulmonale Hypertension Sklerosierungsmittel n Aethoxysklerol® n n n n n n 0,25% / 0,5% / 1% / 2% / 3% / 4% Macrogollaurylether (Polidocanol) Kontaktdenaturierung mit Thrombose sterile Thrombophlebitis Konzentration in Abhängigkeit des Gefäßkalibers Dosis: 2mg/kg KG/die Ethanol + Makromolekül (nicht wasserlösliches Zellulosederivat) Schaum-Sklerosierung: Zubereitung Fibro-Vein™ n Sodium Tetradecyl Sulphate (STS) n Seit 1946 L.A., ♀, 18a, venöse MF, Z.n. OS-Fraktur & Kreuzbandplastik Xper-CT Lymphatische Malformationen n Klein-/großzystisch n OK 432 (Picibanil®) n n n n 0,2 / 0,5 / 1 / 5 KE Immunstimulans lyophile Mischung aus wenig-virulentem Stamm von Gr. A Streptococcus pyogenes und Bencyl-Penicillin Maximaldosis: 2 KE/Injektion n Bleomycin n Rapamycin n Tetracyclin n cave: Nebenwirkungen Zusammenfassung n n n n n n n exakte Definition perkutan – kombinierte Eingriffe große Bandbreite von Materialien Behandlungskonzept mit Patienten / Patientenführung Kinder – richtiger Behandlungszeitpunkt erfahrene Zentren Wissen um alle Behandlungsverfahren n konservativ → operativ n Nachsorge (Rezidivhäufigkeit) ð multi-disziplinäres Patienten-Management → Netzwerke → Register Begleitende Massnahmen n Allgemein-Anästhesie n Heparinisierung n ausreichende Hydradation zur Vermeidung einer Hämoglobinurie n Kortikosteroide n n langdauernde Eingriffe zu erwartende signifikante Schwellung und Entzündung n Alkohol-Installation n Dexamethason 10 mg (Bolus) n Erhaltungsdosis von 8 mg alle 8 Std. für 3 Tage n Kompression n ev. prophylaktische Tracheostomie OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Biopsien und deren Komplikationsmanagement A. Schuster, Bregenz OERG 2016 Syllabus | 27. bis 29. Oktober 2016 11.10.2016 Einführung Biopsien und deren Komplikationsmanagement Prim. Dr. Antonius Schuster, MBA Abteilung für Radiologie, LKH Bregenz, Carl-Pedenz-Strasse 2, A-6900 Bregenz Tel: +43 5574 401 4900, Fax: +43 5574 401 7534, email: [email protected] • Die moderne Onkologie erfordert die histopathologische Sicherung und ein differenzierte Tumortypisierung. • Erregerbestimmung: zielgerichtete Antibiose • Wahl der Methode hängt davon ab: – wo man die Zielläsion am besten sieht. – Zugangsweg und Strahlenschutz (für Punkteur!) • US: kostengünstig • CT: überlagerungsfrei, hohe Reproduzierbarkeit • MR: aufwendig Bildgebende Methoden 1.US 2.MG 3.CT 4.MR 5.DL 6.Angio-CT 7.Bildfusion Materialgewinnung Weichteile, Leber, Niere, Mamma,… Mamma,… Lunge, Knochen, Retroperitoneum,… Gehirn,… fallender Stellenwert Knochen 1.Stanzbiopsie (Schneidbiopsie, „TruCut-Prinzip“) • beste Aussagekraft • Liefert ausreichend Material für Pathologen 2.Feinnadelaspirationsbiopsie • Guter Zytologe! • ideal wenn Pathologe vor Ort 3.Vakuumbiopsie • Mamma • Stereotaktisch oder US-gezielt Material Material – wie oft soll ich stanzen? Stanz-/Schneidbiopsienadeln • • • • • – Innenkanüle mit Probenkerbe, vorschießende Außenkanüle schneidet Gewebezylinder aus – Koaxialtechnik: Koaxial-/Führungsnadel wird vor Punktionsziel platziert und Probe mit Stanznadel entnommen TIPP: passende Nadel! – Halbautomatisch: die Probenkerbe wird in Läsion platziert und dann erst die Außenkanüle ausgelöst TIPP: an gefährlichen Stellen – Vollautomatisch: Nadel wird VOR der Läsion platziert, Innenkanüle und Außenkanüle schießen versetzt selbstständig vor. TIPP: Systeme mit starker Feder wählen Lunge: 19/20G,17/18G: 2-3 Stanzen Mediastinum: 13/14G, 15/16G: 5-10 Stanzen Lymphknoten: 13/14G: 5-10 Stanzen Leber: 15/16G, 17/18G: 3-5 Stanzen Pankreas: 17/18G: 2-4 Stanzen TIPP: bei großen Tumoren oder nekrotischen Tumormassen aus der Peripherie entnehmen – Pathologe braucht vitales Tumorgewebe! Biopsien und deren Komplikationsmanagement 42 1 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 11.10.2016 Zugangsweg Checkliste • Kürzester Weg = beste • Wenn andere Organe im Zugangsweg: maximal 17/18G System verwenden • Abdomen: Pleurapassage vermeiden • Colonpassage vermeiden • Rücken-, Bauch- oder Seitlage präinterventionell Checkliste Checkliste postinterventionell Postinterventionell – grundsätzliches Procedere – Nebennieren: Seitlage auf zu punktierender Seite 1.Procedere festlegen 2.Bildgebende Kontrolle 1.US Abdomen: freie Flüssigkeit? 2.CR Thorax: Pneu? 3.Feedback: 1.Histologisches/bakteriologisches Ergebnis? 2.Qualitätskontrolle 3.Ggf. Wiederholung Kontraindikationen 1.Gerinnungsstörung: 1.5er Regel: Quick>50s, Thrombos>50.000, PTT<50s 2.Gerinnungshemmer: 1.ASS: 5 Tage Pause 2.Clopidogrel: 10 Tage Pause 3.Xarelto: 1 Tag <70 keine NI, 2 Tage >70 oder NI 4.Sintrom: Umstellung auf niedrigmolekulare Heparine 5.Heparine: morgen des Eingriffs pausieren, ab Abend OK 3.Patienteninkompliance 4.Fehlende Konsequenz 1.Vorbilder! 2.Indikationsprüfung, therapeutische Konsequenz? 3.Aufklärung 24h 4.Gerinnungsstörung oder Antikoagulation? 5.Aktuelle Blutwerte (Quick, PTT, Thrombos), ggf. GFR 6.Ggf. Anästhesie organisieren 7.Ggf. stationäre Aufnahme organisieren 1.4h nüchtern 2.4h Bettruhe 3.Blutdruck+Pulskontrolle halbstündlich in der 1. Stunde, stündlich in der 2-4. Stunde 4.Abdomenpunktionen: Kontroll-US nächster Tag 5.Thorax: Thoraxröntgen nach 4h Grundsätzlicher Ablauf 1.Planung 2.Steriler Tisch 3.Lokale Desinfektion 4.Steriles Abdecken 5.Lokalanästhesie 6.Bildgesteuertes Heranführen der Coaxialnadel an die Zielläsion 7.Biopsieentnahme Biopsien und deren Komplikationsmanagement 43 2 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Komplikationsmanagement • �normal“, regelhaft und methodisch bedingt (z.B. Pneu) Meist nicht therapieerfordernd (z.B. Pneu) Nur geringer %-Satz erfordert Therapie (progredienter Pneu, Extravasat,…) Wichtig: gefährliche Komplikationen früh erkennen und behandeln Meist interventionell-radiologisch im Griff Grundregel: • • • • • �Wer Intervention macht, sollte auch seine Komplikationen beherrschen können!“ US-Punktion Durchführung 1. Nadelführung 2. Freihand Sektor- oder Linearschallkopf Leber: • Kürzeste Distanz • Ausreichend Parenchymbrücke (>2cm): Blutungsprävention • TIPP: großzügig LA an die Leberkapsel • Sensitivität, Spezifität, PPW >90%, NPV=80% US Punktion Leber Komplikationsmanagement 1. Blutung: • Bei Verdacht umgehend Mehrphasen-CT • • 2. • Extravasat oder Pseudoaneurysma: • sofort Embolisation Kein Extravasat: • konservativ, Gerinnung abends und am nächsten Tag früh kontrollieren • Subkapsulär Hämatome: beobachten • Hämatoperitoneum und Instabilität: Angiographie oder �call your best friend, the surgeon“ Biliom Drainage US-Punktion Vorteile • • • • • Nachteile Real time • Gute Verfügbarkeit • Keine Strahlenbelastung • Beliebiger Winkel Läsion und Zugangsweg gut sichtbar Gefäßdarstellung (Doppler) Bildfusion (moderne Geräte) Kontrastmittel • • • 11.10.2016 Schlechte Sichtbarkeit der Nadelspitze Luft-/Darmgasüberlagerung Handling US Punktion Leber Komplikationen 1. 2. 3. 4. 5. 6. 7. 8. Intrahepatisches/subkapsuläres Hämatom Schmerzen (Kapselspannung) Hämatoperitoneum Hämatobilie, Gallenkolik Biliom Infektion Pneumothorax Tumorzellverschleppung: äußerst selten, je nach Tumortyp <0,01% CT-Punktion Vorteile • • • Überlagerungsfrei hohe Reproduzierbarkeit Stereotaktische Planungssysteme Nachteile • • Geringere Angulierbarkeit Atemmodulation Biopsien und deren Komplikationsmanagement 44 3 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 CT-Punktion Indikation • • • • Läsion muss nativ sichtbar sein KM-Gabe kann Raumforderung in parenchymatösem Organ in Spätphase verschleiern Stereotaktische Planungssysteme Alternative zur perkutanen Punktion bei V.a. Leberparenchymerkrankung und Gerinnungsstörung: CT Punktion Thorax Indikation • • • Durchführung 1. Single shot 2. CT Fluoroskopie • • • • • • • • Komplikationen 1. 2. 3. 4. 5. 6. 7. Pneumothorax: 30-40% • Kein Zusammenhang zu Emphysem oder Punktionsstrecke • 10% therapiebedürftig Hämorrhagie: 35% Hämoptyse: 15% Luftembolie Perikardtamponade Hämatothorax, z.B. Intekostalarterienverletzung Nervenläsion FEV1<1Liter Allgemeine KI unmittelbare Nachbarschaft zu großen Gefäßen (relativ) CT Punktion Thorax Vorgehen • • • • • • Planungs-CT unter Atemkommando TIPP: Expiration oder Mittellage üben! Markierung auf Haut (Pfeifenputzer,…) Stiftmarkierung Desinfektion, steriles Abdecken, LA Alle Nadelaktionen unter Atemkommando wie in Planungs-CT CT Punktion Thorax Periphere unklare oder malignitätssuspekte RH, RF oder Infiltrate Mediastinale oder hiläre Prozesse Bronchoskopie bei zentralen RF und Bronchuszeichen zu bevorzugen Kontraindikation Transjuguläre Leberbiopsie CT-Punktion 11.10.2016 Kürzester Zugangsweg Pleura nur 1x durchstechen Pulsoxymetrie O2-Gabe Sensitivität und Treffsicherheit 85% Sedoanalgesie: • Vorteil: weniger Schmerz, Verträglichkeit • Nachteil: eingeschränkte Mitarbeit, paradoxe Reaktionen CT Punktion Thorax Komplikationsmanagement 1. 2. 3. • • • Pneumothorax >2cm Venflon: abziehen wenn stabil: auf Punktionsseite legen TIPP: der Großteil aller Pneus = so händelbar Progredienter Pneumothorax >2cm oder starke Dyspnoe (auch unter O2): • Pleuradrainage (3-15%) • • Hämoptyse Lagerung Verschleierung der Zielläsion Biopsien und deren Komplikationsmanagement 45 4 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 CT Punktion Thorax Punktionen Procedere ohne Pneu Retroperitoneum Procedere mit Pneu Pankreas • • • • • • • • • • 4h Bettruhe und nüchtern RR-/O2-Kontrolle stündlich für 6h Lagerung auf Punktionsstelle Thoraxröntgen stehend nach 4h: Pneu? 24h Bettruhe und 4h nüchtern RR-/O2-Kontrolle halbstündlich für 4h Lagerung auf Punktionsstelle Thoraxröntgen stehend 4h + 18-24h: Progredienz? Kein lautes Sprechen, kein Husten, keine Anstrengung für 24h Nicht �Fliegen“: 6 Wochen Punktionen Nebenniere • • • Seitenlage auf Targetseite, rechts evt. transhepatisch Sensitivität+Spezifität 90% Komplikationen: 3% Pneumothorax, 11% Blutung (selbstlimitierend), hypertone Krisen Niere • • • US präferabel Komplikationen: 30% Blutung, 2,7% schwere Komplikation Sensitivität+Spezifität 95% 11.10.2016 • • • • • • Von dorsal translumbal Sensitivität 90%, Spezifität >95% Komplikationen: Blutung bei akzident. Gefäßpunktion CT präferabel, Colon vermeiden Komplikationen: Pankreatitis 3%, Schmerzen, Gefäßverletzung, Darmverletzung, Tumorzellverschleppung Falsch negativ wenn chron. Pankreatitis und Tumor Punktionen Knochen • • • • CT auf Sterilität achten Komplikationen: 1%, Blutungen, Infektionen, Nervenverletzung Erfolgsrate: 80-90% bei osteolytischen Läsionen, 70-80% wenn gemischt oder osteoblastisch Weichteile • • • • Hohes Risiko der Tumorzellverschleppung Zugangsweg im definitiven operativen Zugangsweg nur in Rücksprache mit chirurg. Orthopäden! Gesamtes Kompartiment muß reseziert werden Histologisches Ergebnis Zusammenfassung • • • • • Bei umsichtigen Vorgehen ist das Komplikationsrisiko gering. • Die bildgebende Methode mit der besten Sichtbarkeit der Zielläsion ohne KM sollte gewählt werden • Der kürzeste und einfachste Zugangsweg ist in der Regel der Beste • Wer Intervention macht, sollte auch seine Komplikationen beherrschen können In Zusammenschau mit den Bildern interpretieren Zuweisern eine abschließende gemeinsame Diagnose liefern Histologische Diagnose hinterfragen „negatives Ergebnis“ falsch negativ? Sampling Error? • • • • • Getroffen? Genug Material? Repräsentatives Material? Rebiopsie?! Kontrolle nach 6 Monaten • Ergebnis: Synopsis von Klinik, Radiologie und Histologie Biopsien und deren Komplikationsmanagement 46 5 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Drainagen B. Glodny, Innsbruck OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Drainagen 10.10.2016 Drainagen • • • • • • • • • Indikationen/ Kontraindikationen Wahl der Modalität (Ultraschall; CT; Durchleuchtung) Vorbereitung Lokalanästhesie Direktpunktion (Trokartechnik) oder Seldinger-Technik Diagnostik Probenbehandlung Nachsorge Beispiele Bernhard Glodny Univ. Klinik für Radiologie Medizinische Universität Innsbruck Indikationen und Drainagearten • Abszesse (Ubi Pus, ibi evacua): kurativ und diagnostisch Empyeme • Flüssigkeitskollektionen unklarer Art: diagnostisch und kurativ z. B. am Leberrand: Biliom? benachbart zur Dura: Liquor? nach OP: Hämatom vs. Abszess? • Ascitesdrainagen (z. B. bei portaler Hypertension) • Pleuradrainagen (postoperativ; Pleuritis carcinomatosa) • Spezialdrainagen • z. B. PTCD (Percutane Transhepatische Cholangiodrainage) • Nephrostoma; Urostoma; Cholezystostomie • Liquordrainagen • Gelenksdrainagen Kontraindikationen • Kontraindikationen sind allesamt relativ und hängen von verschiedenen, komplexen Faktoren ab • Koagulopathien, die nicht adäquat verbessert werden können • Faustregeln: PTT 50, PT 50; Thrombos 50000, INR 1.5; Hb 10 • Aber lokalisations- und situationsabhängig (siehe Patel I. et al, Consensus Guidelines… J Vasc Interv Radiol 2012; 23:727–736) • Stark eingeschränkte kardiopulmonale Funktion (kann aber auch grade eine Indikation sein) oder hämodynamische Instabilität • Kein sicherer Zugangsweg zu der Flüssigkeitskollektion • Keine Kooperation des Patienten oder keine adäquate Lagerungsmöglichkeit Wallace M. J Vasc Interv Radiol 2010; 21:431–435 Indikationen: SIR- Definitionen • Verdacht darauf, dass die Kollektion infiziert ist oder aus einer Fistel resultiert • Notwendigkeit der Flüssigkeitscharakterisierung • Verdacht darauf, dass die Flüssigkeitskollektion für Symptome verantwortlich ist, die durch eine Drainage verbessert werden können • Temporäre Eingriffe, um den Patienten zu stabilisieren, z. B. bei einem Divertikelabszess mit dem Ziel der Reanastomosierung • Als eine Hilfsmaßnahme vor oder nach anderen Maßnahmen, wie z. B. vor einer Gastrostomie Wallace M. J. SIR Guidelines. Vasc Interv Radiol 2010; 21:431–435 Kontraindikationen • Komplexe Situationen, wie z. B. der fistulierende M. Crohn mit Abszess • Multilokuläre Abszesse • Drainagen durch Darm oder Pleura oder infizierten Tumor Bedürfen der Absprache mit dem Chirurgen, haben höhere Komplikationsraten und niedrigere Erfolgsquoten. Wallace M. J Vasc Interv Radiol 2010; 21:431–435 Drainagen 48 1 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Aufklärung Auswahl der Modalität Es ist mit dem Patienten ein ausführliches Aufklärungsgespräch zu führen und zu dokumentieren. Sonographie ist Methode der Wahl. Es muss beinhalten: • • Indikation Zu erreichende Ziele wie Diagnosestellung; Antibiogramm; Fisteldarstellung; Verbesserung der Atemsituation; Alle typischen Risiken und seien sie auch noch so selten; z. B. Schmerzen während und nach der Prozedur; Auftreten einer Blutung; Verschleppung des Eiters entlang des Drainageweges; Entstehung einer Fistel; Verletzung benachbarter Organe; Reaktionen auf applizierte Medikamente; möglicher Misserfolg; Verbleib einer Narbe; sie sollten handschriftlich ausformuliert sein. Den Ablauf des Vorgehens an sich Alle Alternativen zu dem Vorgehen • • Auswahl der Modalität Computertomographie • • • • Alle Drainagen, die im Ultraschall nicht möglich sind Hilfsmittel ausnutzen: Kippung der Gantry entsprechend dem idealen Zugangsweg; Auslösung von innen; Bildschirm neben dem Patienten Nachteil: Schlechtere Weichteildifferenzierbarkeit; Strahlenbelastung; erforderliche Kooperation des Patienten MRT/ Durchleuchtung: Spezialindikationen Technik • Direktpunktion (Trokartechnik) oder • Seldinger- Technik • In Plane- und out of Plane- Technik 10.10.2016 Die meisten Retentionen sind erreichbar (gut einschallbar) Es sind jederzeit das Ziel, der Weg und die gesamte Nadel beobachtbar und somit kontrollierbar, bzw. korrigierbar Der Patient ist bequemer lagerbar als im CT Der den Eingriff Durchführende kann sich selbst passender einrichten als im CT Computertomographie • • • • • • Nach Lagerung zunächst diagnostisches CT über die Region Gegebenenfalls mit Kontrastmittel, je nach Region und Fragestellung in einer oder mehreren Phasen Wenn der Zugangsweg mit der gewählten Lagerung unmöglich ist, umlagern, neu beginnen Eintrittspunkt mit Hilfe eines oder mehrerer vorher in der Region aufgeklebter Marker festlegen Steril waschen, abdecken, Quaddel an den Eintrittspunkt Dann weiter vorbereiten Seldinger Technik Seldinger-Technik: Punktion mit einer 17- Coaxial Nadel • • • • 17 G- Nadel 0.035 inch Führungsdraht Vordilatation Drainagekatheter Drainagen 49 2 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Katheter 10.10.2016 Anästhesie • Üblicherweise sogenannte Pigtailkatheter (Mehrlochkatheter); 6 bis 14 F, je nach Flüssigkeit ggf. dünner oder dicker (bis ca. 24F) • Varianten sind Spül- Saugdrainagen mit zumindest 2 Lumen, Körbchenkatheter • Spezialkatheter, z. B. PTCD Drainagen (Müller- Drainagen): modifizierte Pigtail- Katheter, mit Seitlöchern bis z. B. 20 cm proximal des Endes, in festgelegten Abständen • Je nach Kunststoffmischung und Position können die Katheter bei langem Verbleib brechen. Grundsatz (nicht nur deswegen): nach spätestens 2 Wochen muss jeder Katheter ausgetauscht werden • Zuerst Hautquaddel mit einer sehr dünnen Nadel, z. B. 25G und zumindest 3 bis 5 Minuten warten. Dann den gesamten geplanten Punktionsweg mit einer 20-22 G Nadel infiltrieren • Pleura- oder Peritonealdurchgänge sind äußerst schmerzhaft ! • Im Rahmen einer Entzündung können Lokalanästhetika verzögert und/ oder vermindert wirksam sein. Also nicht unnötig sparen und lange genug warten! • Wenn das alleine nicht ausreicht, Analgosierung und/ oder zusätzliche Sedierung Vor einem Durchgang ein Depot präpleural oder präperitoneal setzen Vor der Drainageanlage zumindest wieder 3 bis 5 Minuten warten Anästhesie Katheter: unmittelbare Nachsorge • Option wählen, in der die Dosis das Volumen weniger beschränkt, nicht umgekehrt: also niedrigprozentiges z. B. Prilocain 1%. Höchstdosis 8.5 mg/kg/KG (10 mg/ml), Höchstdosen 400- 600 mg • Denn: hohes Volumen verteilt sich breiter. Das erhöht die Wahrscheinlichkeit, den infiltrierten Anteil des Peritoneums oder der Pleura bei der eigentlichen Drainageanlage wiederzutreffen und die Prozedur schmerzfrei durchzuführen Nach Einsetzen am besten doppelt annähen. • Grundsatz 1: die Haut nicht klemmen (Schmerz), trotzdem nicht zu großen Bogen (nicht bewiesene Infektgefahr) • Grundsatz 2: suffizientes Garn (z. B. wachsbeschichtete geflochtene Seide 2-0) und Knoten, für einen Katheter modifizierter „Rat-Tail-Stopper“ Knoten. Ablauf: Hautbogen/ Knoten/ Knoten/ Knoten/ Knoten (z. T. gegenläufig), dann Katheter einmal mit gleichen Teilen Garn li. und re. umwickeln, Knoten, Knoten, 6 – 8 x umwickeln, ggf. Knoten/ Knoten, dann mehrere Knoten, Enden abschneiden Katheter: Rat Tail Stopper Knoten Katheter: Nachsorge • • • • • Steriler Verband. Katheterverlauf unterpolstern Zusätzliche Pflasterbrücke Katheterverlauf so, dass der Patient nicht darauf liegt Katheter alle 8 bis 12 Stunden mit 3 bis 10 ml Kochsalzlösung spülen Ggf. 2 bis 10 mg Tissue plasminogen activator in 20 bis 50 ml Kochsalz einspülen und etwas später wiedergewinnen Bild 1: Historic naval ships association Bild 2: Animated knots.com http://images.google.de/imgres?imgurl=https%3A%2F%2Farchive.hnsa.org%2Fdoc%2Fmerchant%2Fdeck%2Fimg%2Fpg34a.jpg&imgrefurl=https%3A%2F%2Farchive.hnsa.org%2Fdoc%2Fmerchant%2Fdeck%2Fpart2.htm&h=118&w=600&tbnid=BKgrirGGDXuS 3M%3A&docid=i6CiI3YHh5jZHM&ei=FrzsV-ftHofFgAaQmZy4AQ&tbm=isch&iact=rc&uact=3&dur=13015&page=0&start=0&ndsp=46&ved=0ahUKEwjn0PnHgLTPAhWHIsAKHZAMBxcQMwg3KBQwFA&bih=986&biw=2021 Drainagen 50 3 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 10.10.2016 Probenbehandlung Katheter: Nachsorge Nach Anlage des Katheters Diagnostik nicht vergessen. Dient der Lagekontrolle, wichtiger aber ist die Darstellung einer möglichen Fistel etc. • Die erste gewonnene Flüssigkeit asservieren (falls die Katheteranlage nicht gelingt, bzw. der Katheter plötzlich nicht mehr aspirierbar ist) • • • • • • In keinem Fall eintrocknen lassen, wenn nötig mit etwas physiologischer Kochsalzlösung „verlängern“ und auf die Zuweisung schreiben • Auf der Zuweisung ausführlich den Fall schildern, die Indikation, Herkunft und den Abnahmezeitpunkt • Erst nach der Abnahme einer Probe Z. B. 50 ml Kontrastmittel. Kochsalzlösung 1:8 einspülen: CT Dann wieder abziehen Keinen Abszess dadurch zerreißen Mit Kochsalz den Abszess mehrfach ausspülen, bis die wiedergewonnene Flüssigkeit klar wird Notieren, wie viel Flüssigkeit aus der Retention gewonnen wurde Probenbehandlung Probenbehandlung: Einsendung Einsenden an Bakteriologie: Einsenden an Pathologie: Malignität? • Fragen: Eiter? Keime? Resistogramm?: steriles Röhrchen und/ oder spezielle Container für Aerobier oder Anaerobier • • Achtung: die Probe muss je nach Fragestellung sofort ins Labor, sonst bleiben manche Untersuchungen immer negativ (z. B. Tuberkulose) Einsenden an das Labor: • Besteht der Verdacht auf eine Mykose, gesondert Mikroskopie mit anfordern! • • • Katheter: Problembehandlung Es lässt sich keine Flüssigkeit aspirieren: bildgebend korrekte Lage sicherstellen. Wenn nur geringe Zweifel bestehen: • • • • Kontrastmittel: Kochsalz z. B. 1:8 einspülen und in der CT oder Durchleuchtung Lage prüfen Ggf. umpositionieren oder neu versuchen Bei korrekter Lage: über einen Draht umfädeln auf einen größeren Katheter Lässt sich nichts aspirieren, etwas Kochsalzlösung einspülen und sofort wiedergewinnen, um wenigstens bakteriologische Untersuchungen durchführen zu können Flüssigkeit in ein Röhrchen, ggf. mit Ausstrich auf Objektträger und Fixierung (mit Spray), für Cytologie Pankreassekret? Amylase, Lipase anfordern Gallensekret? Bilirubin anfordern Chylus? Triglyceride/ Chylomikronen/ Lymphozyten anfordern Wichtige Grundsätze Ein Dreiwegehahn verkleinert das Lumen des Katheters auf 6F. • Zur Behandlung eines Pneumothorax mit einer Drainage ok • An 6F ok, an größeren Kathetern mitunter hinderlich • Ablassen der Flüssigkeit mit Klemme regulieren Drainagen 51 4 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Wichtige Grundsätze Die Retention ist septiert und drainiert nicht vollständig. • • • • Verbindungen zu schaffen ist meist hoffnungslos Mit Mehrlochkatheter zwei Kammern verbinden Mehrere Katheter einlegen Mit Chirurgen Kontakt aufnehmen Wichtige Grundsätze • Nicht auf ein lebenswichtiges Organ zustechen • Die unerwünschte Region identifizieren, um sie zu vermeiden • Plötzlichem Schmerz oder Symptomen des Patienten sofort nachgehen • Bei vermuteter Fehllage des Drains im Ultraschall Drain nicht einfach herausziehen, sondern ins CT gehen • Bei Fehllage: sofort die zuständige Fachdisziplin hinzuziehen, z. B. Chirurgie, Thoraxchirurgie, Herzchirurgie usw. Wichtige Grundsätze Mögliche Organpassagen: • Leber • Magen Vieles darüber hinaus ist möglich, sollte aber vermieden werden. Falls unbedingt nötig, transintestinale Probenentnahme mit z. B. einer 21 G Nadel möglich; transvaskuläre Entnahmen etc. 10.10.2016 Wichtige Grundsätze • Nicht zwei Höhlen miteinander verbinden • • • • • Nicht transpleural Nicht transdiaphragmal Nicht transperitoneal nach extraperitoneal Nicht transretroperitoneal nach intraperitoneal Im Setting einer Entzündung nicht transossär Jede Regel hat Ausnahmen! Wichtige Grundsätze Wichtige Grundsätze Pleuraerguss: zur Prävention eines Expansionsödems nicht zu viel Flüssigkeit auf einmal auslaufen lassen • Oberflächliche Abszesse z. B. in der Leber nicht in Richtung Peritonealhöhle eröffnen! • • • Subkapsuläre Abszesse: Organparenchym vorlegen • Zugänge ohne Durchquerung eines Organs sind Zugängen mit Durchquerung eines Organs vorzuziehen • Der kurze Weg ist nicht immer der beste! Bis zu 1 Liter, dann Katheter temporär schließen (z. B. 4h) Dann öffnen, wieder 0.5 Liter ablassen, schließen Drainagen 52 5 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Ganglienblockaden und Vertebroplastie M. Gschwendtner, Linz OERG 2016 Syllabus | 27. bis 29. Oktober 2016 13.10.2016 FFF Sitzung 4 1. Ganglienblockaden GANGLIENBLOCKADEN/ VERTEBROPLASTIE M. Gschwendtner Institut für diagnostische und interventionelle Radiologie KH Elisabethinen Linz Ganglienblockaden zur Schmerzbehandlung Passagere Blockade Ganglion stellatum Lokalanästhetikum Plexus coeliacus Thorakale Sympathikolyse Lumbale Sypathikolyse Ganglion trigeminale Ganglion pterygopalatinum Blockade Ganglion stellatum Anatomie: Fusion des inferioren cervicalen und ersten thorakalen sympathischen Ganglions Längerfristige Blockade Alkohol/Phenol (mit vorheriger KM Kontrolle) Radiofrequenz Blockade Ganglion stellatum Indikationen: CRPS (komplexes regionales Schmerzsyndrom) Raynaud Hyperhidrose Komplikationen: Pneumothorax Plexus brachialis Schädigung Recurrensparese Horner`s Syndrom Alkohol: Lebensbedrohlich 0,17% (Injekt. In A. vert) EKG Monitoring, venöser Zugang Ganglienblockaden und Vertebroplastie 54 1 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Blockade Plexus coeliacus/Nn. splanchnici 13.10.2016 Blockade Plexus coeliacus/Nn. splanchnici Indikationen: unbeherrschbare Bauchschmerzen durch retroperitoneale Prozesse Anatomie: Th 5 – 9/ 9 – 11 retrocrural ventral TH 11 und TH 12 (mit V. azygos) Blockade Plexus coeliacus/Nn. splanchnici Erfolg: 70 – 95% mit Kompresion/Invasion des Plexus coeliacus: Magen / Pankreastumore, Pankreatitis Thorakale Sympathikolyse Indikationen: Raynaud HWZ des analgetischen Effektes: 4 Wochen Nebenwirkungen: Lokaler Schmerz Diarrhoe Orthostase durch Vasodilatation mesenterial (RR Überwachung) reaktiver Pleuraerguss Komplikationen: Epidurale/subdurale Injektion: Spasmus von spinalen Arterien mit part. RM Ischämie Chemische Peritonitis (selten) Lumbale Sympathikolyse CRPS Phantomschmerzen Axilläre und palmare Hyperhidrose Trigeminusneuralgie Indikationen: paVK Paroxysmen von blitzartigem Schmerz im Ausbreitungsgebiet des N. trigeminus < 2 Min CRPS Hyperhidrose Triggerung durch: Hautberührung Berührung der Mundschleimhaut Cave: Ureter Medikamentöse Therapie: Chirurgische Therapie: Ablative Therapie: Thermokoaglation, Glycerolinjektion, Stereotaktische Radiochirurgie Ganglienblockaden und Vertebroplastie 55 2 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 13.10.2016 Vertebroplastie - 2001 2. Vertebroplastie S.S. , 87 a, fem. Osteoporot. WK – Fraktur 6.BWK Alter 3 – 4 Wochen Therapien: PMR Morphine Diagnostik: LWS – Rö CT MRT Vertebroplastie - Historie VAS 8 3 EU – Inzidenz der Wirbelkörperfrakturen (WKF) • 1969 Vidal • • • 1984 Galibert, Deramond • 1988 Duquesnel • • 1999 Gangi • WKF – häufigste Fraktur WKF – kann spontan oder nach Bagatelltrauma auftreten (Beugen, Drehen) Anzahl der jährlich diagnostizierten WKF in EU 438.750 oder 117 je-100.000 EW Nach der – 1. WKF steigt das Risiko einer weiteren WKF auf das 5 - fache ( , ) Anzahl in Galibert P, Deramond H, Rosat P, Le Gars D. Note Preliminaire sur le traitement des angiomes verebraux par vertebroplastie acrylique percutance. Neurochirurgie 1987;233:166-168 Cooper et. al. J Bone et Min Research , 2, 1992 fache. 1 Persönliche Einbußen“Sogwirkung” Verlust der Lebensqualität Int 2 Persönliche Einbußen Zunahme der Lungenprobleme 1 WKF reduziert Lungenfunktion 1 2 1 WKF: 9% geringere Vitalkapazität 2 Lungenfunktion ist signifikant reduziert bei Pat.mit thorakalen und lumbalen 1 Frakturen Schlaich, Osteoporosis Int, 1998, 8: 261-67 Leech, Am Rev Respir Dis 1990; 141: 68-71 Ganglienblockaden und Vertebroplastie 56 3 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Klinische Zeichen von WKFs Akutes Ereignis: Plötzliches Einsetzen von Rückenschmerzen spontan oder nach Bagatelltrauma Chronische Manifestation: Größenverlust Wirbelsäulenverkrümmung (“Buckel”) 13.10.2016 Vertebroplastie - Praeinterventionelle Diagnostik 1. Klinische Untersuchung (PMR – Institut,Anästhesist, Orthopäde, Neurologe) 2. Gerinnung, BB 3. Bildgebende Verfahren Primäres Therapieziel der Vertebroplastie ist die Schmerzreduktion ! Vorwölbung des Bauches Indikationen (VP/KP) • Schmerzhafte Wirbelkörperfrakturen (zB. Keil-/Fischwirbel) • Frische traumatische Wirbelkörperfraktur ( < 3 Monate) • Chronische, schmerzhafte Sinterungsfraktur bei Osteoporose • Pathologische Wirbelkörperfrakturen bei osteolytischen Meta Kontraindikationen • Keine OP-/Narkosefähigkeit • Gerinnungsstörung • Infektionen (Spondylitis, Osteomyelitis, Hautinfektion) • Hinterkanteninstabilität (relativ) • Osteolyse – Einbruch in Spinalkanal • Vertebra plana (relativ) • Prim. Wirbelkörperfrakturen (zB. bei Hämangiom, Myelom) Kontraindikationen •Wirbelkörperhöhe „zu gering“ Punktionszugänge HWS anterolateral LWS, BWS transpediculär BWS intercostovertebral LWS posterolateral WK – Höhe: 3,5 mm Stallmeyer BMJ, Zoarski GH, Obuchowski AM. Optimizing patient selection in percutaneous vertebroplasty. J Vasc Interv Radiol 2003;14:683-696 Ganglienblockaden und Vertebroplastie 57 4 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 �RÖ – TECHNIK“ der VERTEBROPLASTIE 13.10.2016 �RÖ – TECHNIK“ der VERTEBROPLASTIE „ D U A L E“ - FÜHRUNG • C – Bogen • C - Bogen DL • CT • Biplanare DL 10-20° aus a-p Proj. schwenken Gangi A, Kastler BA, Dieteman J. Percutaneous vertebroplasty guided by a combination of CT and fluoroscopy AJNR 1994;15:83-86 Vertebroplastie �Mehretagenbehandlung“ NEJM Studien – wo stehen wir? Punktionsvorgang C - Bogen CT Ganglienblockaden und Vertebroplastie 58 5 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Materialien 13.10.2016 Ultra hochvisköse Zemente •10 G (15 G) Vertebroplastienadel •Hammer •Zement • Confidence (DePuy), Stabilit (Dfine), VertaPlex HV (Stryker), Vertecem V+ (Synthes) etc. •Applikationsset Vertebroplastie – neue Entwicklungen z.B. „ballonassistiert“ (mit Fogarty –Ballon) Vertebroplastie Confidence 3. + 4. BWK n = 66 WK Duale Technik - unipedikulär 2-4 ml KM ( 7 Ballonrupturen) Leckagerate 28% ( 18% nur mit DL erkannt !!) Schmerzreduktion 95,7 % B.U.Schulte, D.Brücher, M.Trompeter, C.Remy, P.Reimer Ballonassistierte perkutane Vertebroplastie bei Patienten mit osteoporotischen Wirbelkörperkompressionsfrakturen – erste Ergebnisse. Fortschr Röntgenstr 2006; 178:207-217 “Hypothetischer Effekt” von PMMA bei WKF Festigen der Mikrofrakturen Vermindert Stress auf verbliebenen Knochen durch steigende Zugfestigkeit Destruktion von Nervenendigungen bedingt durch Nekrose Vertebroplastie - Komplikationen Osteoporose < 1% Malignome < 5% Hitze direkter toxischer Effekt Mc Graw JK, Cardella J, Barr JD, Mathis JM, et. al. Society of Interventional Radiology Quality Improvement Guidelines for Percutaneous Vertebroplasty J Vasc Interv Radiol 2003;14:827-831 Ganglienblockaden und Vertebroplastie 59 6 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 13.10.2016 VERTEBROPLASTIE - Unzulänglichkeiten Vertebroplastie - Komplikationen • Interventionsbezogen Punktion: Fraktur, Pneu, Hämatom, Dura, Spondylitis/Spondylodiscitis Zementinjektion: Leaks, Embolie, Nervenverletzung, Paraplegie • medizinische Komplikationen Embolie (o. Zement), cardiale Komplik., Pneumonie, Risiko des Zementaustritts hoher Einspritzdruck erforderlich Unkontrollierter Fluß zum venösen System • Spätkomplikationen (zB Rezidivfrakturen, Anschlussfrakturen) Lee MJ et al. Percutaneous treatment of vertebral compression fractures: A meta-analysis of complications. Spine 2009, 34(11):1228-32 121 Publikationen (82 VP, 33 BKP) Extravasat anterior/posterior entlang der Frakturebene Wirbelsäulenverkrümmung bleibt Wirbelkörperhöhe wird (nicht) wieder hergestellt Case report - Vertebroplasty �Zementzapfen“ M. Gschwendtner – KH Elisabethinen Linz B.M. , fem., 82 a •hypertension •coronary heart disease •osteoporosis •steroid medication – 2a (tick infection ?) •severe back pain (2 weeks) VERTEBROPLASTY: L 1 ; Th 12 •paravertebral leakage •epidural leakage •discal leakage •pulmonary embolism Vertebroplasty 3 (dext) – 15/07/02 CT – 26/07/02 Ganglienblockaden und Vertebroplastie 60 7 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 13.10.2016 “Komplikationsminimierung” • Ideale Nadellage - Duale Rö Führung • Kontinuierliche lat DL bei Zementinjektion • Opaquer Zement • Verwendung eines Applikationssets • Beginn mit „easy case“ Weniger ist mehr !!! Vertebroplastie – Cave P.M. , 79 a, fem. Osteoporot. WK – Fraktur 1.LWK Alter 5 Wochen Therapien: PMR Morphine Diagnostik: LWS – Rö CT MRT VAS 8 2 Vertebroplastie – Cave Vertebroplastie 10/2016 Pat. 80 a, 7 BWK VAS 8 – 2 Danke für Ihre Aufmerksamkeit! Ganglienblockaden und Vertebroplastie 61 8 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 PICCs und Ports M. Uggowitzer, Leoben OERG 2016 Syllabus | 27. bis 29. Oktober 2016 25.10.2016 PICC PICCs & Ports Peripher-inserierter centralvenöser catheter Ziel = ambulante zentralvenöse Therapie Polyurethan, (Silikon) Martin Uggowitzer Institut für Radiologie und Nuklearmedizin LKH Hochsteiermark - Leoben 4F, 5F (ein-/zweilumig), 6F (dreilumig) 0.018 Nitinoldraht 135 cm 55 cm – individuell zu kürzen (42 cm) PICCs sind hochdrucktauglich bis 5 ml/s Verweildauer bis zu 12 Monate Power PICC® (Bard) Ports Peripherer Armport Titan-Silikon, Höhe 8,2 mm 21,7 x24,7 mm; SeptumDM : 9 mm Innenvolumen: 0,2 ml Titanports sind nicht hochdrucktauglich Warum PICCs & Ports Geringe Belastung: LA Geringer Aufwand: ambulant (US, DL) Komplikationsarm: peripher Komfortabel: Oberarm Günstig X-Port® (Bard) PICC- Indikationen Warum PICCs & Ports Jegliche i.v. Therapie die länger als 4 – 6 Tage dauert (CDC-Leitlinien) Eingeschränkte Möglichkeit einer peripheren Venenpunktion Eingeschränkte Möglichkeit einer Katheterimplant. in die V. subclav./V.jug. Therapie, die einen zentralvenösen Zugang notwendig machen (Osmolarität/pH-Wert) 6 Ganglienblockaden und Vertebroplastie 63 1 25.10.2016 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Indikation venöser Zugänge PICC als Alternative zum Port Kurzfristig (≤ 7-14 d) Kurzzeitige Therapie (< 6-8 Wochen) Neoadjuvant Prostavasin-Therapie Pankreatitis, Osteomyelitis Präfinaler Patient Bridging bei Portkomplikationen Pathologische Gerinnung Z.n. thorakalen Komplikationen: z.B. Peripherer Zugang erhöhtes Pneumothoraxrisiko bei Emphysem od. Kachexie Kosten 7 Kontraindikationen Mittelfristig (< 2-3 m) ZVK PICC Akutversorgung Komfort Sicherheit Langfristig (≥ 3 m) Getunnel. ZVK grosse Lumina Port Komfort Sicherheit adapt. nach Gebauer-B, RadiologieUp2Date 2008 Bildgebende Diagnostik DL Infektion an Insertionsstelle bzw. Bakteriämie-Septikämie PICCs Ports Post Thrombose des geplanten venösen Segments Reimplantation Radiatio des Oberarms (relativ) US Allergie auf Polyurethan PICCs Cave: alkohol. Desinfektionsmittel ! Implantation Implantation Venenanatomie variabel Sterile Kautelen Rückenlage, Arm ca. 80° abduziert Sonographisch gezielte Punktion einer geeigneten Vene am Oberarm in LA Insertion einer Schleuse in Seldingertechnik Vorlage eines Führungsdrahtes Einbringen des Katheters – Abmessen – Anpassen –Insertion über Draht Entfernung Bruchschleuse und Draht – Spülen. Verband 11 12 Ganglienblockaden und Vertebroplastie 64 2 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 25.10.2016 PICC-Vorteile Patienten: Erwachsene und Kinder; Mittel- und langfristiger zv-Zugang: Liegedauer bis 6 m; KM-Hochdruckinjektion, Blutabnahme, hyperosmolare Lösg. Komfort: keine Naht, Sicherheit: Insertion am Oberarm, Entfernung z.B. durch HA; keine täglichen Kontrollen, keine bedrohlichen Blutungen, keine Luftembolien, geringe Infektionsrate, geringe Dislokationsrate; 13 PICC-Pflege Portimplantation Täglich: Visuelle Kontrolle durch Patienten, Wöchentlich: Verbandswechsel und Wechsel der Fixierungsplatte (z.B. StatLock), Wöchentlich: ≥ 10 ml NaCl-Spülung i. R. des Verbandwechsels, Nach jeder Verwendung: ≥ 10 ml NaCl-Spülung Explantation Komplikationen PICCs & Ports Hämatom Wundheilungsstörung Infektion Thrombose Allergische Hautreaktion Dislokation Ganglienblockaden und Vertebroplastie 65 3 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Wundheilungsstörung 25.10.2016 Infektion / Thrombophlebitis z.B. bei laufender Avastin®-Therapie CRBSI (catheter-related bloodstream infections) Meist 2-10 Tage nach Insertion Schmerz, Schwellung, Rötung, w > m; li > re V.cephalica > V. basilica + V. brachialis Pathogenese: chemisch/mechanisch/infektiös Procedere: Katheterentfernung • klinische Zeichen der Infektion und • positive Blutaspirat aus dem Katheter, oder • Keimnachweis am Kathetersegment und • eine oder mehrere positive Blutkulturen. Ausnahme mechan Ursache: hochlagern, Heparin, Ruhe 21 22 CRBSI Katheterentfernung ratsam Positive Blutkulturen mit virulenten Keimen; wenn die Blutkultur nach 72 Stunden antimikrobieller Therapie immer noch positiv ist; eine erneute Bakteriämie mit demselben Erreger nach einer adäquaten Therapiedauer auftritt; bei einer Infektion des Tunnels oder Insertionsstelle; bei einer septischen Thrombophlebitis 23 Clinical Infectious Diseases ; 2009 ; 49 : 1 -45 Ganglienblockaden und Vertebroplastie 66 4 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 IDSA – Guidelines 1 Clinical Infectious Diseases ; 2009 ; 49 : 1 -45 25.10.2016 IDSA – Guidelines 2 Clinical Infectious Diseases ; 2009 ; 49 : 1 -45 Ganglienblockaden und Vertebroplastie 67 5 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Gallengangsinterventionen (maligner und benigner Verschluss, Galleleck, Stein) M. Schoder, Wien OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Gallengangsinterventionen 25.10.2016 Cholestase Maligne Raumforderung Primärtumore (Pankreas, CCC, HCC, Gabla) Lymphknotenmetastasen Benigne Strikturen Biliodigestive Anastomose Chronische Pankreatitis Primär sklerosierende Cholangitis Maria Schoder Abtlg. für Kardiovaskuläre und Interventionelle Radiologie Univ. Klinik für Radiologie und Nuklearmedizin, Wien Ischämische Striktur Stein Indikation PTCD Indikation PTCD Grenzen ERCP Cholestase Postoperativ Terminale Palliation Magenbypass Billroth II, Whipple OP, PPPD Ikterus Pruritus Duodenalenge Cholangitis Papillenstenose (RF, Entzündung) Geplante Chemotherapie Klatskintumor Zusätzliche Therapie (z.B. Brachytherapie. PDT) Instabile Patienten Präoperative Entlastung Diagnose – Therapieplanung US CT, MRCP Anatomische Varianten Typ 1 Verschlussebene Typ 2 Typ 3 Triple Confluens Fusionsvariante posteriore Segmente 10% 21% anatomische Varianten Leberatrophie intrahepatale Läsionen Aszites Zugang 63% Ganglienblockaden und Vertebroplastie 69 1 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Präprocedural Labor Bilirubin, Alk. Phosphatase, Entzündungswerte Gerinnungswerte INR/Quick (<1.5/ >50%) Thrombozyten >60 000/µl 25.10.2016 Intraprocedural Patientenmanagement Pulsoximeter EKG, RR Absetzen gerinnungshemmender Medikamente LMWH: 1 Tag Plavix, Marcoumar: 5 Tage Analgosedierung und Lokalanästhesie und O2-Gabe Dabigatran (Pradaxa): 1-2 Tage (CrCl abhängig) Intubationsnarkose (selten) Rivaroxaban (Xarelto): 1 Tag Antibiotikaprophylaxe (Cephalosporine) Aufklärung und Einwilligung PTCD – Zugang Rechtsseitiger Zugang Linksseitiger Zugang 2 cm caudal Xyphoid ± mittlere Axillarlinie am Rippenbogen 9./10. ICR Oberrand Rippe PTCD – Material US-gezielt, durchleuchtungskontrolliert Mikropunktionsset Chiba Nadel 22G 0,018ʻʻ Führungsdraht Metall-Dilatator mit Kunststoffkatheter Peter Pflugbeil GmbH CAVE: Intercostalarterie, Pleuraraum, A. mammaria int. PTCD – Technik Seldinger Nadel 18G PTCD – Technik Punktion idealerweise Gallengang 3. Ordnung 0,035ʻʻTerumo-Draht, Gefäßschleuse, Katheter Dosiert KM (Vermeidung von KM-Depots) Steifer Austauschdraht (Amplatz) Führungsdraht 0,018ʻʻ Dilatatoren bis 8F, evtl. Ballon Dilatator 8F Drainagekatheter oder primäre Stentimplantation Ganglienblockaden und Vertebroplastie 70 2 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Drainage – Katheter 25.10.2016 Primäre Drainage Kurzzeitige Drainage intern-extern, extern Hämobilie Cholangitis, Abszesse Unübersichtliche Anatomie Ring-Lunderquist, Cook Drain mit Fixierfaden, Cook Langzeitdrainage Intern, intern-extern BMS Münchner Drain, Pflugbeil Laasch HU, CIRSE 2016 Primäre Stentimplantation Primäre Stentimplantation Palliative Therapie Kontrolldrain Drainentfernung nach Entlastung unproblematisch Traktverschluss Coils Gelfoam®, Pfizer Hunter™, Vascular Solutions (Gelatine) BMS Christian Gertrude Laasch, CIRSE 2015 Stents BM-Stents Unterschiedliches Anpassungvermögen durch axiale Kraft (AK) Bare Metallstents lasergeschnitten geflochten gestrickt Stents gecovered ePTFE Silikon (Perkutan gesetzter Plastikstent) Laasch HU, CIRSE 2016 Unterschiedliches Zellen-/Maschengröße Stentung hilärer Läsionen Niti-S, Taewoong Viabil®, GORE Niti-S, Taewoong Stents mit geringer AK weitmaschig Stents (Stent in Stent, Reintervention) Mukai T et al. J Hepatobiliary Pancreat Sci 2011 Ganglienblockaden und Vertebroplastie 71 3 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Cholangiocelluläres Carcinom 25.10.2016 Klatskin TU – Bismuth Typ IIIa Perihiläres CCC Patient, 50 Jahre schmerzloser Ikterus Bismuth-Corlette Klassifikation beidseitige PTCD Temsch Klatskin TU – Bismuth Typ IV Patient, 57 Jahre Bismuth Typ IV Infiltration portalvenöse Achse Atrophie des linken LL Fiedler Fröschl Drainage rechtsseitig HCC VI/VII V/VIII Weitmaschige biliäre Stents Patient 56 Jahre Z.n. erweiterter Linksresektion Z.n. konventioneller Chemoembolisation 09/2008 03/2009 Y- Konfiguration (2 Zugänge, VI und VII) Niti-S, Taewoong Ganglienblockaden und Vertebroplastie 72 4 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Benigne Striktur 25.10.2016 Cholangioplastie vs entfernbaren Stent 21-jähriger Patient, M. Wilson, Z.n. LTX Biliodigestive Anastomose Cholestase 6 Monate nach Op Anzahl Ballon Stent 31 35 p Median 3 Dilatationen/Patient Mediane Drainagezeit 4.5 Monate 2.5 Monate 0.001 2-malige Dilatation Kim JH et al. J Vasc Interv Radiol 2011;22:893-9 Gallensteine Gallengangszugang Steinentfernung Dilatation der Papille (8-12 mm) je nach Steinlokalisation Ballon Postoperativ T-Drain Dormiakörbchen (via Gallenblase) Schlinge Pigtailkatheter simples Spülen Laser-Lithotripsie Präpapillärer Stein Steinentfernung Tuna Ferdinand Ganglienblockaden und Vertebroplastie 73 5 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Steinentfernung 25.10.2016 Steinentfernung Technische und klinische Erfolgsraten (261 Patienten) Komplikationen 6,8% Ozcan N et al. Cardiovas Intervent Radiol 2012;35:621-7 Biliäre Leckage Biliäre Leckage postoperativ 67-jähriger Patient, Pankreaskopf-Ca Duodenopankreatektomie Galleleak an der Anastomose Cozzi G et al. Cardiovasc Intervent Radiol 2006;29: 380-8 Dilatierte vs nicht dilatierte Gallenwege 288 (Cholangiektasie) vs 131 Patienten Technischer Erfolg (98%) ohne sign. Unterschied Komplikationen Leichte Komplikationen bis 30% Entzündungszeichen, Hämobilie (venös) Schwere Komplikationen 2-8% Cholangitis (inkompl. Drainage), Abszess, Sepsis gallige Peritonitis arterielle Blutung Weber A et al. Eur J Radiol 2009;72:412-17 Ganglienblockaden und Vertebroplastie 74 6 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Ernährungssonden, Ösophagus- und Rektumstent R. Dorffner, Eisenstadt OERG 2016 Syllabus | 27. bis 29. Oktober 2016 10.10.2016 ÖSOPHAGUSSTENTS: INDIKATIONEN Ösophagustumore FIT FÜR DEN FACHARZT Sekundäre Beteiligung des Ösophagus ERNÄHRUNGSSONDEN, ÖSOPHAGUSUND REKTUMSTENT Späte klinische Symptomatik Schlechte Prognose Bronchus CA LK Metastasen R.Dorffner ÖSOPHAGUSSTENTS: KONTRAINDIKATIONEN INR>1,5; >50000 Thrombozyten Chemo-Radiotherapie 3 bis 6 Wochen zuvor Extrem eingeschränkte Lebenserwartung Distale Obstruktion bei Carcinose Schwere Trachealkompression Hochgelegene Stenosen ÖSOPHAGUSCARCINOM: SYMPTOME Dysphagie Fistelbildung Röntgen mit KM und Lineal Bestimmung der Stentlänge Computertomographie Tumorausdehnung Endoskopie Biopsie Tumorbedingt, therapiebedingt, iatrogen Behandlungsziel 0: keine Symptome 1: normale Nahrung 2: breiige Nahrung 3: flüssige Nahrung Keine Nahrungsaufnahme ÖSOPHAGUSSTENTS: VORBEREITUNG Score Verbesserung des Scores (auf 1-2) Funktioneller Fistelverschluss ÖSOPHAGUSSTENTS: TECHNISCHE AUSSTATTUNG Digitales Multifunktionsgerät horizontale und vertikale Position Röntgen mit KM-Schluck Digitales Angiographiegerät Konventionelles Durchleuchtungsgerät Absaugen des Mageninhalts mit Sonde vor Intervention! Ernährungssonden, Ösophagus- und Rektumstent 76 1 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 ÖSOPHAGUSSTENTS: UTENSILIEN Lidocain Spray Diazepam Fentanyl Robinul Wasserlösliches KM 6 Fr. Multi-Purpose Katheter Hydrophiler steuerbarer Draht) Steifer Führungsdraht Großlumiger Führungskatheter Ev. Angiographieschleuse Ballonkatheter (DM 18, 20 mm) Manometer ÖSOPHAGUSSTENTS: NACHSORGE Am Tag der Intervention flüssige Nahrung Kontrolle mittels Ösophagusröntgen Beginnender Kostaufbau ab dem nächsten Tag Unterweisung des Patienten gut Kauen, mehrere kleine Mahlzeiten, reichlich Nachtrinken nicht vor dem Schlafengehen essen schlafen mit erhöhtem Oberkörper ÖSOPHAGUSSTENTS: IMPLANTATION Funktionelle Obstruktion durch Tumor Ausschließlich selbstexpandierende Stents Ungecovert Gecovert (bei Fisteln) Refluxventil Tumorenden 2 cm überdecken Vordehnung bei derben Stenosen möglich Bei 2 Stents Überlappung von 1 Drittel ÖSOPHAGUSSTENTS: ERFOLGSRATEN, KOMPLIKATIONEN Schmerzen, Fremdkörpergefühl möglich COLONSTENTS: INDIKATIONEN 10.10.2016 Technische Erfolgsrate > 95%, Verbesserung der Symptomatik 90% Nach 4 – 5 Monaten Durchgängigkeit 58 – 79% Blutung 3-8% Schmerzen 14 % Fistel, Perforation Impaktion von Speisen, Taschenbildung, Reflux Migration Ungecovert 0-6% Gecovert 25 – 32% Tumoreinwachsen Ungecovert 17 - 36% Gecovert 0% COLONSTENTS: KONTRAINDIKATIONEN Zeichen einer Peritonitis Zeichen einer Perforation Zusätzlich Obstruktion oral davon Palliative Therapie Reduziert Stomahäufigkeit Kürzerer Spitalsaufenthalt Morbidität und Mortalität reduziert Bridge to Surgery Stent, kein Colostoma, später Operation Kein Unterschied in der Überlebensrate (OP versus Stent) Nicht empfohlen bei kurativem Vorgehen Vorbehalten für spezielle Fälle Peritonealcarzinose Tumor des unteren Rektums Rektale Tenesmen, Inkontinenz Ernährungssonden, Ösophagus- und Rektumstent 77 2 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 COLONSTENTS: VORBEREITUNG CT von Thorax und Abdomen Evaluierung des Vorgehens (endoskopisch, radiologisch, kombiniert) Stabilisierung des Patienten (Flüssigkeitshaushalt etc.) Intervention innerhalb 12 bis 24 Stunden COLONSTENTS: UTENSILIEN Diazepam Fentanyl Wasserlösliches KM COLONSTENTS Ausschließlich selbstexpandierende Stents Gecoverte Stents 10.10.2016 6 Fr. Multi-Purpose Katheter Hydrophiler steuerbarer Draht Steifer Führungsdraht Großlumiger Führungskatheter Angiographieschleuse COLONSTENTS: SPEZIELLE TECHNIK Vorbereitung mit Einlauf (bei endoskopischer Führung) Endoskopische Führung bei Bedarf Keine Vordilatation Kongruenz mit Colonwand Stents 4cm länger als Stenose Verhindern Einwachsen Keine längere Offenheitsrate Höhere Migrationsrate Ungecoverte Stents Kleineres Einführbesteck COLONSTENT: ERFOLGSRATE, KOMPLIKATIONEN Technischer Erfolg 92 – 98% (endoskopisch) Kurzzeitkomplikationen Perforation: 4% Migration: bis 13% Blutung: 1% PERKUTANE RADIOLOGISCHE GASTROSTOMIE Indikation: endoskopische Methode nicht möglich Vorbereitung Langzeitkomplikationen Perforation: 4% Migration: 2 – 10% Obstruktion bis 22% Patient nüchtern Medikamente: Sedierung, Antibiotikaprophylaxe Utensilien Spezielles Set Multipurpose-Katheter Ernährungssonden, Ösophagus- und Rektumstent 78 3 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Ablation Lebermetastasen J. Kettenbach, St. Pölten OERG 2016 Syllabus | 27. bis 29. Oktober 2016 24.10.2016 Techniques used for Image-guided Percutaneous Tumor Ablation Materialkunde Perkutane Ablationsverfahren Fritz Lomoschitz Abteilung für Diagnostische und Interventionelle Radiologie Krankenhaus der Barmherzigen Schwestern Wien Ahmed M et al. Radiology 2014;273:241-260 Ringe KI et al. Fortschr Röntgenstr 2016; 188: 539–550 Begrifflichkeit – Image-guided Tumor Ablation Tumor Ablation: • Direkte Applikation einer (chemischen [=nonenergy] oder) Energie-basierten (i.e. thermal oder nonthermal) Therapie • Zur Eradikation oder substantiellen Zerstörung fokaler Tumore Image-guided • Planung • Durchführung = • Targeting / Monitoring / Intraprocedural modification / Assessment of immediate treatment response / Ancillary procedures • US / CE-US / CT / MR / PET / Durchleuchtung Image-guided tumor ablation: standardization of terminology and reporting criteria--a 10-year update. Ahmed M, Solbiati L, Brace CL, Breen DJ, Callstrom MR, Charboneau JW, Chen MH, Choi BI, de Baère T, Dodd GD 3rd, Dupuy DE, Gervais DA, Gianfelice D, Gillams AR, Lee FT Jr, Leen E, Lencioni R, Littrup PJ, Livraghi T, Lu DS, McGahan JP, Meloni MF, Nikolic B, Pereira PL, Liang P, Rhim H, Rose SC, Salem R, Sofocleous CT, Solomon SB, Soulen MC, Tanaka M, Vogl TJ, Wood BJ, Goldberg SN International Working Group on Image-guided Tumor Ablation; Interventional Oncology Sans Frontières Expert Panel; Technology Assessment Committee of the Society of Interventional Radiology,; Standard of Practice Committee of the Cardiovascular and Interventional Radiological Society of Europe. Radiology. 2014 Oct;273(1):241-60 Terminologie �Nadeln“ Energie-basierte Ablation • Thermale Mechanismen • �Hitze“ : Hyperthermale Ablation (über 80°C) • �Kälte“ : Cryoablation (unter -20°C) • Radiofrequenz Ablation - RFA • Mikrowellen Ablation - MWA • Ultraschall Ablation • Laser Ablation • Cryoablation • Non-Thermale Mechanismen • Irreversible Elektroporation - IRE Available systems for percutaneous thermal tumor ablation Energie-basierte Ablation: Genereller Begriff: �Applikator“! RFA & IRE: �Elektroden“ MWA: �Antenna“ Laser: �Fibers“ Cryo-Ablation: �“Cryoprobe“ Image-guided tumor ablation: standardization of terminology and reporting criteria--a 10-year update. Ahmed M, Solbiati L, Brace CL, Breen DJ, Callstrom MR, Charboneau JW, Chen MH, Choi BI, de Baère T, Dodd GD 3rd, Dupuy DE, Gervais DA, Gianfelice D, Gillams AR, Lee FT Jr, Leen E, Lencioni R, Littrup PJ, Livraghi T, Lu DS, McGahan JP, Meloni MF, Nikolic B, Pereira PL, Liang P, Rhim H, Rose SC, Salem R, Sofocleous CT, Solomon SB, Soulen MC, Tanaka M, Vogl TJ, Wood BJ, Goldberg SN International Working Group on Image-guided Tumor Ablation; Interventional Oncology Sans Frontières Expert Panel; Technology Assessment Committee of the Society of Interventional Radiology,; Standard of Practice Committee of the Cardiovascular and Interventional Radiological Society of Europe. Radiology. 2014 Oct;273(1):241-60 Ringe KI et al. Fortschr Röntgenstr 2016; 188: 539–550 Ablation Lebermetastasen 80 1 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 24.10.2016 Thermoablation - Beeinflussende Faktoren Prinzip RFA 3 hauptsächlich beeinflussende Faktoren 1) Quantität der applizierten Energie 2) Lokale Gewebe-Interaktionen (Leber/Lunge/Niere/Knochen) 3) �Perfusion-mediated tissue cooling (or heating)“ Verlust von Hitze- oder Kälte-Effekten • �heat sink effect“ = • Puffernder Effekt durch angrenzende große Gefäße (> 3 mm) oder Bronchien (�Kühlung durch Blut oder Atemluft“) • Modifizierung des Ablation-Areals • Mikroperfusion auf Kapillar-Level • zB Diskussion vorheriger Embolisation • Generator (150-250 W) • Hochfrequenter Wechselstrom (375-500 kHz) • Unipolares System: • Elektrode = Kathode (im Tumor) = �aktiv“ / �interstitiell“ • Neutrale Elektrode (Pad) auf Körperoberfläche • Bipolares System • Koagulation zwischen 2 �aktiven“ Elektroden oder • Singuläre RF Elektrode = Kathode + Anode • Multipolares System: Mehrere Elektroden Brace CL. Radiofrequency and microwave ablation of the liver, lung, kidney, and bone: what are the differences? Curr Probl Diagn Radiol 2009;38(3):135-143 Goldberg et al. Thermal ablation therapy for focal malignancy:a unified approach to underlying principles, techniques, and diagnostic imagging guidance AJR 2000;174:323-331 Rossman C, Rattay F, Haemmerich D. Platform for patient-specific finite-element modeling and application for radiofrequency ablation. Visualization, Image Processing and Computation in Biomedicine Volume 1, 2012 Issue 1 • -> Hitze an der Spitze der Elektrode (Joule Effekt) • Typische Ablationszeit: 12-30 min. RFA - Limitation Prinzip MWA • Impedanz • Gewebeleitfähigkeit sinkt • Ursache: Gasbildung/Gewebeaustrocknung/Vernarbung • Generator • Hochfrequentes elektromagnetisches Feld (915 MHz-2.45 GHz) • Rotation der Wassermoleküle > kinetische Energie > Reibungswärme/Hitze • Vgl. zu RFA höhere intratumorale Temperatur (> 150°C) kürzere Ablationsdauer & reduzierter Hitzeverlust im Gewebe • Heat Sink Effect • durch Perfusion/Ventilation • Typische Ablationszeit ~ 5 min. Vergleich RFA-MWA Temperatur MWA - Limitation • Antenna-Design • Ideal: Kugelförmig (wie Tumor) Ablation Lebermetastasen 81 2 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Prinzip Cryoablation Prinzip Cryoablation KÄLTE! • Energietransfer ins umgebende Gewebe durch • Konduktion (Übertragung durch direkten Kontakt) und • Konvektion (Austausch über Medium) • • • • Mehrere Applikatoren simultan möglich • Mehrere Kühl-Tau Zyklen möglich 1. Zyklus 2.Zyklus 2 Kammern gefüllt mit komprimiertem Gas (typw. Argon und Helium) Abhängig von Inversionstemperatur der Gase • Bei Argon höher als Raumtemperatur • Bei Helium niedriger als Raumtemperatur Prinzip Cryoablation • • Direkte Wirkung: • Dehydratation > Zerstörung von Enzymen, Organellen, Zellmembranen • Intrazelluläre Eisbildung 24.10.2016 Joule-Thomson Effekt • Gas dehnt sich aus • Führt in Umgebung zu • raschem Temperaturabfall (Argon) – bis < -140°C • Bzw. raschem Temperaturanstieg (Helium) Cryoablation - Limitation • • Indirekte Wirkung: • Zerstörung kleiner Gefäße > zusätzlich hypoxischer Effekt • Apoptose • • • Vorteil: �Eisball“ kann monitiert werden • Cave: Grenze des Eisballs ist 0°C Isotherme (nicht letal) Temperatur von -40°C im gesamten Tumor muss erreicht werden • Passiert, wenn Eisball Tumor zumindest um 0,5 überschreitet DM des Eisballs abhängig von transferierter Energie (= GasFlußrate) Länge des Eisballs abhängig von Länge der nicht isolierten Spitze Typische Ablationszeit: 25-30 min. • Ablierte Zone stark abhängig von aktiver Oberfläche der Cryoprobe • Je kleiner desto kleiner Ablationszone • Mehrer Proben • Längere Dauer • Im Vergleich zu RFA/MWA erhöhtes Blutungsrisiko (Kauter-Effekt der Hitze-basierten Systeme) • �Cryoshock“ = • • • • • Zelltod durch Vereisung Freisetzung intracellulärer Bestandteile Reperfusion der Zone Systemische Ausschwemmung zellulärer Abbauprodukte Systemische Komplikationen > Multiorganversagen Prinzip IRE Prinzip IRE Irreversible Elektroporation • Kurz gepulste starke elektrische Felder / “Stromstöße“ • Hohe Stromstärke/niedrige Energie (> keine Hitze) • Poren (Größe Nanometer) in der Zellmembran > proteolytische Enzyme / Calcium • Zelltod durch Apoptose = (im Gegensatz zur Nekrose) programmierter Zelltod, von Zelle aktiv herbeigeführt Gewebsselektivität • Strukturen hauptsächlich aus Proteinen oder Bindegewebe (Gefäße, Gallengänge, Harnröhre) bleiben erhalten Planbarkeit • Schmale Übergangszone Keine thermischen Schäden / keine Nekrosen Kurze Behandlungsdauer (~ 5 min) Einschränkungen • Muskelkontraktionen (Reizung der motor. Endplatte) > Relaxantien • Lunge eingeschränkt (Permittivität durch inhomogenes Gewebe) Ablation Lebermetastasen 82 3 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Prinzip 3D-Navigation Schullian P, Widmann G, Lang TB et al. Accuracy and diagnostic yield of CT-guided stereotactic liver biopsy of primary and secondary liver tumors. Comput Aided Surg 2011; 16: 181-187 Bale R, Widmann G, Haidu M. Stereotactic radiofrequency ablation. Cardiovasc Intervent Radiol 2011; 34: 852-856 Stoffner R, Augschöll C, Widmann G et al. Accuracy and feasibility of frameless stereotactic and robot-assisted CT-based puncture in interventional radiology: a comparative phantom study. Fortschr Röntgenstr 2009; 181: 851-858 Bale R, Widmann G, Schullian P et al. Percutaneous stereotactic radiofrequency ablation of colorectal liver metastases. Eur Radiol 2012; 22: 930-937 Widmann G, Schullian P, Fasser M et al. CT-guided stereotactic targeting accuracy of osteoid osteoma. Int J Med Robot 2013; 9: 274-279 Schullian P, Widmann G, Lang TB et al. Accuracy and diagnostic yield of CT-guided stereotactic liver biopsy of primary and secondary liver tumors. 24.10.2016 Praktische Durchführung • Lokale Betäubung oder Allgemeinnarkose • Perkutan oder Intra-OP • Applikator – DM: zwischen 11 – 17 G (abh. Hersteller) • Leber / Lunge / Niere / Knochen • Pancreas / Prostata / Schilddrüse / Lymphknoten Comput Aided Surg 2011; 16: 181-187 Widmann G, Schullian P, Haidu M et al. Respiratory motion control for stereotactic and robotic liver interventions. Int J Med Robot 2010; 6: 343-349 Kettenbach J, Kara L, Toporek G et al. A robotic needle-positioning and guidance system for CT-guided puncture: Ex vivo results. Minim Invasive Ther Allied Technol 2014; 23: 271-278 Widmann G, Haidu M, Schullian P, Bale R Stereotactic Radiofrequency Ablation (SRFA) of liver lesions: technique effectiveness, safety, and inter-operator performance. CardioVascular and Interventional Radiology, Vol. 35(3), pp. 570-580, Jun. 2012 Widmann G, Wallach D, Toporek G, Schullian P, Weber S, Bale R Angiographic C-arm CT-versus MDCT guided stereotactic punctures of liver lesions: non-rigid phantom study. AJR. American Journal of Roentgenology, Vol. 201(5), pp. 1136-1140, Nov. 2013 Empfohlene Literatur Image-guided tumor ablation: standardization of terminology and reporting criteria--a 10-year update. Ahmed M, Solbiati L, Brace CL, Breen DJ, Callstrom MR, Charboneau JW, Chen MH, Choi BI, de Baère T, Dodd GD 3rd, Dupuy DE, Gervais DA, Gianfelice D, Gillams AR, Lee FT Jr, Leen E, Lencioni R, Littrup PJ, Livraghi T, Lu DS, McGahan JP, Meloni MF, Nikolic B, Pereira PL, Liang P, Rhim H, Rose SC, Salem R, Sofocleous CT, Solomon SB, Soulen MC, Tanaka M, Vogl TJ, Wood BJ, Goldberg SN; International Working Group on Image-guided Tumor Ablation; Interventional Oncology Sans Frontières Expert Panel; Technology Assessment Committee of the Society of Interventional Radiology,; Standard of Practice Committee of the Cardiovascular and Interventional Radiological Society of Europe. Radiology. 2014 Oct;273(1):241-60 Percutaneous tumor ablation tools: microwave, radiofrequency, or cryoablation--what should you use and why? Hinshaw JL1, Lubner MG, Ziemlewicz TJ, Lee FT Jr, Brace CL. Radiographics. 2014 Sep-Oct;34(5):1344-62 Ablation Lebermetastasen 83 4 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Ablation Lebermetastasen J. Kettenbach, St. Pölten OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Welches System, welche Technik? Ablation Lebermetastasen Joachim Kettenbach FFF, Salzburg 29.10.2016 2 Häufigkeit für Lokalrezidiv Ablation mit Sicherheitssaum Ablations-DM: 1,6 cm Tumor: 1 cm Nekrose: 1,6 cm 2 cm 4 cm 3 cm 5 cm Ziel: lokal kurative "A0" – Ablation! 3 Mulier S et al, Ann Surg 2005 4 1) Klassische Freihand-Anwendung Voraussetzung ▪ Optimale Planung mittels aktueller pre-interventioneller Bildgebung (CT, MR, PET) ▪ Präzise Übertragung der Bilddaten auf Patienten 1. US-, CT- oder MR-gezielte Ablation (freihändig) 2. Navigierte Ablation mit Bildfusion (US + CT + MR + PET) 3. Stereotaktische Navigation (CT, MR, PET) 80-jähriger Patient, kolorektale Metastase, COPD, eingeschränkte kardiale Funktion Bale R et al, Eur Radiol 2010 5 KF, 80a 6 Ablation Lebermetastasen 85 1 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Ablation nach Temperatur & Impedanz US-gezielte Ablation nach Signalverlauf Single Liver Metastasis Temperatur (C°) from Thyroid Cancer Leistung (W) / Impedanz Ablation nach �Kochbuch“ Tumorgröße: < 1 cm: 1-1.5 cm: 1.6-2.5 cm: 2.6-3.5 cm 3.6 – 5cm Parakavale Lebermetastase # Ablationen: 1-2, 1-3 cm 1-3, 1-3 cm 1 5–6 >6 Sondentyp: Einzel Einzel cluster, multipolar cluster, multipolar cluster, multipolar 3 Wochen nach Resektion eines Rektumkarzinom-Rezidivs singuläre Lebermetastase bei 50-jähriger Patientin. RFA mittels-Cluster Sonde Zur Anzeige wird der QuickTime™ Dekompressor �TIFF (Unkomprimiert)“ benötigt. Zur Anzeige wird der QuickTime™ Dekompressor �TIFF (Unkomprimiert)“ Zur Anzeige w ird der QuickTime™ benötigt. Dekompressor �TIFF (Unkomprimiert)“ Zur Anzeige wird der QuickTime™ Dekompressor �TIFF (Unkomprimiert)“ benötigt. benötigt. RITA-Xls 0463DNALL Strategie für grosse Ablationsnekrosen 10 Strategie für grosse Ablationsnekrosen • Platzierung multipler Sonden vor Ablation, einfacher als Reposition nach jeder Ablation • Platzierung multipler Sonden vor Ablation, einfacher als Reposition nach jeder Ablation • Erste Sonde kann relativ ungenau etwas ausserhalb des Tumorrandes platziert werden • Erste Sonde kann relativ ungenau etwas ausserhalb des Tumorrandes platziert werden 5 cm 5 cm Seror et al, Radiology 2008 11 Seror et al, Radiology 2008 12 Ablation Lebermetastasen 86 2 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Strategie für grosse Ablationsnekrosen Strategie für grosse Ablationsnekrosen • Platzierung multipler Sonden vor Ablation, einfacher als Reposition nach jeder Ablation • Platzierung multipler Sonden vor Ablation, einfacher als Reposition nach jeder Ablation • Erste Sonde kann relativ ungenau etwas ausserhalb des Tumorrandes platziert werden • Erste Sonde kann relativ ungenau etwas ausserhalb des Tumorrandes platziert werden • Weitere Sonden relativ zur ersten Sonde für ideales "Array" (z.B. 3 cm Distanz) • Weitere Sonden relativ zur ersten Sonde für ideales "Array" (z.B. 3 cm Distanz) Seror et al, Radiology 2008 Seror et al, Radiology 2008 13 Lebermetastase nach Mammakarzinom 14 Welche Behandlungsoptionen? 58-jährige Patientin, Z.n. Resektion der Brust, Radiochemotherapie, 6 Jahre nach RF-Ablation neue Lebermetastase 58-jährige Patientin, Z.n. Resektion der Brust, Radiochemotherapie, 6 Jahre nach RF-Ablation neue Lebermetastase 15 Welche Behandlungsoptionen? 16 RF-Ablation der Lebermetastase Post-treatment Pre-treatment Tumorboard empfiehlt Ablation der Lebermetastase. Zur Optimierung der Chemotherapie Ermittlung des 2 (HER2)-status durch Leberbiopsie vor Ablation 17 RF-Ablation 18 Ablation Lebermetastasen 87 3 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Verlaufskontrolle nach RF-Ablation 2) Navigierte Ablation mit Bildfusion ActiView, Haifa Follow-up @ 3 Monate nach RFA CAScination, Bern Follow-up @ 9 Monate nach RFA Meloni et al, CIRSE 2011 19 RFA einer subphrenischen Metastase 20 Stereotaktische Ablation (SRFA) SSM Metastase, Seg. VII, 1.1 cm, subphrenisch 3 Coaxialnadeln / 3 RF-Positionen 21 R. Bale, Innsbruck Tumorgrösse vs. Rezidivrate Lokalrezidivrate SRFA Widmann G et al, CVIR 2012 vs. Ergebnisse: Ablation cr-Lebermetastasen Metaanalyse: 5224 Lebertumore Konv. RFA SRFA ÜL 1 Jahr 89% (79-96%) 87% ÜL 3 Jahre 45% (28-68%) ÜL 5 Jahre 25% (22-30%) Mulier S et al, Ann Surg 2005 To achieve best rates of complete ablation. tumors should not exceed 3 cm Crocetti et al. CVIR 2010 (p 0.635) Solbiati et al 2001 Lencioni et al 2004 Gillamset al 2004 Machi et al 2006 Jakobs et al 2006 Sorensen 2007 18% vs. 14% 22 R. Bale, Innsbruck 11% vs. 25% SRFA Resektable M Resektion 92% 91% (88-93%) 44% 66% 60% (57-64%) 27% 48% 40% (33-47%) Innsbruck Approach 12/2005 – 07/2010 63 Patienten, 189 CRLM Medianer Tu-DM: 2 (1-12) cm > 5 cm: 23 (12 %) Choti et al 2002 Kato et al 2003 Wei et al 2006 Shah et al 2007 Rees et al 2008 17% vs. 58% 23 Bale R et al. Eur Radiol 2011 24 Ablation Lebermetastasen 88 4 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Ablation nahe kritischen Strukturen Komplikationen nach Leberablation Mulier et al. 2002; Livraghi et al. 2003; Rhim et al. 2003 Subkapsuläre Tumorlage nahe thermo-sensitiver Strukturen: Magen, Darm, Hilusregion, Gallenblase, große Gallengänge, Zwerchfell, Herzmuskel. ▪ Erhöhtes Risiko für Organperforation, Gefäßverletzung, Gallengangsnekrose, Leberabszeß ▪ Cave bei Z.n. biliodigestiver Anastomose, Diab.mellitus 25 Mulier S. et al, British Journal of Surgery 2002 26 Wechsel auf intraoperative Ablation Insufflation von Luft, CO2, Dextrose Courtesy of TK. Helmberger, RF-Ablation, Springer-Verlag 2008 • 27 Tricks und Tipps ▪ Leber gut mobiliserbar ▪ Schutz benachbarter Organe ▪ Temporäre Unterbindung der Blutzufuhr der Leber (PringleManöver) ▪ Kombinierbar mit Resektion SL Wong, et al. J ClinOncol 2009, 28 Weitere Empfehlungen • • Lebensfähige Tumorzellen können beim Entfernen der Ablationssonde anhaften bzw. durch leichte Nachblutung od. intratumoralem Druck in den Stichkanal ausgeschwemmt werden. (Mulier S, Br J Surg 2002) Mulier S et al, Dig Surg 2008 Ablation des Stichkanals essenziell um Tumorseeding bzw. Lokalrezidiv zu vermeiden. R. Stigliano et al., Cancer Treatment Reviews (2007) 29 Gillams et al, Eur Radiol (2015) 25:3438–3454 30 Ablation Lebermetastasen 89 5 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Lebermetastasen: Indikationen für Ablation • Unifokal: Metastase < 5 cm ▪ Multifokal (1-3, < 5): bessere Ergebnisse wenn DM < 3,0 cm ▪ Klare Unterscheidung zw. lokal kurativer oder palliativer Ablation ▪ Leitlinien nur bedingt brauchbar, wecken falsche Erwartungen Noch Fragen? mehrfache Sondenreposition, angestrebter Nekrose-DM 7 cm für �R0-Ablation“ Gillams et al, Eur Radiol (2015) 25:3438–3454 31 [email protected] Ablation Lebermetastasen 32 90 6 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Ablation HCC R. Bale, Innsbruck OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Ablation HCC ÖRG Salzburg 2016 FFF Interventionelle Radiologie Ablation HCC Reto Bale 19.10.2016 Welches Ablationsverfahren ? Besonderheiten beim HCC ? Stereotaxie, Intervention und Planung (SIP) Abteilung für Mikroinvasive Therapie Klinik für Radiologie (Direktor: W Jaschke) Medizinische Universität Innsbruck Lokoregionale Tumortherapien Indikationen – Leitlinien Ergebnisse Radiofrequenzablation Endovaskulär Transarterielle Embolisation (TAE) Transarterielle Chemoembolisation (TACE) Transarterielle Radioembolisation (SIRT) Perkutan 100° C �Kontrolliertes “ Erhitzen 90° C 80° C Radiofrequenz 70° C – Erwärmung (bis 100°) Radiofrequenzablation (RFA) Mikrowelle (MW) Irreversible Elektroporation (IEP) Alkoholinstillation (PEI) Laserinduzierte Thermotherapie (LITT) Kryotherapie (CT) High Intensity Focused Ultrasound (HIFU) Interstitielle Brachytherapie – Gewebsdestruktion (Koagulationsnekrose) 60° C 50° C 40° C T Helmberger, München 1 cm A: 3 cm 2 cm A: 4 cm 3 cm A: 5 cm ZIEL Lokale Kuration: A0 Ø 3 cm (ex vivo) Ø 1,6 cm (in vivo) Yu et al. A comparison of microwave ablation and bipolar radiofrequency ablation both with an internally cooled probe: results in ex vivo and in vivo porcine livers. Eur J Radiol. 2011 Jul;79(1):124-30. Ablation HCC 92 1 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Stereotaxie Bildgebung CT-Kontrolle Plannung Ablation IFUSION Zielen Nadelplatzierung (3-28, MW 8) Bildfusion Erfolgskontrolle! 19.10.2016 – Bildfusion!! Besonderheiten beim HCC diff. Infiltration Pseudokapsel “oven effect” CAVE! Satellitenläsionen HCC Gerinnungsstörung BLUTUNG http://v2.degir.de/site/leitlinien 3.- häufigste malignomassoziierte Todesursache Leberfunktionseinschränkung 90% der HCCs entstehen in der zirrhotischen Leber Verlangsamter Pfortaderfluss/ portosyst. Shunts Prognoseverbesserung durch: Reduzierte Kühlung REZIDIV 5.- häufigstes Malignom PFORTADERTHROMBOSE LEBERINSUFFIZIENZ Resektion Thermische Ablation/PEI TACE Sorafenib Lebertransplantation Prognose wird von Leberzirrhose (mit)beeinflusst!!! Ablation HCC 93 2 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Lebertransplantation 19.10.2016 Therapiewahl Ursprünglich nur 30-40% 5-Jahresüberleben 1994: Mazzaferro: 4-Jahresüberleben von 75% �Mailand-Kriterien“: solitäres HCC ≤ 5cm / drei HCCs ≤ 3cm (Mazzaferro 1994, validiert durch Bismuth et al. 1993, Llovet et al. 1998, Jonas et al. 2001) Abhängig von Größe und Anzahl der Tumore, Stadium und Ursache der Zirrhose, Verfügbarkeit der Modalitäten Ziel der Staging Systeme Klassifizierung der Patienten nach Prognose und optimaler Behandlungsoption TNM NACHTEIL: Leberzirrhose nicht berücksichtigt! BCLC Mitberücksichtigung der Leberfunktion und AZ des Patienten Lokale Kontrollrate - Early-stage HCC Livraghi et al. (1999) 42 Patienten mit 52 HCC < or = 3 cm komplette Remission nach RFA: 90% nach PEI: 80%. 1.2 RFA vs. 4.8 Sitzungen PEI. Llovet J Gastroenterol 2005 RCT: RFA + TACE vs. RFA alleine HCC mit mittlerer Größe (3.1-5.0 cm) : TACE plus RFA vs. RFA alleine. 57 Patienten RFA Lokale Kontrollrate: vs. 30% TACE plus RFA vs. RFA - Überleben 60% Kim J et al. Ann Surg Oncol. 2011 Ablation HCC 94 3 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Überleben nach RFA von early-stage HCCs 19.10.2016 Überleben nach RFA von very early-stage HCCs Lencioni et al. (2003) prospektive randomisierte Studie bei 102 Patienten 1- und 2-J Lokalrezidivfreie Überlebensraten RFA(98% and 96%) PEI (83% and 62%) Livraghi T et al. (2008) 218 Patienten HCC <oder= 2.0 cm mit RFA. kompletter Response 97.2%. 5-Jahresüberlebensraten 68.5% Resektable HCCs <or= 2.0 cm: RFA als Methode der Wahl Lencioni et al.(2005) Intention-to-treat Studie 187 Patienten mit early stage HCC 5-Jahresüberlebensraten: Gesamt Child A Child A und solitäre HCCs 48%. 51% 61%. RFA vs. Resektion prospektiv randomisierte Studie 180 Patienten mit solitärem HCC < 5 cm 1-, 2-, 3-, and 4- Jahresüberlebensraten nach RFA nach Resektion RFA - Bridging 96%, 82%, 71%, 68% 93%, 82%, 73%, 64%. krankheitsfreien Überlebensraten nach RFA nach Resektion 86%, 69%, 64%, 46% 87%, 77%, 69%, 52%. Keine signifikanten Unterschiede Chen, Ann Surg 2006 Warteliste Warteliste Wartezeit > 6 Monate Drop-out > 20% Lokoregionale HCC Behandlung soll (a) verhindern, dass der Patient aufgrund Tumorprogression nicht mehr transplantiert werden kann 2-Jahres-intention-to-treat Überleben: 54 % (Llovet et al., 1999) Das Risiko für ein drop-out korreliert mit der initialen Tumoranzahl und Größe (Yao et al., 2003) Kumulative drop-out Raten: 6 Monate 12 Monate solitäres HCC >3 cm und 2–3 Tumore: solitäres HCC ≤3 cm: 12 % 0% 56 % 10 % (b) das Auftreten von HCC nach LT verringern (c) Patienten für eine LT downstagen Ablation HCC 95 4 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Bridging 19.10.2016 Barcelona Clinic Liver Cancer (BCLC) Staging classification and treatment schedule TACE, RFA oder Leberresektion Efffektivität: Indikation RFA Child A/B Unilokuläres nicht resektables HCC Bis 3 HCCs <= 3 cm (+ Bridging zur Transplantation) TACE < RFA < Resektion. Bei einer Wartezeit unter 6 Monaten ist eine Bridging Therapie nicht notwendig/sinnvoll. Bridging Keine Indikation RFA Child C > 3 HCCs > 1 HCC > 3 cm Belghiti J et al. Ann Surg Oncol. 2008 Llovet J Gastroenterol 2005 Chemoembolisation (TACE) HCC S3 Leitlinien der DKG 2013 Indikationen Maximaler Tumordurchmesser: 5 cm Maximale Zahl: 3 HCCs (oder Resektion) (<50% des Lebervolumens) Therapieempfehlungen bis 3 cm: alleinige RFA 3 – 5 cm: Kombination mit TACE 1- 3 HCC < 5 cm: RFA oder Resektion HCC 3-5 cm: RFA + TAE HCC > 5 cm: Resektion Thermoablation jenseits der Leitlinien Ablation HCC 96 5 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 04/2007 04/2007 T.F. 71 J. 19.10.2016 T.H. 67 J, männlich 1 HCC mit 10 cm DM 1 HCC mit 3 cm DM S.p. linksseitiger Hemihepatektomie 2 RFA Sitzungen HCC Segment VIII/V 8 cm + ein Satellitenherd mit 1,5 cm 20 Sondenpositionen 01/2011 Nach 2.5 J B.P.: 55 J, männlich, HCC, Z.n. mehrfacher frustraner CE, Fettleberzirrhose Take Home Points RFA - Minimal invasiv - Geringe Komplikationsrate - Geringe Kosten (Intensivstation, Bluttransfusion, Krankenhaustage) - Gewebeschonend, leicht wiederholbar Intervention 02/2005 Transplantation 04/06 Histo: kein Resttumor CAVE! Gerinnungsstörung Pfortaderthrombose Leberinsuffizienz Tumorrezidiv bei Satellitenherd (mindestens 5 mm Sicherheitssaum !) 03/2006 (13 Monate) Take Home Points Die Prognose wird von dem Grad der Leberzirrhose mitbeeinflusst. Derzeitige Empfehlung (BCLC): Unilokuläres nicht resektables HCC Bis 3 HCCs <= 3 cm Bridging zur Transplantation (wenn Wartezeit > 6 Monate) Die konventionelle RFA ist bei HCCs < 2cm gleichwertig der Resektion, bei HCCs 2-3 cm annähernd gleichwertig und bei HCCs > 3 cm unterlegen. Durch Verbesserung der Ablationstechnologie (Nadelgeometrie/Anzahl, MW, IEP, Kombination mit x), Ablationsplanung und präzisen Umsetzung (Stereotaxie, 3D- Navigation, Bildfusion) wird sich die Indikation für die RFA ausweiten. I ABLATION Die Indikation sollte auch die verfügbare Technik berücksichtigen. Ablation HCC 97 6 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Ablation Niere, Knochen, Lunge H. Fellner, Baden Bildgesteuerte Tumorablation / Interventionen ▪ Ablation Niere, Knochen, Lunge Steuerung: - CT (von uns bevorzugt) - Ultraschall (Mamma, Lymphknoten, Weichteile) - MRT (Prostata, Mamma, selten Leber ..) - (Stereotaxie – Mamma) Institut für diagnostische und interventionelle Radiologie, Landesklinikum Baden-Mödling, Vorstand: Prof. Prim. Dr. Andreas Chemelli LK Baden-Mödling OA Dr. Hermann Fellner 2 www.lknoe.at Bildgesteuerte Tumorablation ▪ Chemisch basierte Ablation (Äthanol, Fumarylacetoacetat) ▪ Energie basierte Ablation - Nicht thermisch – Irreversible Electroporation - Thermisch Level of evidence - Empfehlungsgrad Cryoablation Radiofrequenz, Mikrowelle, Laser, Fokusierter Ultraschall • Sicherheitssaum 1cm LK Baden-Mödling LK Baden-Mödling • Kälte basiert: • Hitze basiert: 3 4 Nierentumor eigene Ergebmisse Nierentumor eigene Ergebmisse 10 – Jahreserfahrung mit CT-gezielter perkutaner Radiofrequenzablation bei T1a Nierentumoren 10 – Jahreserfahrung mit CT-gezielter perkutaner Radiofrequenzablation bei T1a Nierentumoren Technik: O.Heißler, S.Seklehner, H.Fellner, A.Chemelli, C. Riedl Radiofrequenz (schirmartige Elektrode – RITA) – Erfahrung in unserem Klinikum ca. 20 Jahre Landesklinikum Baden-Mödling Kryoablation (Galil Medical) – Erfahrung in unserem Klinikum ca. 0,5 Jahre LK Baden-Mödling LK Baden-Mödling Jahrestagung der Österreichischen Gesellschaft für Urologie, 2015 5 6 1 Patienten- und Tumorcharakteristika Patientennachsorge 68 Patienten, 77 Tumorbehandlungen bei 73 Tumoren Follow up: ᴓ 34,7 Monate (1- 94 Monate) < 1 Jahr: 20,5% 1-3 Jahre: 37,0 % 3-5 Jahre: 20,5 % LK Baden-Mödling LK Baden-Mödling > 5 Jahre: 22,0 % 7 8 LK Baden-Mödling Resultate LK Baden-Mödling Komplikationen / Nierenfunktion 9 10 Conclusio S3 Leitlinie Die Radiofrequenzablation hat sich als - komplikationsarme - nierenschonende Alternativtherapie für ausgewählte Patienten mit T1a LK Baden-Mödling LK Baden-Mödling - effektive Nierentumoren etabliert 11 12 2 European Association of Urology Niere Übersicht RFA Table 5 Literature Year RFA percutaneous (perc.), laparoscopic (lap.) 48 Patients n= 36 59 % 27.2 (mean) ? perc. RFA 208 (all RFA) ? perc. RFA 79% (all RFA) ? perc. 24 (10-54) (all RFA) 2009 172 perc. RFA 243 RFA (perc., lap., open) ? 29 86 86 23.4 2008 34 31 82.8% (24/29) 17.2% benigne (5/29) 56.78% (49/86) 32/86: benigne 58.06% (18/31) 26 (9-42) 2008 Median 20mm (10-40) 2007 125 104 100% (125/125) 27 (6-88) 2006 78 55 perc., 39 lap. 68% RCC of all tumors 24 (10-41) for perc. RFA 2011 LK Baden-Mödling LK Baden-Mödling 2010 Biopsy proven RCC Size (mm) 13 Complicat ions Follow up Results Month of Rec. Procedure Outcome - 27.6 +/- 23.4 2/36 incomplete treatment day 1, 12/36 recurrence (33.33%) ≥36 months for n=55 tumors perc RFA n=84 all RFA Recurrence n=9 all RFA 50% year 1 25% year 2, 25% after year 2 3, 6, 12, 12, 12, 20, 24, 36, 36 Repeat RFA 12/36, cryotherapy 2/36 - OS 93% CSS 96% RFS: 58 % MFS: 91% RFS: 93% (3 and 5 years) RFS RCC: 90% (3 and 5 years) MFS RCC: 95% (3 and 5 years) CSS RCC: 99% (3 and 5 years) 2/29 (6.9%) Median 14 (1-44) Median 40 Recurrence 58.68% (17/29) Local Recurrence: 44.83% (13/29) Distant Recurrence: 13.79% (4/29) 6 recurrences (3 de novo, 3 at the primary ablated site) Metastasis: 6, 20, 23, 28 - - 3 Re-RFA 3 nephrectomy MFS: 100% 20.6% (6 minor, 1 major: aspiration pneumoni a – death) 8% 61.6 (41-80) for all masses 57.4 for RCC Primary treatment failure 3.23% (1/31 pts) Recurrences 9.7% (3/31 pts) 7, 13, 31 RFA, Cryotherapy, nephrectomy Of the RCC (n=18) OS: 58.3% CSS: 100% MFS: 100% RFS: 79.9% 13.8 av. 7.7 months (3-11.9) (at second follow up) - Tumor free survival 93% (116/125 tumors) 10.91% (6/55) minor complicati ons for perc. RFA 24.3 (12-48) for perc. RFA <37mm complete ablation 100% >37mm complete ablation 70% 12/16 at first follow up 4/16 at second follow up Incomplete ablation 3.64% (2/55) for perc. RFA Delayed Recurrence 5.45% (3/55) for perc. RFA Local recurrence: 6 months, 42 months Distant recurrence: 12 2 Re-RFA, 2 nephrectomies, 1 best supportive care RCS: 96.8% (perc.+lap. RFA) CSS: 98.5% (perc.+lap. RFA) OS: 92.3% (perc.+lap RFA) Re-RFA 2, (partial) nephrectomy 4, Cryotherapy 1, Chemotherapy 1 - OS: 83.9% CSS: 83.9% Disease free: 33.2% MFS: 98% 14 Nierentumor eigene Fälle Nierentumor eigene Fälle Männlich, geboren 24.04.1945 Laparoskopische Nephrektomie rechts 2006 – Nierenzellcarcinom Nachsorge 2009 – seit 2006 größenprogredienter Tumor links? Biopsie und Radiofrequenzablation 10/2009 Histologie: Eosine Variante eines chromophoben Nierenzellcarcinomes (Fuhrmann Kerngrad 3, G 2-3) LK Baden-Mödling LK Baden-Mödling Kontrollen (MRT): 3/2010, 6/2010, 12/2010, 5/2011, 12/2011, 7/2012, 2/2013, 7/2ß13, 2/2014, 12/2014, 10/2015, 9/2016 Kreatinin derzeit: 0,8 mg/dl 15 16 LK Baden-Mödling Nierentumor eigene Fälle LK Baden-Mödling Nierentumor eigene Fälle 17 18 3 Nierentumor eigene Fälle Nierentumor eigene Fälle Männlich, geboren 05.06.1949 Nierenzellcarcinom: Biopsie und Radiofrequenzablation 5/2010 4/2012 Rebiopsie bei V.a. Rezidiv – benigne 3/2016 Rebiopsie bei V.a. Rezidiv – Nierenzellcarcinom Kryoablation 5/2016 Kreatinin: 1,2 mg/dl LK Baden-Mödling LK Baden-Mödling 7 Jahre nach Ablation 1 2 LK Baden-Mödling Nierentumor eigene Fälle LK Baden-Mödling Nierentumor eigene Fälle 3 4 Nierentumor eigene Fälle Nebennierentumor eigene Fälle Männlich, geboren 06.02.1954 CML seit 2008 N. Sigmae (seit 2 Jahren nicht ernst genommene Beschwerden), OP 2011 Chemotherapie Metastase rechte Nebenniere – OP 2012 LK Baden-Mödling LK Baden-Mödling Erster Kontakt bei über auswärtigen Onkologen 2014 mit einer RF an der linken Nebenniere 5 Biopsie 9/2014 – Metastase eines tubulären Adenocarcinoms vom intestinalen Typ G2 Biopsie (mehr Material) und RF 10/2014 6 1 Nebenierentumor eigene Fälle Nebennierentumor eigene Fälle Männlich, geboren 06.02.1954 PET – CT 1/2015 Befund: Lungenherd – eher neues Primum Lebermetastase Bauchdeckenmetastase war zu sehen und schmerzhaft – nicht beschrieben LK Baden-Mödling LK Baden-Mödling 2/2015 Lungenbiopsie – Histo wie Nebenniere 3/2015 chirurgische Entfernung der Bauchdeckenmetastase 4/2015 Radiofrequenzablation der Lermetastase Chemoterapie (Folfiri – Aferbercept) bis 11/2015 7 8 LK Baden-Mödling Nebenierentumor eigene Fälle LK Baden-Mödling Nebenierentumor eigene Fälle 9 10 Nebennierentumor eigene Fälle Nierentumor eigene Fälle Komplikationen Blutung Männlich, geboren 06.02.1954 Männlich, geboren 22.04.1933 CT 11/2015 Response – Lungenherde kleiner, Leber kein Progress, Nebenniere wie immer Biopsie unterer Nierenpol rechts 1/2012 Histologie: Nierenzellcarcinom Chemotherapiepause bis 5/2016 (Patient auf Rehab) Radiofrequenzablation 2/2012 Seit 5/1016 neuerliche Chemotherapie – geplant 12 Zyklen bis 12/2016 Transfusionspflichtige Blutung, keine Operation, Krankenhausaufenthalt eine Woche Zwischenstaging 8/2016 – neuerlicher Response – Herde werden kleiner Letzte Kontrolle 7/2016 – kein Rezidiv Patient hat zwischen den Chemotherapiezyklen gute Lebensqualität und ist nicht eingeschränkt 11 LK Baden-Mödling LK Baden-Mödling CT 5/2016 Progress Lunge und Leberherd, Nebenniere idem 12 2 LK Baden-Mödling Nierentumor eigene Fälle Komplikationen Blutung LK Baden-Mödling Nierentumor eigene Fälle Komplikationen Blutung 13 14 Nierentumor eigene Fälle Komplikationen Rezidiv Nierentumor eigene Fälle Komplikationen Rezidiv Männlich, geboren 13.01.1950 5/2010 N. colonis desc. – OP 11/2013 Raumforderung rechte Niere – Biopsie – Nierenzellcarcinom Radiofrequenzablation 1/2014 Patient kommt nicht zur Nachsorge 5/2016 – Schmerzen rechter Arm, neurologische Symptomatik CT – Rezidiv rechte Niere (mittlerweile bioptisch verifiziert), Metastase Humerus und BWK Osteosynthese Humeruns – Histologie Narbengewebe Bestrahlung BWK, dann Biopsie – Histologie Narbengewebe LK Baden-Mödling LK Baden-Mödling Coloscopie unauffällig 15 16 LK Baden-Mödling Nierentumor eigene Fälle Komplikationen Rezidiv LK Baden-Mödling Nierentumor eigene Fälle Komplikationen Rezidiv 17 18 3 Nierentumor eigene Fälle Komplikationen Pneumothorax Nierentumor eigene Fälle Komplikationen Pneumothorax Weiblich, geboren 07.04.1939 7/2016 Tumor rechte Niere mit 3cm Durchmesser als Zufallsbefund in der MRT der LWS Biopsie 8/2016 Nierengewebe (schwieriger Punktionsweg) Rebiopsie 8/2016 Nierenzellcarcinom Radiofrequenzablation 9/2016 LK Baden-Mödling LK Baden-Mödling Zu steil punktiert – Pneumothorax – Absaugung – neuerliche Zunahme – Drainage für 4 Tage Patientin immer beschwerdefrei 1 2 Nierentumor eigene Fälle Komplikationen Pneumothorax Nierentumor eigene Technik Radiofrequenz CT gezielt, im Vorfeld keine Embolisation, keine Ureterschiene Planungs-CT mit 50ml KM, Delay ca. 50 sec. RF-Ablation: schirmartige Elektrode (RITA) Sicherheitssaum wenn möglich 1 cm Mittlere Ablationstemperatur 105° Ablationszeit je nach Größe (4cm – 8 Min., 5cm – 10 Min.) LK Baden-Mödling LK Baden-Mödling Immer mindestens 2 versetzte Ablationen 3 4 Nierentumor eigene Technik Cryoablation Nierentumor eigene Technik Cryoablation CT gezielt, im Vorfeld keine Embolisation, keine Ureterschiene Planungs-CT mit 50ml KM, Delay ca. 50 sec. Cryoablation (GALILMEDICAL) Sondendurchmesser 1,5 mm Sicherheitssaum wenn möglich 0,5 - 1 cm Temperatur – 40 bis – 80° LK Baden-Mödling LK Baden-Mödling Zwei Zyklen 10“ freeze (Argon) – 6“ thaw (Helium oder elektrisch beheitzte Nadeln) – 10“ freeze 5 Lunge immer 3 Zyklen (freeze 3 – 5 – 7“) Beobachting des Iceball (Ultraschall, CT) 6 1 Nierentumor eigene Technik Cryoablation Nierentumor eigene Nachsorge Schema seit 2010 CT mit Kontrastmittel nach der Intervention Nachsorge: 4-8 Wochen nach der Intervention, dann nach 3 – 6 – 9 – 12 Monaten, danach alle 6 Monate für 3 Jahre, die meisten Patienten / Patientinnen kommen anschließend noch jährlich (Urologie) CT: triphasisch, axiale und coronare Rekonstruktion, robuste Methode, Strahlenbelastung, Kontrasmittel LK Baden-Mödling LK Baden-Mödling MRT: T1- und T2- Wichtung, nativ und mit Kontrastmittel i.v., axiale und coronare Rekonstruktion, keine Strahlenbelastung, Kontrastmittel verträglicher, Bewegungsartefakte, Herzschrittmacher 7 8 Nierentumor Befundung Pancreascarcinom eigene Fälle Frischer Ablationsdefekt ist immer größer als der Tumor (Sicherheitssaum) Weiblich geboren 12.08.1951 Frische Narbe nimmt ringförmig - flächig Kontrastmittel auf Zufallsdiagnose (Sonographie wegen leichten Bauchschmerzen) und Biopsie 11/2015 Nach 6 Monaten keine Kontrastmittelaufnahme Inoperabel – große Gefäße, drei fragliche sehr kleine SKBL in der Leber Rezidiv nimmt Kontrastmittel knotig – knollig auf Chemotherapie von 12/2015 bis 6/2016 6 Zyklen Nab-Paclitaxel und Gemzar, Zyklus 5 und 6 80% der Dosis wegen Hämatotoxizität, zwischen Zyklus 2 und 3 kurze Pause wegen IRE Koagulationsnekrose ist in T2 eher hypointens und in T1 eher hyperintens – im Gegensatz zum Primärtumor LK Baden-Mödling LK Baden-Mödling IRE 3/2016 (NanoKnife angiodynamics) Kontrolle 4/2016 MRT, 6/2016 CT, 9/2016 CT, MRT 10/2016 CT: onkologisch stabil, kein Lokalrezidiv, keine SKBL MRT: kein Lokalrezidiv aber Leberherde wieder fraglich sichtbar Neuerliche Chemotherapie 9 10 LK Baden-Mödling Pancreascarcinom eigene Fälle LK Baden-Mödling Panacreascarcinom eigene Fälle 11 12 2 LK Baden-Mödling Pancreascardinom eigene Fälle LK Baden-Mödling Pamcreascarcinom eigene Fälle 1 2 Pancreascardinom eigene Fälle LK Baden-Mödling LK Baden-Mödling Knochen 3 4 LK Baden-Mödling Knochen 5 1 LK Baden-Mödling Knochen Osteoidosteom LK Baden-Mödling Knochen Osteoidosteom 1 2 Knochen Osteoidosteom Knochen Metastasen andere Tumore Definitionen: • Benigne Tumore – Osteoid osteom, Osteoblastom bis 3cm DM, Chondroblastom • Maligne Tumore – nicht operable, langsam wachsende primäre und sekundäre Tumore in maximal 3 Regionen und < 3cm LK Baden-Mödling LK Baden-Mödling Kurative Behandlung: 3 4 Knochen Metastasen andere Tumore Knochen Metastasen andere Tumore Definitionen: Palliative Behandlung: keine komplette Ablation möglich Tumorschmerzen werden reduziert • Stabilität – Kombination mit Zementoplastie • Reduktion der Tumorgröße – Dekompression z.B. Spinalkanal LK Baden-Mödling • LK Baden-Mödling • 5 6 1 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Embolisation/ Chemoembolisation/ Chemoinfusion J. Petersen, Innsbruck OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Allgemeine Informationen – HCC: TACE - • Lebertumore - 6. häufigste Tumor, 749.000 neue Fälle/Jahr weltweit Embolisation/Chemoembolisation /Chemoinfusion - 3. häufigste tumorbedingte Todesursache (692.000/Jahr) - 90% handelt es sich um HCC • Inzidenz des HCC steigt mit Alter, Peak 70a, ♂ : ♀ = 2.4 • Inzidenz steigt kontinuierlich in Europa an: 2008 – 65.000 Prognose 2020 – 78.000 Assoz. Prof. PD Dr. J. Petersen Univ. Klinik für Radiodiagnostik, Medizinische Universität Innsbruck Allgemeine Informationen - HCC Allgemeine Informationen - HCC Diagnostischer Algorithmus HCC: • Ätiologie & Risikofaktoren: • KM-verstärktes 4-Phasen CT • Mehrphasen-MRT mit Leberspeszifischen KM (z.B. Primovist) • 25-30% wird trotz guten Bildgebung „unterschätzt“ - Zirrhose - Haemochromatose - Fettleber - ….. Eur J Cancer 2012 1/3 aller Zirrhose-Patienten Entwickeln ein HCC!!! Allgemeine Informationen - HCC Einteilung/Klassifikation des HCC: Allgemeine Informationen - HCC Einteilung/Klassifikation des HCC: Child-Pugh-Score: Prognostische Faktoren für das HCC: • Tumor Status: - Anzahl - Größe - Verteilung - Gefäßinvasion - Stadieneinteilung der Leberzirrhose, 1964 etabliert und 1972 modifiziert - lässt eine Prognose zu • Leberfunktion: - Child-Pugh - Bilirubin, Albumin - „Performance Status“ [WHO] - Pfortaderhochdruck - Aszites Embolisation/Chemoembolisation/Chemoinfusion 99 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Allgemeine Informationen - HCC Allgemeine Informationen - HCC Einteilung/Klassifikation des HCC: Einteilung/Klassifikation des HCC: Performance Status nach d. „Eastern Cooperative Oncology Group“ (ECOG-Score): • 0 – asymptomatisch • 1 – symptomatisch, Patient wird aber komplett ambulant geführt • 2 – symptomatisch: <50% tagsüber bettlägrig , >50% wach und aktivb • 3 - >50% tagsüber bettlägrig • 4 – komplett bettlägrig • 5 - Tod Definitionen: Kontraindikationen: Fortgeschrittene Lebererkrankung/Reduizierte Leberfunktion: Embolisation = Blockade des arteriellen Fluß unter Verwendung eines gefäßverschliessenden Stoffes, z.B. Polyvinylalkohol (PVA-Partikel), kalibrierte Mikrospheren, Gelfoam, etc…. [Chemoinfusion = Infusion eines Chemotheraopeutikum arteriell] - LDH > 425 UI/ml; AST > 100 UI/ml; Serum-Bilirubin > 2mg/dl, etc. - Extrahepatische Tumormanifestation Relative KI: - Gefäßinvasion - !erhöhtes Risiko! Chemoembolisation = TACE - Tumorlast > 50% - !erhöhtes Risiko! - Segmentale/subsegmentale Pfortaderinvasion ist möglich TACE = TransArterielle/Transhepatische ChemoEmbolisation = Infusion einer Mischung aus Chemotherapeutika mit oder ohne Lipiodol mit anschließender Partikelembolisation - Child-Pugh C / ECOG ≥ 2 - Biliodigestive Anastomose & Gallengangstents via Papilla vateri - haben 25% Risiko für Leberabszess/TACE - komprimitierte Gerinnung HACE = Hepatic Arterial ChemoEmbolization - Niereninsuffizienz Brown et al., J Vasc Interv Radiol 2009 Therapiestrategien des HCC – „Intermediate Stage“: - Leukopenie Formen der (Chemo) - Embolisation: • Chemoembolisation (TACE) – „first line“ Stadium BCLC-B (nicht resezierbar) → außerhalb der MILAN-Kriterien: TU < 5cm Durchmesser oder 3 TU`s ≤ 3cm I. Konventionelle Chemoembolisation (cTACE) [„Erweiterte MILAN-Kriterien“: „up-to-seven“] - !!!kein kurativer Ansatz – palliativ!!! II. Chemoembolisation mit Drug-Eluting Beads (DEB-TACE) • Strategie: 1. Chemotherapeutikum – HCC besitzt eine starke Angiogenese 2. Unterbindung der Blutzufuhr III. TANDEM-Embolisation? IV.Mechanische Embolisation/Partikelembolisation (TAE) V. Radioembolisation Zytotoxizität & Ischämie Embolisation/Chemoembolisation/Chemoinfusion 100 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 I. I. cTACE: cTACE: Embolisationsmaterial Lipiodol: Versorgung HCC: - ölhaltiges KM - persistiert selektiv im Tumor über Wochen - findet sich nur gering in normalen Lebergewebe - Grund: arterielle Hypervask. & fehlende Kupferzellen - Überwiegend arteriell versorgt, insbesondere, wenn Herd >2cm Tumor Lipiodol uptake Healthy Liver Lipiodol uptake = Faktor 3 - 10 Versorgung der Leber: Transarterielle Therapie 75-80% Pfortader 20-25% Leberarterie Radiology 1996 Lipiodol Lipiodol Funktion Lipiodol: • „tumor selectivity“ Emblisationsmaterial Blutspiegel Doxurubicin Chemolipiodol ? TACE Doxurubicin Chemolipiodol Chemoembolisation Carrier • „tumor selectivity“ • erreicht einen arterio-portalen Übertritt - !Reduktion der Angioneogenese! • antitumoröser Effekt (Lipiodol + Chemoembolisat) ist > als allein injiziert Cancer 1992 Lipiodol Lipiodol Wo muss das Chemotherapeutikum hingebracht werden? JVIR 2007 Tumor soll dort persistieren so lang wie möglich Wo muss die Arterie verschlossen werden? so tief wie möglich, am besten ebenfalls transsinusidal • Lipiodol erreicht eine arterio-portale Passage!!! Grund: !Angio-Neogenese unterbinden! • Versorgung via Pfortader nach TACE Hauptproblem Ekelund et al. Cardiovasc Intervent Radiol 1984 Goseki N et al. Cancer 1995 Embolisation/Chemoembolisation/Chemoinfusion 101 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Lipiodol Lipiodol • Lipiodol erreicht eine arterio-portale Passage!!! cTACE - Wirksamkeit Welches Chemotherapeutikum ist effektiv? • Doxurubicin I. cTACE - Wirksamkeit: • Cisplatin • Epirubicin • Mitomxantrine • Mitomycin C Hepatology 2002 - cTACE (Cisplati, n=40) vs Symptomatischer Therapie (n=40) - Überlebensraten: 1a 57% vs 32% p = 0.006 2a 31% vs 11% 3a 26% vs 3% cTACE - Wirksamkeit cTACE - Wirksamkeit - Studie wurde abgebrochen, da cTACE eindeutigen Benefit aufwies - randomisiert, cTACE (Doxurubicin + Lipiodol + Gelfoam) vs „Bland Embolisation“ (Gelfoam) vs Symptomatische Therapie Lancet 2002 Embolisation/Chemoembolisation/Chemoinfusion 102 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 DEB-TACE II. Doxorubicin-Eluting-Bead Embolization (DEB-TACE) II. DEB-TACE • 27 Patienten (Child-Pugh A, BCLC-B) Doxurubicin + DC-Beads (gibt es in versch. Größen) • Bestimmung Plasmakonzentration von Doxurubicin DC-Beads sind negativ geladen/Doxo positiv geladen • 1a-Überlebensrate:92,5%/ 2a-Überlebensrate 88,9% • kein Unterschied zwischen cTACE & DEB-TACE • geringere Nebenwirkungsrate nach 2h < 2% ungelöst/frei • DEB-TACE reduziert Passage von Doxurubicin in system. Kreislauf ► TU-Wirksamkeit↑ Jordan et al. Comparative study of chemoembolization loadable beads. J Hepatol 2007 JVIR 2010;21:1084-90. DEB-TACE II. Clin Cancer Res 2006 • Studie an Ratten DEB-TACE – Wirksamkeit? • Study Design: Prospektiv, randomisiert • Plasmakonzentration von Doxurubicin im Plasma ist bei DEB gering • DEB-TACE (n=41) vs. Bland Embolisation (n=43) • Plasmakonzentration < TACE (ns.) • Beads-Größe: 100-300 & 300-500µm – Entscheidung: Interventionalist! • Abbauprodukt von Doxurubicin • max. 3 Embolisationen, Intervall 2 Monate steigt kontinuierlich = kont. Freisetzung • → Konzentration in TU lange↑ CVIR2010 DEB-TACE DEB-TACE p < 0.0001 CVIR 2010 Recurrance rate Conclusion: - DEB-TACE hat bessere CR vs Bland Embolisation (27% vs 14%) - PR besser bei TACE-DEB (46% vs 42%) - signifikant bessere Ergebnisse bei: SD & PD & Recurrance rate • cTACE vs DEB-TACE, prospektiv, randomisiert, multizentrisch - Nebenwirkungen idem in beiden Gruppen • Primary Endpoint: Tumor response nach 6 Monaten - ! Partikelgröße nur partiell standardisiert! CVIR2010 • 201 Patienten (DEB-TACE: n=93/cTACE: n=108) Embolisation/Chemoembolisation/Chemoinfusion 103 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 DEB-TACE • 177 Patienten: 89 DEB-TACE vs. 88cTACE p<0.05 ns. ns. DEB-TACE • Studiendesign: prospektiv, randomisiert, multizentrisch p<0.05 • Evaluation: Outcome nach 1 & 2 Jahren ns. Nebenwirkungen p<0.05 Time-To-Progression Conclusion - Bessere Ergebnisse für CR, OR, DC – nicht signifikant! - Partikelgröße: 1. 300-500µm/2. 500-700µm - Fortgeschrittene Stadien: signifikant bessere Ergebnisse - Nebenwirkungen: Deutlich geringer (p=0.0001) DEB-TACE Partikelgröße? Complete Response • Kleinere Partikel penetrieren tiefer in TU-Gewebe (70-150 vs. 100-300µm) Objective Response • Dichte bei kleinen Partikeln > vs. großen Partikeln Disease Response • Time-To-Progression = idem in beiden Gruppen • Kein statistisch signifikanter Unterschied • Nebenwirkungen bei DEB-TACE geringer Partikelgröße Partikelgröße Kalibrierung? - ca. 2-fach höhere Beladung mit Doxurubicin bei Partikeln 70-150µm vs. 100-300µm → Potential für Therapie von nicht erreichbaren Regionen → höherer lokaler Konzentration & ggf. höhere Wirksamkeit J Vasc Interv Radiol 2012 Embolisation/Chemoembolisation/Chemoinfusion 104 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Kalibrierte Partikel Fall 1: • kalibrierte Partikel in versch. Größen • Beladung mit Doxurubicin möglich • Beladung periinterventionell - in Abhängigkeit von d. Anatomie Fall 1: Intervention: 1. Retrograder Zugang/Ipsilateral • 5/6 Fr • 0.35" Guidewire (J-Draht, Terumo) • 5Fr Katheter (Cobra, Sidewinder) Injektion AMS Injektion Tr. coeliacus Fall 1: Fall 1: Partikelembolisation (TAME) - 45 - 150µm Selektive Sondierung li Leberlappen - Mikrokatheter Durchmesser: 0.027“ Höhere Flußrate Embolisation/Chemoembolisation/Chemoinfusion 105 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Fall 1: Fall 1 - Verlauf: 10d - Postinterventionell 2a - Postinterventionell Coilembolisation Nativ CT - Postinterventionell 6 Monate - Postinterventionell Fall 2: 2013: LTX Fall 2: T1_vibe_art. Thorax - CT T1_vibe_spät Fall 2: Fall 2: 1a: LTX Embolisation/Chemoembolisation/Chemoinfusion 106 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Fall 3: TACE - 1 Fall 3: TACE – 3 (9Monate später) Fall 4: TACE – 1 Fall 3: TACE – 2 (8Wo später) Fall 3: TACE – 4.& 5. (5Monate später) Fall 4: TACE – 2 (3Monate später) Embolisation/Chemoembolisation/Chemoinfusion 107 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Fall 4: Fall 4: TACE – 2 (3Monate später) TACE – 3 (10Monate später) Fall 4: Fall 4: TACE – 4 (8Monate später) 2d & 8d später Fall 5: Komplikationen: A. phrenica - Post-Embolisations-Syndrom in 60-80% (Dauer 3-4d): Bauchschmerzen, Fieber, erhöhte Leberfunktionsparameter - Bis zu 20% entwickeln ein akutes Leberversagen (3% irreversibel) - Enzephalopathie 1,8% - Aszites 8,3% - Non-target Embolisation – Ischämien: Cholezystitis, Abszedierung, Gallengangsischämien, etc. bis zu 4,6% - Blutungen. ca. 3% - Nierenversagen: 1-3% irreversibel - Mortalität: 2,4% Marelli et al. Cardiovasc Intervent Radiol 2007 Lo et al. Hepatology 2002 Therapie: - cTACE? - Partikelembolisation? - Coilembolisation? Embolisation/Chemoembolisation/Chemoinfusion 108 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Extrahepatische Blutversorgung des HCC Fall 6: A. phrenica (re) A. cystica A. omentalis A. Phrenica (li) Kapslearterie Niere A. Mammaria (re) A. intercostalis Nierenarterie (inf.) Nierenarterie (mid.) A. gastrica sin. A. gastrica dx. A. colica media Gallengangsarterie A. lumbalis A. Mammaria (li) Fall 6: Fall 7: Embozene 100µm & Coil`s Fall 7: Summary cTACE hat seinen Stellenwert im Behandlungssetting des HCC (BCLC-B) Ein Downstaging ist möglich/Bridgingtherapie cTACE hat ähnliche Ergebnisse wie die DEB-TACE (Ausnahme: NW) Tandem-TACE (40µm) – klinische Studien noch notwendig, Zukunft? eine gute Deposition Zytostatikums & Embolisates im TU ist notwendig → selektiv, transsinuosidal → Einfluss auf Therapieffizienz Kenntnis der Anatomie ist notwendig – !Cave parasitäre Tumorversorgung! !Studium der vorangegangenen Schnittbilder! Embolisation/Chemoembolisation/Chemoinfusion 109 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Radioembolisation L. Pallwein-Prettner, Linz OERG 2016 Syllabus | 27. bis 29. Oktober 2016 07.10.2016 Embolisationstechniken arterielle Chemo-Perfusion Interventionelle Radiologie: TARE Lipiodol-Installation unkalibrierte Partikel (PVA) kalibrierte Partikel (Mikrosphären) Leo Pallwein-Prettner Medikamenten-beladene Partikel (TACE) Aktivitäts-beladene Partikel (TARE) Inst. für diagnostische & interventionelle Radiologie Prinzip Embolisation Transarterielle (Chemo-/Radio-)Embolisation Normales Lebergewebe Tumor Prinzipien vor TACE > 75% aus Pfortader > 90% aus Leberarterien Neoangiogenese (Arterialisation 3:1 normales Par.) •Embolisation → Tumorhypoxie •→ Erhöhte Zellpermeabilität Geeignet nur für hypervaskularisierte TU z.B. HCC, NCC-Meta … •→ höherer intratumoraler Zytostatika-Uptake Warum beladene Partikel? Prinzipien vor TACE nach TACE Rationale: • • • • 1. maximale Anreicherung des RTx 2. konsistente Daten (wiss. reproduzierbar) 3. anhaltender Effekt (HWZ) 4. Effekt am Tumor >>> system. NW Es geht nicht um den Verschluss der Tumor-Feeder! Geeignet nur für hypervaskularisierte TU z.B. HCC, NCC-Meta … Radioembolisation 111 1 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Liver Tolerance & Tumour Sensitivity to Radiation Selective Internal Radiation Therapy: SIRT Y90 Gy: 20 30 40 50 60 70 80 90 07.10.2016 100 r ~ 2 mm • 32 µm DM • HWZ: 64 hours • Beta (0.93 MeV) • 100–1,000 Gy Verwendbare / verfügbare Isotopen HWZ Iod131 Selective Internal Radiation Therapy: SIRT Energie 193.4 h 0.606 MeV 64.2 h 0.937 MeV Yttrium90 Rhenium188 16.9 h Lutetium177 159.6 h 0.50 MeV Holmium166 26.8 h 1.81 MeV Handelsname Größe Spezifisches Gewicht Aktivität/Partikel # Mikrosphären/ 3 GBq (70 mCi) per E Material Zulassung 2.12 MeV SIRSpheres ® (SIRTEX) TheraSpheres® (MSD Nordion) 22 ± 10 µm 32 ± 10 µm 1.6 g/dl 3.6 g/dl 50 Bq 2500 Bq 40-80 Mio ~1.2 Mio Y90 + Harz Y90 in Glasmatrix EU, USA, Asien USA/Canada Morgan B, Kennedy AS, Lewington V et al. Intra-arterial brachytherapy of hepatic malignancies: watch the flow. Nature Reviews Clinical Oncology 2011; 8: 115–120. Selective Internal Radiation Therapy: SIRT • Staging: • PET-CT >> Auschluß extrahepatischer TU • CT/MRT >> TU-Last/Verteilung • Vorbereitung: • Angio >> vaskuläre Vorbereitung, Shunts • TC-MAA >> Y-90 Simulation, Shunts • SIRT (+ 7-14d) • Angio-Kontrolle • Gamma-Kamera: Aktivitätsbeurteilung • 2-4 d Überwachung • Follow-up (6-12 W post SIRT): • PET-CT, MRT Radioembolisation 112 2 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 absolute KontraindikationenKlinik/Laborwerte Absolute - Allgemein 07.10.2016 relative KontraindikationenKlinik/Laborwerte Absolute - Labor Lungen Shunt > 20 % (cave Strahlenpneumonie) Kreatinin ≥ 2,0 mg/dl ECOG >1 Bilirubin > 2,0 mg/dl Relative Karnovsky Index ≤ 70 (60) GPT, GOT > 5 - fachen der Norm Meta extrahepatisch (liver dominant disease?) externe Radiatio (mindestens 2 Monate Abstand) Albumin < 3,0 g/dl Tumorlast von über 60% des Lebervolumens Quick < 60% portale Hypertension Thrombo < 75.000/L Life expectancy < 3,0 Mo Aktueller Infekt (Fieber, CRP Erhöhung) Pfortaderthrombose 4 Quadranten Aszites Neutro < 1.500 transarterielle Therapie (anamnestisch) 13 Selective Internal Radiation Therapy: SIRT 14 VORAUSSETZUNG: Gefässanatomie Staging: PET-CT >> Auschluß extrahepatischer TU CT/MRT >> TU-Last/Verteilung Vorbereitung: Angio >> vaskuläre Vorbereitung, Shunts TC-MAA >> Y-90 Simulation, Shunts SIRT (+ 7-14d) Angio-Kontrolle Gamma-Kamera: Aktivitätsbeurteilung 2-4 d Überwachung Follow-up (6-12 W post SIRT): PET-CT, MRT gefährliche extrahepatische Kollateralen • A gastroduodenalis • A cystica • A gastrica dextra • A lig. Falciforme • A hep. sin. >> A phren. inf. • A hep. sin >> A gastr. sin. • Supraduodenale Äste, Truncus hepatogastricus VORAUSSETZUNG: Gefässanatomie CRC A. gastroduodenalis und A. gastrica dextra A. cystica? Radioembolisation 113 3 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 07.10.2016 VORAUSSETZUNG: Gefässanatomie gefährliche extrahepatische Kollateralen • A lig. Falciforme NNR Ca Cholangiozelluläres Carcinom Tc-99m MAA – Angiographie & Scan PR Ulcera im Magen und Duodenum Selective Internal Radiation Therapy: SIRT 99mTc-MAA scan: to calculate the degree of hepato-pulmonary shunting, to further identify unnoticed collateral vessels, and to calculate differential distribution of particles between tumor and normal liver tissue (T/N or tumor to normal ratio). CI: Lung shunt volume >20%; 30 Gray one session, 50 Gray two or more sessions Selective Internal Radiation Therapy: SIRT Staging: PET-CT >> Auschluß extrahepatischer TU CT/MRT >> TU-Last/Verteilung Vorbereitung: Angio >> vaskuläre Vorbereitung, Shunts TC-MAA >> Y-90 Simulation, Shunts SIRT (+ 7-14d) Angio-Kontrolle Gamma-Kamera: Aktivitätsbeurteilung 2-4 d Überwachung Follow-up (6-12 W post SIRT): PET-CT, MRT Selektive interne Radiotherapie Transarterielle Embolisation mit radioaktiven Y90-Partikeln Radioembolisation 114 4 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 SIRT Technik 07.10.2016 Selective Internal Radiation Therapy: SIRT • • • Staging: • PET-CT >> Auschluß extrahepatischer TU • CT/MRT >> TU-Last/Verteilung Vorbereitung: • Angio >> vaskuläre Vorbereitung, Shunts • TC-MAA >> Y-90 Simulation, Shunts SIRT (+ 7-14d) • Angio-Kontrolle • Gamma-Kamera: Aktivitätsbeurteilung • • MammaCAMetsZ.n. PolyCTx 2-4 d Überwachung Follow-up (6-12 W post SIRT): • PET-CT, MRT NET – VK mittels DOPA PET-CT • ♀, 76a • hochdifferenziertes neuroendokrines Ca des LL • kein Primum • typ. Symptomatik 18.5.2009 vor SIRT nach SIRT vor SIRT nach SIRT N. Recti Z.n. neoadj. RCT; limitierte Lebermetastasierung Liver-responder aber LR im Becken N. Recti Z.n. pall. CT; limitierte Lebermetastasierung Liver-responder Radioembolisation 115 5 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 07.10.2016 ● EBM Level II-2 ● 792 Pat in 19 Studien, 195 1.-line ● Medianes Überleben 10.8 – 29.4 M Stratifizierte Therapie CRCMets Komplikationen SIRT? Sangro et al. CIRSE A Stang et al. 2009, Eur J Cancer 45(10): 1748-56 Kombinierte Therapie: CTx, SIRT, TACE, RFA TACE + Ablation ● Kombinationstherapie >>> Monotherapie vor SIRT nach SIRT ● Einfluß von nicht Komorbiditäten nicht ausreichend abgebildet ● Kurative Intention ● Differenzierte Studien erforderlich?! nach RFA nach TACE + RFA W Wang et al. 2010, Liver International, online first Radioembolisation 116 6 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Zusammenfassung Minimal-invasiv einfach, sicher niedrige Komplikationsrate niedrige Nebenwirkungsrate kombinierbar, wiederholbar effektiv 07.10.2016 Zusammenfassung Aktuelle Diskussion ● Indikationserweiterung ● Kombinationstherapie ● Multidisziplinäres Konzept zunehmende konzeptionelle Akzeptanz kurative Intention Herzlichen Dank für Ihre Aufmerksamkeit. Radioembolisation 117 7 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Präoperative Tumorembolisation F. Wolf, Wien OERG 2016 Syllabus | 27. bis 29. Oktober 2016 20.10.2016 Embolisation – Wozu? Prä-operative Tumorembolisation FFF Sitzung 6 – Basiskurs Modul D Ass. Prof. PD Dr. Florian Wolf, MBA, EBIR, EBCR Abteilung für Kardiovaskuäre und Interventionelle Radiologie Universitätsklinik für Radiologie und Nuklearmedizin Medizinische Universität Wien [email protected] www.florianwolf.at Neo-adjuvant/vor OP: Blutungskontrolle Sichtbar-Machen Op-Dauer reudzieren Adjuvant: Lokale Tumor Kontrolle Therapeutisch/palliativ: Schmerz-Management Prävention einer Fraktur Sequentiell: Läsion zeigt keine Reation auf Sthralentherapie (Tralhão, Eur J Surg Oncol 2007) Patient #3 Patient #3 • 50-jähriger männlicher Patient • Symptomatische SBL BWK 8 • Blutung • • • Nierenzell Karzinom, Metastasen in der Wirbelsäule Zuvor offene Biopsie (???) durch Orthopädie starke • Zugang rechte AFC • Embolisation mit Partikeln 100-300µm und absetzbaren Coils SW I Katheter 5F – Sondierung der Interkostalarterien 0.021ʻʻ Mikrokatheter Patient #3 Patient #3 • Zugang rechte AFC • Exzellentes Ergebnis • Embolisation mit Partikeln 100-300µm und absetzbaren Coils • �Trockene“ OP am nächsten Tag, keine Blutung • • SW I Katheter 5F – Sondierung der Interkostalarterien 0.021ʻʻ Mikrokatheter • Keine hypervaskularisierten Areale mehr sichtbar Präoperative Tumorembolisation 119 1 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Case 4 Case 4 Patient Patient • 18 jährige weibliche Patientin • Paragangliom mit Knochenmetastasen in der WS • St.p. dorsaler Stabiliserung mit SBL-Resektion • Resektion von neu aufgetretenen SBL geplant • Tumor stark hypervaskularisiert • 20.10.2016 18-jährige weibliche Pat. Prä-operative Embolisation geplant Case 4 Case 4 Angiographie • Angiographie Punktion der rechten AFC, kurze • 5F SW 1 Katheter 6F Schleuse • Sondierung Lumbalarterien • 5F Pigtail Katheter, Motorspritze • Hydrophiler 0,021ʼʼ Mikrokatheter • Großer hypervaskularisierter • Embolisation Tumor der unteren LWS • Partikeln 500-700µm • Hypertrophe Lumbalarterien • Microcoils 2-6mm Case 4 Case 4 Angiographie Angiographie • Rechte Lumbalarterie • Großer Tumor-Feeder • Aber: Auch “normale” Gefäße • Schutz???? • Schutz-Coiling! Präoperative Tumorembolisation 120 2 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 • Case 4 Case 4 Angiographie Angiographie Danach wieder Coils • 20.10.2016 Danach wieder Coils Case 4 Case 4 Angiographie Angiographie • Großer Tumor Blush • Großer Tumor Blush • A. sacralis mediana • A. sacralis mediana • Partikel Embolisation • Coil Embolisation Case 4 Case 4 Angiographie Angiographie • Großer Tumor Blush • Großer Tumor Blush • A. sacralis mediana • A. sacralis mediana • Partikel Embolisation • Partikel Embolisation • Coil Embolisation • Coil Embolisation • Endergebnis • Endergebnis • Das warʼs? • Das warʼs? • Nein! • A. iliaca interna! • Großer Tumor Blush Präoperative Tumorembolisation 121 3 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Case 4 Case 4 Angiographie Angiographie • Selektive Angiographie • Selektive Angiographie • Großer Tumor Blush • Großer Tumor Blush • Wieder Mikrokatheter • Partikeln 500-700 Case 4 Case 4 Angiographie Angiographie • Selektive Angiographie • Selektive Angiographie • Großer Tumor Blush • Großer Tumor Blush • Wieder Mikrokatheter • Wieder Mikrokatheter • Partikeln 500-700 • Partikeln 500-700 • Ergebnis nach Partikeln • Ergebnis nach Partikeln • Coils proximaler Feeder Case 4 Case 4 Angiographie Angiographie • Ein weiterer großer Feeder • Ein weiterer großer Feeder • Anderer AII Ast • Anderer AII Ast • Partikel Embolisation • Endergebnis der AII 20.10.2016 Präoperative Tumorembolisation 122 4 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Case 4 Case 4 Angiographie Angiographie • Zufriedenstellende Ergebnisse in der Angio • Zufriedenstellende Ergebnisse in der Angio • 4 Ampullen Partikel 500-700µm • 4 Ampullen Partikel 500-700µm • 35 IDC (=interlocking detachable coil) fibered und unfibered 2- • 6mm Durchmesser • 20.10.2016 35 IDC (=interlocking detachable coil) fibered und unfibered 26mm Durchmesser 2.5 Stunden Interventionszeit • 2.5 Stunden Interventionszeit • 150ml Kontrastmittel • CT: Luftblasen im Tumor Nekrose Case 4 Case 4 Angiographie Zusammenfassung • Operation erfolgreich Systematische Angiographie aller relevanten Gefäße • Keine Blutung Zeit nehmen!! • “Trockenes” OP-Gebiet Kontrastmittel sparen • Erfolgreiche, “Normale” Gefße - schützen – nicht embolisieren oder Schutzcoilen aggressive OP • Dorsale Stabilisierung Große Partikeln sicherer, WT Gewebe und Haut wird geschützt, Nekrose unwahrscheinlich Große Feeder mit Coils verschließen Case 4 Case 4 Diskussion Diskussion • • • Alternativen? Mögliche Regionen? • • • Gefährlich? • • Ja, manchmal Simpler Tumor blush? Überall wo es bluten kann Kosten? • Non-fibered, non-IDC if possible, itʼs cbilliger!! • Glubran? Gefährlich? • Ja, manchmal Präoperative Tumorembolisation 123 5 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 • Case 4 Case 4 Diskussion Diskussion Gefährlich? • • Ja, manchmal Gefährlich? • Ja, manchmal • Simpler Tumor blush? • Simpler Tumor blush? • Nein!!!!! • Nein!!!!! • Arteria spinalis anterior • • Artery of Adamkiewicz 20.10.2016 Arteria spinalis anterior • Artery of Adamkiewicz Yoshioka K et al. Radiographics 2003;23:1215-1225 • Case 4 Case 4 Diskussion Diskussion Gefährlich? • • Ja, manchmal Gefährlich? • Ja, manchmal • Simpler Tumor blush? • Simpler Tumor blush? • Nein!!!!! • Nein!!!!! • Arteria spinalis anterior • • • Artery of Adamkiewicz Embolisation mit Coils und Partikeln Arteria spinalis anterior • Artery of Adamkiewicz • Embolisation mit Coils und Partikeln • Adamkiewicz nicht mehr sichtbar! • Transiente Paraplegie Welche Coils? Case 4 Diskussion • Gefährlich? • Ja, manchmal • Artery of Adamkiewicz • Carotis Externa Äste: Achtung auf Kollateralen zu Vertebralarterien!! • • Achtung mit zu kleinen Partikeln Fibered versus non-fibered • • • • Angeblich schnellerer Gefäßverschluss Packing Density nicht so wichtig – daher weniger Coils notwendig Jedes Coil: Dacron® Netzwerke, jedes dazu da um Gerinnung anzuregen und Verschluss zu beschleunigen Dacron Fibers: Strukturierte poröse Fasern schnellere Thrombose Ungefärbte Partikeln verwenden um Hautverfärbungen zu vermeiden (vor allem Gesichtsbereich) Präoperative Tumorembolisation 124 6 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Welche Coils? 20.10.2016 Fall 5 Interlock versus Pushable Glubran Embolisation Pushable deutlich billiger Sehr sicher Je nach Region – Auswahl der Coils Wenn gefährlich: Detachable Coils! Leberblutung – Kapsel? Kein direkter Feeder. • Fall 5 Fall 4 - Leberblutung Glubran Embolisation Endergebnis Glubran = basierter synthetischer Kleber (Sekundenkleber) • Mischung mit Lipiodol 1:1 to 1:2 • 1ml Kleber in 3ml Luer Lock Spritze mit Lipiodol • Katheter mit 20% Glucose Lösung spülen! • Winzige Menge verwenden! • Vor allem in kleinen Gefäßen früher Backflow!! • Achtung auf Spritzen und Katheter! Arterieller Perfusionsdefekt, keine Blutung Fall 6 Fall 5 • Microcoils • • • Diskussion Arbeitstier der Blutungsembolisation • 34-jährige Patientin • Fußsohle • High Flow AV-Malformation Schnell, sicher, einfach, geringer Verlust von gesundem Gewebe Glubran • • Exzellent und billig Braucht Erfahrung, mühsames Handling, Material- Killer Präoperative Tumorembolisation 125 7 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Fall 6 • • • • • Fall 6 Antegrade Punktion linke AFC 6F Schleuse 5F MP Katheter 0,021ʼʼ Mikrokatheter Superselektive Angio • Embolisation mit Squid (=Onyx) • Ethylen Vinyl Alkohol Copolymer • DMSO (Dimethyl Sulfoxid) • • Exzellentes Ergebnis – vollkommen “blutleere” Resektion • Patientin beschwerdefrei • Take Home Message Squid/Onyx Prä-OP Embolisation Extrem sicher • Auch große verzweigte Läsionen über einen Zugang • • • Exzellent steuerbar embolisierbar Schmerzhaft! Fürchterlicher Geruch – Knoblauch Teuer! Schwenklappen Fall 6 • • Tantulum Pulver Fall 6 Fall 6 • 20.10.2016 Langsame Applikation, tw. lange Interventionsdauer • Prä-operative Embolisation – wichtige Methode • Partikeln – sehr effektiv, nicht ungefährlich • Coils + Partikeln – extrem effektiv, teuer, tw gefährlich • • • Coils – sehr sicher, teuer Onyx/Squid – teuer, stinkend, aber extrem sicher und effektiv# Glubran – schnell, billig, schwer steuerbar, gefährlich, effektiv Präoperative Tumorembolisation 126 8 OERG 2016 Syllabus | 27. bis 29. Oktober 2016 Tumorboard C. Kölblinger, Ried OERG 2016 Syllabus | 27. bis 29. Oktober 2016 19.10.2016 BCLC Leitlinien HCC J Hepatol 2012;56:908-943 Behandlung kolorektaler Lebermetastasen Resektion: 25% 5 Jahres OS:30-70% Diagnosis of MCRC Resectable Neo-adjuvant/ Pre-operative therapy 5 Jahres OS:0-10% Unresectable Borderline/ Potentially Resectable First-Line Second-Line Surgery Adjuvant therapy Treatment continuum Third-Line Fourth-Line Richardson et al. J JVIR 2013 Tumorboard 128 1