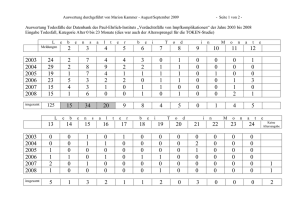
Handout zum Thema „Impfschutz“
Werbung

Das Gesundheitsprojekt Mit Migranten für Migranten Das „Drei-Generationen-Projekt Niedersachsen – Gesundheit mit Migranten für Migranten“ Handout zum Thema „Impfschutz“ Copyright by: Ethno-Medizinisches Zentrum e. V. Königstraße 6 30175 Hannover www.ethno-medizinisches-zentrum.de www.bkk-promig.de Handout zum Thema „Impfschutz“ 1 ERREGER VON INFEKTIONSKRANKHEITEN UND ÜBERTRAGUNGSWEGE..................................................3 1.1 ALLGEMEINES ............................................................................................................................................. 3 1.2 BAKTERIEN ................................................................................................................................................. 3 1.3 VIREN ....................................................................................................................................................... 4 1.4 INFEKTION, INFEKTIONSKRANKHEIT UND ÜBERTRAGUNGSWEGE............................................................................ 5 1.4.1 Tröpfcheninfektion ............................................................................................................................ 5 1.4.2 Fäkal‐orale Übertragung................................................................................................................... 6 1.4.3 Blut und andere Körperflüssigkeiten ................................................................................................. 6 1.4.4 Kontaktinfektion................................................................................................................................ 7 1.4.5 Wundinfektionen............................................................................................................................... 7 1.4.6 Vektor‐vermittelte Infektionen.......................................................................................................... 7 1.5 ERREGERRESERVOIRE, ENDEMIE, EPIDEMIE UND PANDEMIE ................................................................................ 8 2 DIE GESCHICHTE DES IMPFENS...............................................................................................................9 3 IMPFEN UND MIGRATION ...................................................................................................................18 4 GRUNDLAGEN DES IMMUNSYSTEMS ...................................................................................................20 4.1 4.2 5 ALLGEMEINES ........................................................................................................................................... 20 DAS SPEZIFISCHE IMMUNSYSTEM .................................................................................................................. 21 GRUNDLAGEN DES IMPFENS UND IMPFSTOFFE....................................................................................22 5.1 5.2 5.3 ALLGEMEINES ........................................................................................................................................... 22 TOTIMPFSTOFFE ........................................................................................................................................ 22 LEBENDIMPFSTOFFE ................................................................................................................................... 25 6 BEDEUTUNG DES IMPFENS ..................................................................................................................25 7 IMPFSTOFFSICHERHEIT........................................................................................................................27 7.1 7.2 7.3 7.4 ALLGEMEIN .............................................................................................................................................. 27 HERSTELLUNG, ZULASSUNG UND ÜBERWACHUNG ........................................................................................... 27 NEBENWIRKUNGEN ................................................................................................................................... 28 AKZEPTANZ UND IMPFKRITIK ....................................................................................................................... 29 8 IMPFEMPFEHLUNG UND ERSTATTUNG ................................................................................................32 9 PRAKTISCHE IMPFFRAGEN...................................................................................................................36 9.1 9.2 9.3 9.4 9.5 9.6 9.7 9.8 WELCHER ARZT IMPFT?.............................................................................................................................. 36 MUSS ICH MICH AUF IMPFUNGEN VORBEREITEN? ............................................................................................ 36 WAS KOSTET MICH DIE IMPFUNG?................................................................................................................ 36 WANN DARF GEIMPFT WERDEN UND WANN NICHT?......................................................................................... 36 WOGEGEN SOLLTE ICH GEIMPFT SEIN?........................................................................................................... 37 WAS IST BEI KINDERWUNSCH, SCHWANGERSCHAFT UND STILLZEIT ZU BEACHTEN?................................................. 38 VERHALTEN NACH DER IMPFUNG? ................................................................................................................ 38 WELCHE REISEIMPFUNGEN BRAUCHE ICH? ..................................................................................................... 38 10 WICHTIGE DURCH IMPFUNGEN VERMEIDBARE ERKRANKUNGEN ODER ERREGER ................................40 10.1 10.2 1 CHOLERA ................................................................................................................................................. 40 DIPHTHERIE („ECHTER KRUPP“) ................................................................................................................... 40 10.3 10.4 10.5 10.6 10.7 10.8 10.9 10.10 10.11 10.12 10.13 10.14 10.15 10.16 10.17 10.18 10.19 10.20 10.21 10.22 FRÜHSOMMER‐MENINGOENZEPHALITIS (FSME) ............................................................................................ 41 GELBFIEBER.............................................................................................................................................. 41 HÄMOPHILUS INFLUENZAE TYP B (HIB).......................................................................................................... 42 HEPATITIS A (HAV)................................................................................................................................... 43 HEPATITIS B (HBV) ................................................................................................................................... 43 HUMANE PAPILLOMVIREN (HPV) ................................................................................................................ 44 INFLUENZA (ECHTE GRIPPE)......................................................................................................................... 46 JAPANISCHE ENZEPHALITIS .......................................................................................................................... 47 MASERN ................................................................................................................................................. 48 MENINGOKOKKENERKRANKUNGEN ............................................................................................................... 49 MUMPS .................................................................................................................................................. 50 PERTUSSIS (KEUCHHUSTEN) ........................................................................................................................ 50 PNEUMOKOKKENERKRANKUNGEN ................................................................................................................ 52 POLIOMYELITIS (KINDERLÄHMUNG) .............................................................................................................. 52 ROTAVIREN .............................................................................................................................................. 53 RÖTELN ................................................................................................................................................... 54 TETANUS (WUNDSTARRKRAMPF) ................................................................................................................. 55 TOLLWUT (RABIES).................................................................................................................................... 55 TYPHUS ................................................................................................................................................... 56 VARIZELLEN (WINDPOCKEN) ....................................................................................................................... 57 11 QUELLENVERZEICHNIS DER ABBILDUNGEN ..........................................................................................59 12 WICHTIGE ADRESSEN ..........................................................................................................................60 13 GLOSSAR.............................................................................................................................................61 Im Text sind einige Begriffe blau hervorgehoben. Sie finden diese ab Seite 61 im Glossar kurz erklärt. 2 1 Erreger von Infektionskrankheiten und Übertragungswege 1.1 Allgemeines Obwohl viele Infektionskrankheiten schon seit Jahrhunderten bekannt sind, ist die Erkenntnis über ihre Ursache – nämlich übertragbare Mikroorganismen (zu diesen winzig kleinen Lebewesen gehören beispielsweise Bakterien, Viren oder Pilze) – noch ziemlich neu. Lange hatten die Menschen nur sehr ungenaue Vorstellungen über diese Erkrankungen. Sie spiegeln sich teilweise noch heute in den Krankheitsnamen wider. So beispielsweise bei der Malaria, deren Name aus dem italienischen mala aria oder mal'aria gebildet wurde, was – wörtlich übersetzt – „schlechte Luft“ bedeutet. Erst mit der Entwicklung des Mikroskops und der Entdeckung der Bakterien (Antoni van Leeuwenhoek; 1676) und anderer Mikroorganismen war es möglich, die tatsächlichen Ursachen dieser Krankheiten aufzuklären und Gegenmaßnahmen zu ergreifen. Zwar gibt es neben Bakterien und Viren noch weitere wichtige Mikroorganismen, die Infektionskrankheiten auslösen können, jedoch wird die Mehrheit der Infektionskrankheiten durch die beiden Erstgenannten ausgelöst, so dass wir diese näher betrachten wollen. Viren und Bakterien werden häufig auch „Erreger“ genannt. 1.2 Bakterien Unter Bakterien (auch Prokaryonten genannt) versteht man einzellige Organismen, die einen eigenen Stoffwechsel1 besitzen und sich durch Zellteilung vermehren. Man teilt Bakterien in kugel- (sogenannte Kokken), stäbchen- oder schraubenförmige Typen ein. Darüber hinaus bilden Bakterien oftmals „Kleinkolonien“, die sich in Vorsilben wie beispielsweise Diplo(paarbildend), Strepto- (kettenbildend) oder Staphylo- (traubenartige Haufen bildend) widerspiegeln. Plasmid-DNA Nukleoid („Haupt“-DNA) Zytoplasma Zellwand Zellmembran Peptidoglykanschicht äußere Hüllmembran (bei gramnegativen) Kapsel Geißel(n) (Flagellum) Pili Fimbrien Abb. 1: Schematische Darstellung einer Bakterienzelle Nicht alle Bakterien besitzen sämtliche hier dargestellten Strukturen. Im Gegensatz zu höheren Organismen liegt die Erbinformation, die DNA, bei Bakterien frei in der Zelle vor. Fimbrien und Pili dienen u. a. der Anheftung an die Umgebung. Die Kapsel ist eine Schleimschicht, die vor Abwehrzellen schützt. Die Zahl unterschiedlicher Bakterien ist unvorstellbar groß. Man schätzt, dass bisher erst etwa 5 % aller Bakterienarten bekannt sind. Dabei sind nur sehr wenige in der Lage, Infekti- 1 „Stoffwechsel“ steht für die Aufnahme, den Transport und die chemische Umwandlung von Stoffen in einem Organismus sowie die Abgabe von Stoffwechselendprodukten an die Umgebung. 3 onskrankheiten beim Menschen auszulösen. Im Gegenteil, zahlreiche Bakterien leben sogar in enger „Partnerschaft“ mit uns. So ist beispielsweise der Dickdarm, aber auch die Haut, ständig von zahllosen Bakterien besiedelt. 1.3 Viren Erst über 200 Jahre nach den Bakterien entdeckte man das, was wir heute als Viren bezeichnen. Ihre medizinische Bedeutung wurde aber erst ab etwa den 1930er Jahren zunehmend erkannt. Viren (Abb. 2) sind viel kleiner als Bakterien und daher aus physikalischen Gründen – zumindest einzeln – nicht lichtmikroskopisch sichtbar. Viren sind keine eigenständigen Mikroorganismen, da sie keinen eigenen Stoffwechsel besitzen und auch für die Vermehrung zwingend auf eine lebende Wirtszelle (z. B. Schleimhautzellen der Atemwege) angewiesen sind. Abb. 2: Schematischer Grundbauplan eines Virus. Mit Ausnahme einer Erbsubstanz besitzen nicht alle Viren sämtliche hier dargestellten Strukturen. Insbesondere die Lipidhülle kommt nur bei den „behüllten“ Viren vor. Erbinformation: • meist ds/ss DNA oder RNA z. T. segmentiert Evtl. Kapsel(n) aus Kapsomeren • Proteinhülle um Nukleinsäure = Kapsid(e) Nukleokapsid Evtl. Matrixproteine Virion = Viruspartikel = „Virus“ Evtl. Hülle (engl. Envelope): • „Gestohlene“, modifizierte Wirtsmembran mit Membranglykoproteinen die z. T. sogenannte Spikes bilden Man teilt Viren unter anderem nach der Art ihrer Erbinformation (RNA oder DNA) und dem Vorhandensein bzw. dem Fehlen einer Hülle ein (Tab. 1). Ein behülltes Virus kann auf Gegenständen und Flächen meist recht leicht durch alkoholische Desinfektionsmittel abgetötet werden. Viren ohne Hülle, wie z. B. die hochansteckenden Rotaviren, sind viel schwieriger abzutöten. Behüllt Unbehüllt 4 Varizella-Zoster-Virus (VZV) Hepatitis-B-Virus (HBV) Variolavirus (Pockenvirus) Masernvirus Mumpsvirus Rötelnvirus Humane Papillomviren (HPV) Rotaviren Poliomyelitisviren Hepatitis-A-Virus (HAV) Grippeviren Gelbfiebervirus Lyssavirus (Tollwut) FSME-Virus Japan-Enzephalitis-Virus Tab. 1: Hüllstatus wichtiger Viren 1.4 Infektion, Infektionskrankheit und Übertragungswege Unter einer Infektion2 oder Ansteckung versteht man die Ansiedlung und die Vermehrung von Erregern in einem Wirt (als Wirt bezeichnet man in der Biologie ein Lebewesen, das außer sich selbst auch einen oder mehrere andere Organismen mit lebensnotwendigen Nährstoffen versorgt). Es ist wichtig zu verstehen, dass eine Infektion mit einem Erreger nicht gleichbedeutend mit einer Erkrankung ist. Erst wenn eine Infektion sofort oder mit zeitlicher Verzögerung zu Symptomen (Symptome sind in der Medizin Zeichen, die auf eine Erkrankung hinweisen, z. B. Fieber, oder der Hautausschlag bei Masern) führt, wird aus der Infektion eine Infektionskrankheit. Die große medizinische Bedeutung dieses Unterschieds liegt darin, dass Infizierte auch ohne selbst erkrankt zu sein dennoch andere Menschen anstecken (infizieren) können, ohne von der eigenen Infektion zu wissen. Außerdem ist man oft bereits vor dem Auftreten von Krankheitssymptomen einer Infektion ansteckend, so dass auch hier eine Gefahr für andere besteht. So können sich viele Infektionskrankheiten schnell ausbreiten. Für eine „erfolgreiche“ Infektion ist dabei der Übertragungsweg von großer Bedeutung. Nur wenn der Erreger unbeschädigt zur einer für ihn geeigneten Eindringpforte gelangt, kann es zur Infektionskrankheit kommen. Je nach Erreger bzw. Erkrankung sind unterschiedliche Übertragungswege möglich: 1.4.1 Tröpfcheninfektion Beim Niesen oder Husten, aber auch beim normalen Sprechen oder Atmen, setzen wir Flüssigkeitströpfchen unterschiedlicher Größe in unsere Umgebungsluft frei, die auch Erreger enthalten können (Abb. 3). Je nach Tröpfchengröße bleiben diese unterschiedlich lange in der Luft: Größere Tröpfchen fallen rasch zu Boden, kleinere können sehr lange in der Luft schweben. Im Freien werden die so schwebenden Erreger durch den UV-Anteil im Sonnenlicht zerstört, dagegen bleiben sie in geschlossenen Räumen deutlich länger infektiös. Diese Tröpfchen können von anderen eingeatmet werden, so dass sich die Erreger dort vorzugsweise in den Atemwegen ansiedeln können. Abb. 3: Tröpfchenbildung beim Husten Beim Husten, Niesen aber auch Sprechen werden zahllose Flüssigkeitströpfchen unterschiedlicher Größe freigesetzt. Wenn sich infektiöse Erreger auf den Schleimhäuten der Atemwege finden, können diese auf diesem Weg in die Umgebung freigesetzt werden und so andere infizieren. Neben der direkten Aufnahme der Erreger durch das Einatmen besteht auch die Möglichkeit der indirekten Aufnahme. So gelangen viele Erreger durch Niesen oder Husten auf die Handfläche und werden von dort durch die Berührung auf Türklinke, Geländer oder Lichtschalter 2 5 Vom lateinischen inficere = etwas hineintun, anstecken verteilt, wo sie von einer anderen Person ebenfalls über die Hand aufgenommen werden. Wenn diese Hand nun Kontakt (ebenfalls direkt oder indirekt) zu Schleimhäuten (z. B. Nasenschleimhaut, Mundschleimhaut, Bindehaut des Auges) hat, gelangen die Erreger in den Körper und können zur Infektion und evtl. Krankheit führen. 1.4.2 Fäkal-orale Übertragung Neben der Tröpfcheninfektion ist die fäkal-orale Übertragung eine der häufigsten Infektionswege. Infektiöse Erreger werden dabei mit dem Stuhl ausgeschieden und gelangen so in die Umwelt. Außerdem kann durch mangelhafte Hygiene das Trinkwasser (und damit zubereiteter Getränke (Eiswürfel!) oder Speisen) z. B. durch Abwässer verunreinigt sein. Auch die Anreicherung der Keime z. B. in Muscheln wie bei den Hepatitis-A-Viren ist möglich, so dass deren Verzehr dann zur Infektion führt. Nicht ohne Grund gilt für Reisen in Länder mit bekanntermaßen geringerem Hygienestandard der Spruch: Schäl es, koch es oder lass es. Noch häufiger ist jedoch die indirekte Übertragung, vor allem über Hände oder Gegenstände die mit Ausscheidungen in Kontakt gekommen sind. Dies ist die Grundlage der sogenannten Schmierinfektion. Viele Durchfallerreger und andere Magen-Darm-Keime sind extrem widerstandsfähig und oft bereits in kleinsten Mengen infektiös. So genügt bei den vor allem für Säuglinge und Kleinkinder bedrohlichen Rotaviren bereits die Aufnahme von etwa 10 Viruspartikeln für eine Infektion und Erkrankung. Daher können selbst gute hygienische Verhältnisse, normales Händewaschen und der Einsatz gängiger Desinfektionsmittel die Ausbreitung dieser Keime kaum eindämmen. Abb. 4: Verunreinigtes Wasser Vor allem in Ländern mit niedrigeren Hygienestandards ist mit Erregern verunreinigtes Trinkwasser keine Seltenheit, ohne dass dies mit bloßem Auge zu erkennen wäre. So können dann Eiswürfel, Getränke, ungekochte Speisen und ungeschältes Obst zu einer Infektion führen. 1.4.3 Blut und andere Körperflüssigkeiten Manche Erreger verbreiten sich auch über Blut und andere Körperflüssigkeiten. Wie schon bei den zuvor beschriebenen Kontaktinfektionen spielt auch hier enger körperlicher Kontakt eine große Rolle. Speichel, Tränen, Samenflüssigkeit oder Scheidenflüssigkeit, selten auch Harn (Urin) können als Transportmittel dienen. Oft, aber nicht immer, lässt sich die Übertragungswahrscheinlichkeit durch entsprechende Vorsichtsmaßnahmen wie Kondome deutlich reduzieren. Bei der Infektion über den Blutweg spielen Blutübertragungen, sogenannte Transfusionen, in Deutschland nur extrem selten eine Rolle (Blutkonserven werden zumindest in Deutschland sehr intensiv auf zahlreiche Erreger getestet). Sehr viel häufiger ist die Übertragung in der Schwangerschaft oder während der Geburt. Insbesondere das Hepatitis-B-Virus (HBV) wird auf diesem Wege von der Mutter auf das Kind übertragen. Unglücklicherweise ist es auch gerade diese frühe Übertragung, die ohne Impfung fast immer (>90 %) zu einer chronischen 6 Hepatitis-B-Infektion führt. Als Folge kann es zu einer schweren Leberstörung, der sogenannten Leberzirrhose, oder sogar Leberkrebs kommen. In einigen Regionen der Erde – insbesondere großen Teilen Asiens – war Leberkrebs aufgrund einer Hepatitis-B-Infektion vor der Einführung der Hepatitis-B-Impfung eine der häufigsten Krebserkrankungen überhaupt. 1.4.4 Kontaktinfektion Die Übertragung einiger Erreger erfolgt durch direkten körperlichen Haut- oder Schleimhautkontakt. Hierzu zählen beispielsweise die humanen Herpesviren (HSV), die unter anderem durch Küssen weitergegeben werden, oder auch humane Papillomviren (HPV), die für die Entstehung von Warzen, vor allem aber für Gebärmutterhalskrebs und andere Tumorerkrankungen verantwortlich sind. Sie werden hauptsächlich bei Sexualkontakten durch direkten (Schleim-)Hautkontakt übertragen, was sich (anders als bei HIV/AIDS) auch durch den korrekten Einsatz von Kondomen nur begrenzt vermeiden lässt. Nur selten verursachen indirekte Übertragungen über Handtücher, Klobrillen, Umkleidekabinen etc. eine Infektion. Abb. 5: Nähe bringt manchmal auch Gefahr Zahlreiche Erreger können beim Küssen oder Sexualkontakten weitergegeben werden. Manche Erreger, wie die humanen Papillomviren (HPV), verursachen erst nach Jahren oder Jahrzehnten Erkrankungen – eine Zeitspanne, in der sie sich weiter ausgebreitet haben. 1.4.5 Wundinfektionen Bei Verletzungen kommt es häufig zum Eindringen von Erregern in Wunden, die manchmal auch zu schweren Erkrankungen führen können. Dabei spielt die Größe der Wunde nicht immer die entscheidende Rolle. Auch ein scheinbar harmloser Stich am Stachel einer Rose kann zu einer lebensbedrohlichen Tetanus-Erkrankung führen. Bisweilen führen auch rituelle Handlungen zu einer Infektion. So ist es bei einigen Völkern in Afrika üblich, bei Neugeborenen nach Durchtrennung der Nabelschnur die Wunde mit Rinderdung zu bedecken, welcher besonders viele Tetanuserreger enthält. 1.4.6 Vektor-vermittelte Infektionen Einige Krankheiten werden nicht oder nur selten direkt von Mensch zu Mensch übertragen, sondern benötigen einen Überträger, den sogenannten Vektor. In der Regel erfolgt die Übertragung dabei von einem Tier auf den Menschen. Meist übernehmen Insekten (unfreiwillig) die Rolle des Vektors (Abb. 6). So findet das Virus der Frühsommer-Meningoenzephalitis (FSME) zumeist durch Zecken, das Gelbfiebervirus durch Stechmücken den Weg zu einem neuen Wirt. 7 a b c Abb. 6: Vektoren und Vektor-vermittelte Infektion a) Der auch in Deutschland weit verbreitete gemeine Holzbock (Ixodes ricinus) ist die bekannteste Art der Schildzecken. Er bevorzugt als Wirt nicht nur Wild- und Haustiere, sondern auch den Menschen. Dies kann vor allem dann gefährlich werden, wenn die Zecke mit Krankheitserregern wie dem Erreger der Lyme-Borreliose oder der Frühsommer-Meningoenzephalitis (FSME) infiziert ist. b) Die Anopheles-Mücke kann neben Malaria auch zahlreiche weitere Erkrankungen wie z. B. Gelbfieber übertragen. c) Bei der Vektor-vermittelten Infektion – hier am Beispiel des Gelbfiebers – infiziert sich der Vektor bei einer Blutmahlzeit an einem Tier und überträgt bei einer der nächsten Blutmahlzeiten den Erreger auf einen neuen Wirt. 1.5 Erregerreservoire, Endemie, Epidemie und Pandemie Die Kenntnis, an welchen Orten und wie lange sich ein Erreger in infektiöser Form aufhalten kann und so Infektionsketten entstehen können, ist von entscheidender Bedeutung für Vorsorgemaßnahmen. Man unterteilt dabei in lebende und unbelebte Erregerreservoire. Ein Erregerreservoir ist eine ökologische Nische, in der sich Krankheitserreger sammeln, vermehren und von der eine erneute Infektion ausgehen kann. Das offensichtlichste lebende Erregerreservoir sind infizierte Menschen, insbesondere chronisch Infizierte (z. B. beim Hepatitis-B-Virus oder den humanen Papillomviren) bzw. Dauerausscheider. Als Dauerausscheider wird eine Person bezeichnet, die nach Infektion mit Krankheitserregern diese auch ohne das Auftreten von Krankheitssymptomen oder nach dem Abklingen der Symptome weiterhin produziert und ausscheidet (z. B. Salmonellen). Aber auch Tiere oder Insekten können als belebtes Reservoir dienen. Als unbelebte Erregerreservoire können mit Fäkalien oder anderen infektiösen Körperausscheidungen verunreinigte (Ab-)Wässer oder Gegenstände dienen. Auch der Erdboden stellt für manche Keime – wie den Tetanuserreger Clostridium tetani – ein wichtiges Reservoir dar. Manche Erkrankungen sind in einer bestimmten, begrenzten Region heimisch und führen auch zu einer begrenzten Zahl von Erkrankungen in der dortigen Bevölkerung. Man spricht dann von einer endemischen Erkrankung oder einem „Endemiegebiet“. Wenn die Erkrankungszahlen für einen begrenzten Zeitraum lokal deutlich über das übliche Ausmaß ansteigen, spricht man von einem „Ausbruch“, wobei der Übergang zur Epidemie, dem massenhaften, aber weiterhin zeitlich und örtlich noch begrenzten Auftreten einer Erkrankung fließend ist. Breitet sich eine solche Epidemie weltweit aus, so spricht man von einer Pandemie, wovon die Grippepandemien sicherlich die bekanntesten sind. 8 2 Die Geschichte des Impfens Der englische Arzt Edward A. Jenner (1749–1823) gilt gemeinhin, dank seiner Pockenschutzimpfung, als Begründer des Impfwesens. Tatsächlich gab es aber schon lange vor ihm – Berichten zufolge in Indien und China bereits bis zu 1000 Jahre vor unserer Zeitrechnung – Verfahren zum Schutz vor den Pocken, einer von Pockenviren verursachten, gefährlichen Infektionskrankheit, die prinzipiell unserem Konzept einer Impfung sehr nahekommen. Diese als Variolation oder Inokulation bezeichneten Verfahren beruhten darauf, dass man Lymphe oder Eiter von weniger schwer an Pocken Erkrankten gewann und Gesunde damit, beispielsweise durch Einritzen in die Haut oder durch Inhalation, infizierte. Lady Mary Wortley Montagu, die ihren Bruder durch die Pocken verloren und diese selbst nur knapp und mit Narben gezeichnet überlebt hatte, brachte die Methode, die sie als Frau des englischen Botschafters im Ottomanischen Reich (der heutigen Türkei) in Konstantinopel (dem heutigen Istanbul) kennengelernt hatte, 1717 nach England, von wo aus sie sich auch nach Kontinentaleuropa verbreitete. Das Verfahren war jedoch riskant – so starben etwa 2 bis 3 % der so „Geimpften“ an der Prozedur. Damit war es jedoch noch immer wesentlich ungefährlicher als die echten, epidemieartig auftretenden Pocken, die regelmäßig über 20 % der Bevölkerung töteten und die meisten Überlebenden für immer zeichneten (Abb. 7). Vor allem im englischen Militär wurde die Variolation genutzt und auch Edward Jenner selbst wurde als 8-Jähriger inokuliert und war damit vor den Pocken geschützt. Abb. 7: Pockenopfer aus Illinois (USA) Bilder aus den Jahren 1909 bis 1912 zeigen das klinische Bild der Pocken. Bei den meisten Überlebenden kam es ausgehend von den Bläschen, vor allem im Gesichtsbereich, zu entstellender Narbenbildung. Auch Säuglinge waren durch die Erkrankung besonders gefährdet. Jenner nutzte nun die (ihm seit seinem 13. Lebensjahr bekannte) im ländlichen Raum bereits durchaus verbreitete und auch in der medizinischen Literatur ab etwa 1760 anerkannte Beobachtung, dass die bei Milchkühen auftretenden „Kuhpocken“ zwar auf Menschen übertragbar sind, dort aber nur zu einer normalerweise recht milden Erkrankung führen. Die Betroffenen waren jedoch in der Folge vor den echten Pocken geschützt. Mindestens 6 Wagemutige vor Jenner, beispielsweise 1774 der englische Farmer Benjamin Jesty, oder 1791 der im Holsteinischen Hasselburg als Privatlehrer tätige Niederländer Peter Plett, hatten Kuhpocken zur Prophylaxe bewusst auf Menschen übertragen und sie damit vor der herannahen- 9 den Pockenepidemie geschützt, ohne damit jedoch nachhaltigen Einfluss auf die damalige Medizin gehabt zu haben. Am 14. Mai 1796 startete Jenner ein gewagtes Experiment: Die Magd Sarah Nelmes hatte sich durch ihre Arbeit an einer Kuh (namens Blossom) mit Kuhpocken infiziert. Jenner entnahm der Magd aus ihren Pusteln Eiter und infizierte damit durch zwei oberflächliche Hauteinschnitte den 8-jährigen James Phipps, den Sohn seines Gärtners. Wie von Jenner erhofft, zeigte der Junge nur leichte Krankheitssymptome3. Sechs Wochen später (und noch mehrfach in den kommenden 20 Jahren) brachte er den Jungen in Form der Variolation mit den Pocken in Kontakt, was – wie erhofft – zu keinerlei Gesundheitsbeeinträchtigung bei James Phipps führte. Jenner testete seine Theorie in weiteren Experimenten auch an anderen Personen, unter anderem seinem eigenen 11 Monate alten Kind. Sein Artikel über diese Experimente wurde jedoch von der Royal Society der Wissenschaften als „unvereinbar mit medizinischem Wissen“ abgelehnt, so dass er gezwungen war, seine Arbeit 1798 privat zu verlegen um sie zu veröffentlichen (Abb. 8). Abb. 8: Edward Jenner und die Pockenimpfung Jenner – hier mit dem Titelblatt seiner Veröffentlichung von 1798 – wurden für seine Arbeit nicht nur Anerkennung und Dankbarkeit zuteil: Schon früh bildete sich eine – teilweise sogar organisierte (z. B. Anti-Vaccine Society) – Impfgegnerbewegung, die ihn und seine Arbeit stark kritisierte. Ein Schicksal, das fast alle Impfstoffe und deren Entdecker bis heute mit Jenner teilen. Beispielhaft zeigt die Karikatur des Briten James Gillray von 1802 mit dem Titel „The Cow Pock … or ... the Wonderful Effects of the New Inoculation!“, wie Jenner verängstigten, zuvor willenlos gemachten Bürgern seinen Kuhpockenimpfstoff verabreicht, wodurch diesen am gesamten Körper Kuhköpfe oder -hörner wachsen. Auch das Bild im Hintergrund – der biblische Tanz um das Goldene Kalb – ist keineswegs zufällig gewählt. Die Tatsache, dass Jenner historisch korrekt nicht der Erfinder der Impfung war, schmälert seine Leistung nicht. Anders als bei Jesty, Jensen, Sevel, Plett und anderen zuvor, die im Grunde nur sich selbst oder ihnen nahestehende Personen schützen wollten, hatte Jenner eine klare Hypothese, die er mit wissenschaftlicher Genauigkeit durch Experimente prüfte. Ihm gelangen der experimentelle Beweis der Übertragbarkeit der Kuhpocken von Mensch zu Mensch und der Nachweis, dass diese anschließend immun gegen die Pocken waren. Dar- 3 Jenner schreibt: „Am siebten Tag klagte er [James Phipps] über Unbehaglichkeiten in der Achsel und am neunten Tag wurde ihm etwas kalt, verlor seinen Appetit und hatte etwas Kopfschmerzen. Während des ganzen Tages war er spürbar unpässlich und verbrachte die Nacht mit einem gewissen Grad der Ruhelosigkeit; aber am folgenden Tag ging es ihm hervorragend.“ 10 über hinaus konnte er zeigen, dass das Verfahren besser verträglich war als die bisher übliche Variolation. Obwohl zunächst ohne akademischen Segen durch die Royal Society verhalf seine Arbeit dennoch der Pockenimpfung zum Durchbruch. Jenner selbst bezeichnete sein Verfahren, ausgehend vom lateinischen vacca – die Kuh – als „vaccination“ (deutsch Vakzination oder Impfung), wovon sich u. a. auch der Begriff Vakzine (durch Louis Pasteur) sowie der Name des für die Pockenimpfung eingesetzten „Vaccinia-Virus“ ableiten. Jenners Arbeiten rettete schon bald tausenden Menschen das Leben und ersparte zahllosen weiteren schweres Leid, doch war der weitere Weg zum Sieg über die Pocken noch steinig und lang. Angesichts des fehlenden Wissens über den Krankheitserreger, ein Virus, und die Art der „Impfstoffgewinnung“ traten viele Unglücksfälle und Probleme auf, die erst durch das veränderte medizinisch-biologische Verständnis und neuere Technik gelöst werden konnten. In einer bis dahin beispiellosen, weltweiten Impfkampagne4, zu deren Beginn im Jahr 1967 jährlich immer noch 15 Millionen Menschen erkranken, wovon 20 bis 40 % starben, gelang es, die Pocken schließlich zu besiegen. Am 8. Mai 1980 – fast 200 Jahre nach Jenners denkwürdigem Experiment – erklärte die Weltgesundheitsorganisation WHO in einem feierlichen Akt die Pocken weltweit für ausgerottet. Lange Zeit jedoch blieb die Impfung gegen die Pocken allein. Dies war auch kaum verwunderlich, hatte Jenner doch großes Glück gehabt: Nur aufgrund seiner Beobachtungen und in völliger Unkenntnis über den wahren Krankheitsauslöser – eine echte Bakteriologie gab es noch nicht und Viren, wie im Falle der Pocken, wurden erst etwa 100 Jahre später entdeckt – schenkte ihm der glückliche Zufall mit den Kuhpocken einen bereits auf natürlichem Wege abgeschwächten, aber Immunität, also Unempfindlichkeit oder Unempfänglichkeit des Organismus gegenüber äußeren Angriffen, verleihenden und damit direkt als Impfstoff einsetzbaren Erreger. Erst Ende des 19. Jahrhunderts war die Wissenschaft so weit, zunächst erneut durch einen Zufall, dann aber gezielt, abgeschwächte Erreger für Impfzwecke zu entwickeln. Die weitere Entwicklung des Impfens und der Immunologie ist eng verbunden mit den Namen von Robert Koch (1843–1910), der der Mikrobiologie ein festes Fundament verlieh, seinen Schülern Emil von Behring (1854–1917) und Paul Ehrlich (1854–1915), dem Russen Ilja Iljitsch Metschnikow (1845–1916) und vor allem Louis Pasteur (1822–1895) (Abb. 9). Abb. 9: Porträts wichtiger Wegbereiter des Impfwesens Von links nach rechts: Louis Pasteur, Robert Koch, Emil A. von Behring, Paul Ehrlich, Ilja I. Metschnikow, Sir Almroth E. Wright (hier als Student) 4 11 In Deutschland war die Pockenimpfung bereits seit Ende des 19. Jahrhunderts gesetzlich vorgeschrieben. Neben seiner auch in der damaligen breiten Öffentlichkeit bekannten Entdeckung zahlreicher Erreger von Infektionskrankheiten – unter anderem der Tuberkulose, der Cholera oder auch der afrikanischen Schlafkrankheit – waren es vor allem zwei Leistungen von Robert Koch, die die Infektionsforschung revolutionierten: zum einen die Einführung der Mikrofotografie, welche die bis zu diesem Zeitpunkt üblichen, aber oft nicht ganz der Wirklichkeit entsprechenden Zeichnungen zur Erregerdarstellung durch ein wissenschaftlich objektives Verfahren ersetzte; zum anderen die bis heute gültigen, als Koch-Henle Postulate bekannten Kriterien zum Nachweis eines Erregers als Ursache einer Infektionskrankheit. Der Franzose Louis Pasteur forschte am Erreger der Hühnercholera. Versehentlich wurde eine Bakterienkultur vor einer längeren Abwesenheit nicht entsorgt. Bei einem anschließenden Experiment zeigte sich, dass Versuchstiere nach experimenteller Infektion mit dem Erreger nicht wie normalerweise schwer erkrankten und verstarben, sondern nur milde Krankheitssymptome aufwiesen. Was zunächst durch die scheinbar verdorbene Probe einfach erklärbar erschien – Pasteurs Gehilfe wollte die Probe eigentlich entsorgen –, erregte jedoch Pasteurs Interesse. Pasteur infizierte die so vorbehandelten Hühner dann mit einer frisch angesetzten Erregerprobe, die normalerweise sicher tödliche Folgen gehabt hätte. Die Tiere überlebten jedoch und zeigten kaum Symptome. Offenbar hatte der Erreger in der vergessenen Probe seine krankmachenden Eigenschaften weitestgehend verloren, verlieh aber – wie zuvor bei Jenners Kuhpocken – den damit behandelten Tieren einen Schutz vor dem gefährlichen echten Erreger: Sie wurden immun. In der Folge entwickelten Pasteur und andere verschiedene Verfahren, um Erreger gezielt abzuschwächen, um diese als Vakzine, wie Pasteur Impfstoffe in Anlehnung an Jenners Vakzination „taufte“, einzusetzen. Pasteur gelang auch die Entwicklung eines Impfstoffes gegen Milzbrand, dessen Wirksamkeit er in einem sehr medienwirksamen Experiment nachwies, was seinen Ruhm und Bekanntheitsgrad auch in der breiten Öffentlichkeit vergrößerte. Endgültig zum Nationalhelden und Medienstar machte ihn dann ein weiterer Impfstoff: Die Tollwut war damals eine auch in Europa verbreitete und gefürchtete Erkrankung. Pasteur forschte auch hier an einem Impfstoff, worüber auch in den Medien berichtet wurde. Auf Anraten ihres Arztes brachten die Eltern ihren zuvor von einem tollwütigen Hund gebissenen Jungen – Joseph Meister – zu Pasteur. Angesichts des zu erwartenden Krankheitsverlaufes – einmal ausgebrochen verläuft die Tollwut auch heute noch immer tödlich – und dem Bitten der verzweifelten Mutter wagte Pasteur am 6. Juli 1885 das Experiment und behandelte den damals 9-jährigen Jungen mit dem von ihm entwickelten, aber zuvor nur an Hunden getesteten neuen Impfstoff. Dieses Vorgehen war auch für Pasteur nicht risikolos: Er war kein Arzt und daher nicht befugt, solche Therapieversuche durchzuführen. Wäre der Junge durch die Impfung zu Schaden gekommen, wäre er sicherlich auch damals in große Schwierigkeiten geraten. Aber Joseph Meister überlebte nicht nur die Impfung, sondern auch und vor allem die Tollwutinfektion5. 5 Joseph Meister wurde später Concierge am Pariser Institut von Pasteur. Nach dem Tod Pasteurs pflegte er dessen Grab, bis er sich – offenbar beim verzweifelten Versuch, die in Paris einmarschierten deutschen Truppen an der Öffnung von Pasteurs Mausoleum zu hindern – im Alter von 64 Jahren selbst das Leben nahm. 12 Diese Meldung verbreitete sich weltweit und zahllose verzweifelte Patienten aus allen Teilen Europas, aber auch aus Übersee, kamen in der Hoffnung auf seinen Impfstoff zu Pasteur. Und tatsächlich gelang es ihm bei fast allen, den Ausbruch der tödlichen Erkrankung zu verhindern. Behring, ein Schüler Kochs, studierte um 1890 am Berliner Hygieneinstitut die Diphtherie, die alljährlich allein in Deutschland mehrere tausend Menschenleben, vor allem von Kindern, forderte und daher im Volksmund „Würgeengel der Kinder“ genannt wurde. Bei Experimenten mit Meerschweinchen entdeckte Behring, dass einige Tiere durch einen abgeschwächten Erreger immun, also widerstandsfähig, wurden und dass diese Widerstandskraft durch Blutserum auf andere, ungeschützte Versuchstiere übertragbar war. Im Dezember 1890 schrieb er „Damit ist es uns gelungen, sowohl infizierte Tiere zu heilen, wie die gesunden derartig vorzubehandeln, dass sie nicht an Diphtherie erkranken“. Behring zeigte damit erstmals, dass übertragbare Bestandteile des Blutes, die er „Antitoxine“ nannte, eine Immunität hervorrufen – die Idee der Serumtherapie war geboren. Der Weg zur Routineanwendung war jedoch noch weit: So war die Menge an „Antitoxin“ – heute als Antikörper bezeichnet –, die sich aus Meerschweinchen gewinnen ließ, viel zu gering. Der Einsatz von Hammeln und später Pferden zur Serumproduktion lieferte zwar im Prinzip ausreichende Mengen, die Haltung der Tiere sprengte jedoch rasch seinen Etat. Erst durch die Unterstützung der Frankfurter Farbwerke Hoechst ab 1892 konnte Behring seine Arbeit fortsetzen. Doch auch wissenschaftlich ergab sich ein Problem: Das „Antitoxin“ in den tierischen Seren war zu gering konzentriert, so dass der Erfolg der Therapie zunächst ausblieb. Doch Behring hatte Glück: Seinem Kollegen, dem Arzt und Chemiker Paul Ehrlich, gelang es, ein Verfahren zu entwickeln, das dieses Problem löste. Im Mai 1894 endlich stellte sich der erhoffte Erfolg ein: In einer klinischen Studie gelang es, von 108 Kindern 102, d. h. 95 %, zu heilen, wenn diese innerhalb von drei Tagen nach Diagnosestellung Behrings Antitoxin erhielten. Ohne die Serumtherapie, heute allgemein als „passive Immunisierung“ bezeichnet, starben zuvor etwa 50 % der Erkrankten. Rasch begann die Massenproduktion des Diphtherieserums durch die Farbwerke Hoechst, das in der Folge weltweit Tausenden das Leben rettete. 1895 wechselte Behring an die Universität Marburg. Seine Einnahmen aus der Diphtherieserumproduktion investierte er in eigene Produktionsstätten, aus denen 1904 die Behringwerke (heute Novartis Behring) hervorgingen. In Marburg gelangen ihm außerdem die Entwicklung eines Serums gegen Tetanus (Wundstarrkrampf), das vor allem im 1. Weltkrieg unzählige Verwundete vor dem Tod bewahrte, und des ersten Impfstoffs gegen die Diphtherie. Für seine Verdienste wurden Behring zahllose Ehrungen zuteil, so auch die Erhebung in den erblichen Adelsstand und der Nobelpreis 1901. Die passive Immunisierung stellt jedoch kein Allheilmittel dar. Nur relativ wenige Erkrankungen lassen sich durch die Übertragung von Antikörpern zuverlässig verhindern. Zudem ist der Schutz zeitlich sehr begrenzt. Die Verwendung tierischer Antikörper führt darüber hinaus meist zu einer Immunreaktion, die bei erneuter Gabe zu schweren, bisweilen tödlichen Reaktionen („Serumkrankheit“) führen kann. Die Zusammenarbeit mit Behring am Diphtherieserum inspirierte Ehrlich zu seiner „Seitenkettentheorie“, die erstmals die Antikörperbildung im Körper erklärt und bis heute einen Teil unserer Vorstellungen zur spezifischen Immunabwehr bildet. Zusammen mit Ilja Metschni- 13 kow, dem Entdecker der sogenannten Phagozytose, gilt er als Vater der Immunologie, der Lehre von den biologischen und biochemischen Grundlagen der körperlichen Abwehr von Krankheitserregern. Paul Ehrlich und Ilja Metschnikow erhielten dafür 1909 den Nobelpreis6. Sir Almroth Wright (1861–1947), ein englischer Bakteriologe, entdeckte, dass auch abgetötete Erreger Immunität erzeugen können, und entwickelte 1896 mit durch Alkohol inaktivierten Salmonellen einen Impfstoff gegen den Typhuserreger7. Die Erkenntnis, dass nicht nur vollständige Erreger, sondern auch bestimmte Teile davon für eine schützende Impfung ausreichend sein können, gelang in den 1920er Jahren den Amerikanern Alexander Thomas Glenny (1882–1965) und Barbara Hopkins sowie weitgehend unabhängig davon dem Franzosen Gaston Ramon (1886–1963). Sie entdeckten, dass die für die Diphtherie und Wundstarrkrampf eigentlich verantwortlichen Bakteriengifte durch Behandlung mit der Chemikalie Formaldehyd entgiftet werden, dabei jedoch ihre immunisierende Wirkung behielten. Heute werden diese aus abgetöteten Erregern oder Erregerbestandteilen bestehenden Impfstoffe als Totimpfstoffe oder inaktivierte Impfstoffe bezeichnet. Glenny und Ramon waren es auch, die ab 1926 die Aluminiumsalze als „Wirkverstärker“ – wissenschaftlich als Adjuvantien bezeichnet – in Totimpfstoffen einsetzten. Nachdem Jules J.B.V. Bordet (1870–1961), ein ehemaliger Mitarbeiter von Ilja Metschnikow, und Octave Gengou (1875–1957) den Erreger des Keuchhustens entdeckt hatten und das Illinoiser Arztehepaar MacDonald 1933 in einem Experiment an seinen vier Söhnen zeigen konnte, dass eine wirksame Impfung gegen Keuchhusten möglich war, waren es zwei Frauen, Pearl Kendrick (1890–1980) und Grace Eldering (1900–1988), die einen verlässlichen, hochwirksamen Totimpfstoff entwickelten (Abb. 10). Abb. 10: Keuchhusten – vom Erreger zum Impfstoff Von links nach rechts: Porträts von Jules Bordet und Octave Gengou, den Entdeckern des Keuchhustenerregers als Hintergrund einer Blutagarplatte mit Kulturen von Bordetella pertussis. Daneben Pearl Kendrick und Grace Eldering, die als Mitarbeiter der Gesundheitsbehörde von Michigan den ersten hochwirksamen Ganzkeimimpfstoff gegen Keuchhusten entwickelten. Das Diagramm zeigt die Entwicklung der Keuchhustenfallzahlen seit Einführung der Meldepflicht 1922 bis 1994 in den USA. Deutlich zu erkennen ist der dramatische Rückgang nach Einführung zunächst des reinen Keuchhustenimpfstoffes ab 6 Daneben entwickelte Ehrlich mit seinen Mitarbeitern Bertheim und Hata mit Salvarsan auch das erste Antibiotikum und legte die Grundlagen der modernen Chemotherapie. 7 Wright empfahl eine Massenimpfung der britischen Truppen, jedoch sorgten einflussreiche Kreise dafür, dass er nur 14.000 Freiwillige impfen konnte. Der Widerstand ging so weit, dass eine Impfstofflieferung in Southampton über Bord geworfen wurde. Der Preis, den die ungeschützten Soldaten hierfür zahlen mussten, war hoch: Die britische Armee notierte mehr als 58.000 Typhusfälle und rund 9.000 Typhustote. 14 1940 und später des Kombinationsimpfstoffes ab 1949. Ab 1940, zunächst in ihrem Heimstaat Michigan und dann rasch landesweit eingesetzt, führte der Keuchhustenimpfstoff zu einem starken Rückgang der Erkrankungszahlen: Nachdem in den USA noch in den 1930er Jahren jährlich etwa 200.000 Fälle und rund 6000 Tote, hauptsächlich Kinder unter 5 Jahren, gemeldet wurden, waren es 1976 noch knapp 1000 Fälle (Abb. 10). Kendrick und Eldering entwickelten in der Folge noch einen Kombinationsimpfstoff gegen Keuchhusten, Diphtherie und Wundstarrkrampf, wodurch sich ab 1949 die Anzahl erforderlicher Injektionen für die Impflinge deutlich reduzierte. Einen weiteren Meilenstein markierte die Entwicklung eines Impfstoffes gegen die Poliomyelitis (kurz Polio, auch Kinderlähmung genannt). Vor allem in den USA wurde diese stark vorangetrieben, nicht zuletzt dank der Unterstützung durch US-Präsident Franklin D. Roosevelt, der als Folge einer Polioerkrankung im Alter von 39 Jahren weitgehend an den Rollstuhl gefesselt war (Abb. 11). 1955 gelang es Jonas Salk (1914–1995), einen wirksamen Impfstoff aus inaktivierten Polioviren (IPV) zu entwickeln. Bereits kurz nach Bekanntgabe der Wirksamkeitsdaten erfolgte die Zulassung und vor den Impfstellen im ganzen Land bildeten sich kilometerlange Schlangen von Impfwilligen. Salk agierte dabei ohne Interesse an persönlichem Profit. Auf die Frage in einem Fernsehinterview, wem das Patent für den Impfstoff gehöre, antwortet er: „There is no patent. Could you patent the sun?“ (Es gibt kein Patent. Kann man die Sonne patentieren?). Abb. 11: Der Kampf gegen die Kinderlähmung – Opfer und Helfer Von links nach rechts: Patienten in der eisernen Lunge während einer Polioepidemie 1952 in den USA; US-Präsident Franklin D. Roosevelt (hier 1941), der 1921 an Kinderlähmung erkrankte und sich in der Folge massiv für deren Bekämpfung einsetzte; Jonas Salk beim Impfen mit dem von ihm entwickelten injizierbaren Polioimpfstoff; daneben Albert Sabin Neben Salk arbeitete auch der aus Russland bzw. Polen stammende Albert Sabin (1906– 1993) an einem Impfstoff gegen die Kinderlähmung. Anders als Salk wollte Sabin in der Tradition von Jenner und Pasteur einen abgeschwächten Lebendimpfstoff herstellen, was ihm 1961 auch gelang. Da in den USA die Polioimpfung sehr erfolgreich mit dem von Salk entwickelten Impfstoff durchgeführt wurde, war ein Wirksamkeitsnachweis für den neuen Impfstoff dort kaum noch möglich, so dass Sabin sich gezwungen sah, diese anderenorts – zunächst in Afrika und dann in seinem Herkunftsland Polen – durchzuführen8. 8 Salk und Sabin verband eine tiefe wissenschaftliche wie menschliche gegenseitige Ablehnung. Vor allem Sabin nutzte jede Gelegenheit, um sich negativ und teilweise auch verleumderisch über Salk und dessen Arbeit zu äußern. 15 1988 startete die Weltgesundheitsorganisation erneut ein weltweites Impfprogramm – diesmal zur Ausrottung der Kinderlähmung. Für dieses Programm besitzt der Impfstoff von Sabin einen Vorteil: Die Geimpften scheiden den abgeschwächten Erreger für kurze Zeit aus, was durch die fäkal-orale Übertragung zur „Mitimpfung“ von Kontaktpersonen führen kann. Problematisch dabei ist nur, dass das abgeschwächte Virus sich in seltenen Fällen wieder in den ursprünglichen Erreger rückverwandeln kann, so dass es in etwa einem Fall pro 1 Million Impfungen zu einer Poliomyelitis durch die Impfung kommt. Dieses Problem war bekannt, wurde aber in Kauf genommen, da die Anzahl natürlicher Poliofälle ohne Impfung dramatisch höher lag. Sobald jedoch die Zahl natürlicher Infektionen impfbedingt deutlich sinkt, erfolgt die Umstellung des lokalen Impfprogramms auf den injizierbaren Salk-Impfstoff, um auch diese impfbedingten Fälle zu eliminieren. Das Programm führte zu großen Erfolgen: Von den zu Beginn des Programm weltweit immer noch etwa 350.000 Fällen pro Jahr sanken die Fallzahlen auf zuletzt 1600 (2009). 1994 wurde Amerika, 2000 die Westpazifikregion und 2002 Europa offiziell von der WHO als poliofrei bestätigt. Dennoch wurde das ursprüngliche Ziel, die Welt bis 2000 poliofrei zu machen, noch nicht erreicht (Abb. 12). Vor allem vier Länder – Nigeria, Indien, Afghanistan und Pakistan – gelten weiterhin als Endemiegebiete und Ausgangspunkt für die Verschleppung von Poliowildviren in bereits poliofreie Länder, zuletzt 2010 nach Russland und Tadschikistan. Während für die „Reimporte“ vor allem eine zunehmende Impfmüdigkeit verantwortlich ist, gibt es in den Endemiegebieten vielschichtige Probleme auf politischer, kultureller und religiöser Ebene, die die Impfbemühungen der WHO stark erschweren. Abb. 12: Die Poliosituation heute Gegenwärtig ist die Poliomyelitis noch in vier Ländern – Nigeria, Indien, Pakistan und Afghanistan – als endemische Erkrankung einzustufen. Ausgehend von diesen Ländern kommt es immer wieder zu Importfällen durch Reisende, vor allem in die Nachbarstaaten. Die Karte basiert auf den an die WHO gemeldeten Fällen von Wildvirusbedingten Erkrankungen im Zeitraum von Januar 2009 bis Mai 2010. Da nur die gemeldeten Fälle berücksichtigt wurden, dürfte das tatsächliche Ausmaß größer sein als hier dargestellt. Tadschikistan galt von 2000 bis 2009 poliofrei. Seit Jahresbeginn 2010 kam es dort zu über 140 neuen Fällen.(http://www.polioeradication.org). Während Jenner, Koch, Pasteur, Salk und Sabin vielen bekannt sind, kennen nur vergleichsweise wenige Maurice Ralph Hilleman (1919–2005; Abb. 13). Dabei stammt die Mehrheit der heute im Einsatz befindlichen modernen Impfstoffe direkt aus seinem Labor oder aber basiert auf seinen Arbeiten. Im Laufe seines Lebens entwickelte Hilleman über 30 Impfstoffe für Mensch und Tier und legte die theoretischen Grundlagen für zahlreiche weitere. Jedes Jahr rettet seine Arbeit weltweit Millionen von Menschenleben – mehr als die jedes anderen Forschers vor ihm. Robert Gallo, einer der Entdecker des AIDS-Erregers, nannte ihn den „erfolgreichsten Impfstoffforscher der Geschichte“. 16 Abb. 13: Maurice R. Hilleman Hilleman entwickelte als Leiter der Impfstoffabteilung von Merck & Co. (USA) zahllose unserer heutigen Impfstoffe, so beispielsweise gegen Hepatitis A und B, Masern, Mumps, Pneumokokken, Meningokokken und Hämophilus influenzae Typ b. Die Abbildung rechts zeigt Hilleman mit Mitarbeitern bei einem Selbstversuch mit einem experimentellen Impfstoff aus seinem Labor. Zahlreiche Nobelpreise wurden Forschern verschiedener Nationen für Arbeiten rund um Infektionskrankheiten, Immunologie und Impfen verliehen. So erhielt Emil von Behring 1901 für seine Arbeiten zur „Serumtherapie“ (passive Immunisierung) der Diphtherie den ersten Nobelpreis für Medizin überhaupt. Zuletzt wurde 2008 Professor Harald zur Hausen für seine Entdeckung humaner Papillomviren als Ursache des Gebärmutterhalskrebses geehrt – eine Entdeckung, die zur Entwicklung hochwirksamer Impfstoffe führte (Abb. 14). Abb. 14: Papillomviren und Harald zur Hausen In seiner Veröffentlichung aus dem Jahre 1974 im International Journal of Cancer (links) beschreibt zur Hausen das Vorkommen humaner Papillomviren in Tumorgewebe. Zahlreiche weitere Arbeiten von ihm und seinen Mitarbeitern konnten dann die Bedeutung von Papillomviren bei der Entstehung von Gebärmutterhalskrebs zeigen. Für seine Forschung, die zur Entwicklung hochwirksamer Impfstoffe führte (an denen er selbst keine Patente hält), wurde er 2008 mit dem Nobelpreis ausgezeichnet. Weitergehende Informationen zu diesen Themen finden Sie hier: ¾ Helmstädter A, Vorbeugen ist besser als Heilen – Zur Geschichte der aktiven Immunisierung, in: Pharmazie in unserer Zeit. (2008) 37:12–18 ¾ Homepage der Nobelpreis-Foundation: http://nobelprize.org ¾ Offit PA, Vaccinated: One Man's Quest to Defeat the World's Deadliest Diseases (2007) Smithsonian, 1. Auflage ¾ Allen A, Vaccine: The Controversial Story of Medicine's Greatest Lifesaver (2007) Norton & Company, 1. Auflage ¾ Die WHO über die Pocken und deren Eradikation: http://www.who.int/mediacentre/factsheets/smallpox/en/ ¾ Auf den deutsch- und englischsprachigen Seiten von Wikipedia finden sich teilweise sehr gut recherchierte Artikel über Jenner, Lady Wortley Montagu, Pasteur, Behring, Ehrlich, Wright, Hilleman und andere 17 3 Impfen und Migration Migration ist Mobilität, und die Möglichkeiten und Gründe mobil zu sein, nehmen weltweit kontinuierlich zu. Mit der zunehmenden Mobilität kommen immer mehr Menschen in Kontakt miteinander. So können auch Krankheiten über große Distanzen weitergetragen werden und sich schnell ausbreiten. Außerdem kann es durch Migration und Reisen auch passieren, dass schon fast vergessene Krankheiten, die in anderen Regionen der Welt noch auftreten, mitgebracht werden und sich – besonders bei unzureichendem Impfschutz in der Bevölkerung – wieder ausbreiten. Oder Reisende sind neuen Krankheitserregern ausgesetzt, die in ihrer Heimat nicht vorkommen, und können dann sich und andere infizieren. Zudem wird nicht in allen Ländern der Welt die Einhaltung der öffentlichen Hygiene überwacht und beispielsweise das Trinkwasser regelmäßig untersucht. Die Arbeitskräfte im Lebensmittelbereich werden in Deutschland regelmäßig über Hygienefragen belehrt. Verstöße gegen die Hygieneordnung werden streng bestraft. Auch wird jedes Kind vor dem ersten Schulbesuch durch das Gesundheitsamt ausführlich ärztlich untersucht. Dabei ist auffallend, dass Kinder von Migranten, die in Deutschland geboren sind, tendenziell einen besseren Impfschutz aufweisen als Kinder von Nicht-Migranten. Das betrifft besonders die MasernMumps-Röteln-Impfung und die Impfung gegen Hepatitis B. Vielleicht bedeutet das, dass es unter den Migrantenfamilien weniger Impfgegner als unter den Nicht-Migranten gibt; vielleicht möchten die Eltern ihre Kinder aber auch für Reisen in die Herkunftsländer schützen. Allerdings weisen Kinder, die in ihren Herkunftsländern geboren sind und im Verlauf der ersten Lebensjahre nach Deutschland kommen, erhebliche Impflücken auf, von ihnen sind nur 40 % bei der Einschulung komplett geimpft. Auch dieser mangelnde Impfschutz ist ein Grund dafür, dass überdurchschnittlich viele Migranten in Deutschland von Infektionen und Folgekrankheiten (z. B. chronische Hepatitis) betroffen sind. Dabei spiegelt sich in den Ansteckungszahlen auch das jeweilige Vorkommen in den Herkunftsländern wider. Dafür, dass sich Menschen nicht impfen lassen, gibt es viele Erklärungen, von denen nur manche „kulturell“ oder „religiös“ sind. „Die Migranten“ sind ja keine einheitliche Gruppe, sondern haben ganz verschiedene Hintergründe. So wissen einige Migranten nicht ausreichend Bescheid über Impfmöglichkeiten oder das Impfen war in dem Herkunftsland ganz anders organisiert. Gerade Migranten sind angesichts spezifischer Hindernisse, wie etwa Fremdsprachigkeit oder der erfahrenen Fremdheit mit den Verhältnissen im deutschen Gesundheitssystem, vielfach beim Zugang zu Informationen benachteiligt. Zudem ist der Gedanke der Vorbeugung von Krankheiten in vielen Herkunftsländern von Migranten nicht von herausragender Bedeutung gewesen oder kulturell durch entsprechende Sozialisationsvorgänge nicht gesichert, zumindest nicht vor dem Hintergrund der Nutzung eines komplizierten Gesundheitssystems. Auch können materielle Aspekte eine Rolle spielen: z. B die Frage, ob Menschen in ihren Herkunftsländern materiell in der Lage sind, die Vorsorgeangebote in Anspruch zu nehmen. Andere wiederum stehen Impfungen skeptisch gegenüber, befürchten Impfkomplikationen und entscheiden sich deshalb bewusst dagegen. Oder sie können diese Form der Vorbeugung von Krankheiten nicht mit ihrer weltanschaulichen oder religiösen Haltung in Einklang bringen. 18 Weitergehende Informationen zu diesen Themen finden Sie hier: ¾ Salman, R. & Hegemann, Th.: Kulturelle Dimensionen in psychosozialer und medizinischer Praxis, in: Thomas, A. (Hrsg.): Handbuch Interkulturelle Kommunikation und Kooperation – Grundlagen und Praxisfelder. Göttingen: Hogrefe. (2002) ¾ Robert Koch Institut (Hrsg.): Schwerpunktbericht der Gesundheitsberichterstattung des Bundes. Migration und Gesundheit. Berlin. (2008) ¾ Al-Jaar, Kalil: Gesundheit und Migration. Münster/Hamburg/London: Lit-Verlag. (2002) ¾ Collatz, Jürgen: Multikulturalität und Gesundheit. In: Homfeldt, Hans G. / Hünersdorf, Bettina (Hrsg.): Soziale Arbeit und Gesundheit. Neuwied/Kriftel/Berlin: Luchterhand. (1997), 91–123 ¾ Krämer, Alexander / Prüfer-Krämer, Luise (Hrsg.): Gesundheit von Migranten. Internationale Bestandaufnahme und Perspektiven. Weinheim/München: Juventa. (2004) ¾ RKI – Robert Koch Institut: Kinder- und Jugendgesundheitssurvey – KiGGS. Berlin. (2008a) (Internet: www.kiggs.de) 19 4 Grundlagen des Immunsystems 4.1 Allgemeines Die Unversehrtheit des Organismus wird vor allem von außen durch Mikroorganismen und Parasiten gefährdet. Gegen diese Gefahren hat der Körper verschiedene Strategien entwickelt, vor allem das Immunsystem. Zum Immunsystem gehören alle Gewebe, Zellen und Moleküle, die zur Immunität beitragen, d. h. die Gesamtheit aller Abwehrmechanismen des Organismus. Es stellt zusammen mit dem Nervensystem das komplexeste System im menschlichen Körper dar. Zunächst müssen wir einige wenige Grundbegriffe klären, die jedoch für das Verständnis des Immunsystems wichtig sind. Immunantwort Sie umfasst alle Reaktionen des Körpers – in der Regel also hauptsächlich des Immunsystems –, um einen Krankheitserreger abzuwehren. Antigene Erreger bestehen aus Strukturen, insbesondere Eiweißen, die der Körper als fremd erkennen und auf die er reagieren kann. An diese sogenannten Antigene können sich Antikörper binden. Dabei wird der Begriff unterschiedlich breit gebraucht. So kann man ein einzelnes Molekül genauso als Antigen bezeichnen wie den vollständigen Erreger. Epitop Auf einem Antigen finden sich nun viele unterschiedliche Stellen, an die verschiedene Antikörper jeweils spezifisch (ähnlich einem Schlüssel, der nur in ein Schloss passt) binden können. Die Stelle des Antigens, die von einem bestimmten Antikörper tatsächlich erkannt wird, bezeichnet man als Epitop (Abb. 15a). Antigen Epitop 1 Epitop 3 Schicht 1 – körperliche Barrieren Epitop 4 Epitop 2 Schicht 2 – Angeborene Immunität Epitop 5 Schicht 3 – Spezifische Immunität a b c Abb. 15: Aspekte des Immunsystems a) Antigen und Epitope: Ein Antigen – hier ein Proteinmolekül – besitzt ein Oberflächenrelief. Ein Antikörper bindet nun an die Stellen des Antigenmoleküls, zu denen er passt. Diese Stellen nennt man Epitope (hier sind exemplarisch 5 hervorgehoben). b) Das Dreischichtenmodell der Abwehr: Die physische Schicht – die intakte Haut und Schleimhaut – wehrt bereits die meisten Erreger ab. Die angeborene Abwehr mit ihren Fresszellen und unter anderem dem Komplementsystem vernichtet den größten Teil der Erreger, die diese Schicht noch zu durchdringen vermochten. Die erworbene oder auch adaptive bzw. spezifische Immunität kann zudem – vor allem gegen Viren – erregeradaptierte Abwehrwaffen – Antikörper und Killerzellen – bilden. c) Antikörper oder Immunglobulin. Rot markiert sind die identischen Antigenbindungsstellen. Mit ihnen bindet der Antikörper an „sein“ Epitop. Es gibt 5 verschiedene Immunglobulin- oder Antikörperklassen, die sich in der Struktur am „Fu- 20 ße“ des hier dargestellten, Y-förmigen Antikörpers unterscheiden. Vereinfacht lässt sich die Abwehr in einem Drei-Schichten-Modell (Abb. 15b), bestehend aus den physischen (körperlichen) Barrieren, dem angeborenen und dem erworbenen Immunsystem, darstellen. Bei der physischen Barriere spielen die intakte Haut und intakte Schleimhäute sowie die auf ihnen herrschenden lokalen Bedingungen (z. B. pH-Wert, Schleim etc.) die zentrale Rolle, da sie für eine große Zahl von möglichen Erregern eine kaum überwindbare Hürde darstellen. Die Schicht der angeborenen Immunität wird vor allem gebildet von professionellen Fresszellen, dem sogenannten Komplementsystem und zahlreichen Botenstoffen, wie den Interferonen. Sie bilden eine Abwehrschicht, die schnell und hocheffektiv, aber unspezifisch und nicht anpassungsfähig gegen Eindringlinge vorgeht. Trifft der Organismus also erneut auf denselben Erreger, so reagiert der Körper in identischer Weise. Bei rund 95 % aller Lebewesen beschränkt sich die Abwehr auf diese beiden Schichten. 4.2 Das spezifische Immunsystem Das Besondere, vor allem bei Säugern, ist das spezifische Immunsystem: Diese auch als erworbenes oder adaptives Immunsystem bezeichnete Schicht reagiert spezifisch auf einen Erreger. Es bildet speziell auf diesen Eindringling angepasste Abwehrstoffe (Abb. 15c) und Abwehrzellen. Wie bei einem Anzug dauert eine Maßanfertigung wesentlich länger als ein Modell „von der Stange“. Das Ergebnis passt allerdings hinterher auch wesentlich besser. Für diese „Maßanfertigung“ muss ihm das angeborene Immunsystem die notwendige Zeit verschaffen. Zudem „informiert“ es das spezifische Immunsystem über den Eindringling. Zwei Zellarten spielen beim adaptiven Immunsystem eine zentrale Rolle: die B-Lymphozyten und die T-Lymphozyten. Sie haben bestimmte Erkennungsmoleküle an ihrer Oberfläche, mit denen sie jeweils ein bestimmtes Epitop „erkennen“ können. Diese Erkennungsmoleküle werden nach einem durchdachten Plan „zufällig“ im Körper gebaut, so dass die Summe aller Immunzellen im Prinzip in der Lage ist, jedes Molekül zu erkennen (Abb. 16a). TH4 B naive Lymphozyten fremdes Antigen aktivierter Lymphozyt klonale Selektion Klassenwechsel klonale Expansion a B-Gedächtniszelle Plasmazelle IgG Plasmazelle IgM b Abb. 16: Immunzellauswahl und Antikörperbildung a) Im Knochenmark werden unzählige verschiedene Lymphozyten gebildet. Alle potentiell mit körpereigenen Strukturen reagierenden Lymphozyten werden eliminiert. Die verbliebenen warten auf einen Kontakt mit „ihrem“ Antigen. Dieser Kontakt führt zur Auswahl, Aktivierung und anschließender Vermehrung. b) Bei den B-Lymphozyten führt diese Selektion in der Folge zur Gedächtniszellbildung und Antikörpersynthese durch die Plasmazellen. Die Prozesse bei der Bildung der T-Killer- 21 zellen folgt ähnlichen Gesetzmäßigkeiten. Nach Kontakt mit einem Antigen werden die passenden Immunzellen ausgewählt. Sie vermehren sich stark und bilden nun entweder Gedächtniszellen, so dass bei erneutem Kontakt wesentlich schneller reagiert werden kann (um im Bild zu bleiben: Das „Maßnehmen“ und die „Schnittmustererstellung“ entfallen also zukünftig), oder Plasmazellen, die aktiv Antikörper produzieren (Abb. 15c; Abb. 16b). Setzen sich die Erreger im Zellinneren fest – wie dies vor allem bei Viren der Fall ist –, so werden zusätzlich typischerweise auch sogenannte T-Killerzellen gebildet, die die befallenen Zellen erkennen und gezielt abtöten. Auch von diesen Zellen werden Gedächtniszellen gebildet. Weitergehende Informationen zu diesen Themen finden Sie hier: ¾ Eine leicht verständliche Einführung in das Immunsystem finden Sie hier: Sompayrac L., How the immune system works (2009), Blackwell Publishing; 3. Auflage ¾ Vom selben Autor gibt es auch eine ähnlich gute Einführung in die Welt der Viren: Sompayrac L., How pathogenic viruses work (2002), Jones and Bartlett Publishers; 1. Auflage 5 Grundlagen des Impfens und Impfstoffe 5.1 Allgemeines Impfen wirkt natürlich – Das Immunsystem des Körpers reagiert auf die Erreger(bestandteile) der Impfstoffe im Prinzip genauso wie auf „normale“ Krankheitserreger. Impfen (oder aktive Immunisierung) stimuliert die natürlicherweise bei einem Erregerkontakt ablaufenden Prozesse, die zu einem Schutz führen, vermeidet dabei jedoch die Erkrankung. Impfstoffe werden auf verschiedene Weise in den Körper gebracht: Die meisten Impfstoffe werden mittels einer Spritze injiziert. Einige wenige, wie die Rotavirusimpfstoffe, werden als Schluckimpfstoff verabreicht (Abb. 17). Bei Impfstoffen unterscheidet man, wie bereits zuvor kurz erwähnt, zwei prinzipiell unterschiedliche Impfstofftypen: Totimpfstoffe und Lebendimpfstoffe. b a c Abb. 17: Verabreichung von Impfstoffen Impfstoffe können auf unterschiedliche Weise verabreicht werden. Die meisten Impfstoffe werden durch eine Spritze entweder a) in den Muskel (intramuskulär) oder in das Unterhautfettgewebe (subkutan), b) in die Haut (intradermal) verabreicht. Einige wenige, wie die Rotavirusimpfstoffe, werden als c) Schluckimpfung verabreicht. 5.2 Totimpfstoffe Totimpfstoffe, auch „inaktivierte Impfstoffe“ genannt, enthalten abgetötete Bakterien oder Viren beziehungsweise Bestandteile derselben (siehe auch Tab. 2). 22 Da die Erreger im Impfstoff zuverlässig abgetötet oder nur Teile davon enthalten sind, können sie sich nicht im Körper vermehren und damit die zu verhindernde Krankheit keinesfalls auslösen. Bei den modernen, mit molekularbiologischen Methoden hergestellten Impfstoffen gegen das Hepatitis-B-Virus und humane Papillomviren findet sich sogar zu keinem Zeitpunkt überhaupt ein vermehrungsfähiger Erreger im Produktionsprozess. Totimpfstoffe sind daher auch bei Personen mit eingeschränkter Immunabwehr gefahrlos einsetzbar. Totimpfstoffe regen im Körper eine Immunantwort an, die zur Bildung von schützenden Antikörpern führt. Die Schutzwirkung wird daher bei Totimpfstoffen letztlich über Antikörper vermittelt. Während bei manchen Erregern das immunologische Gedächtnis ausreicht, um im Falle eines erneuten Erregerkontaktes durch erneute rasche Antikörperbildung eine Erkrankung zu verhindern, ist bei anderen zum Schutz immer eine bestimmte Mindestantikörpermenge im Blut erforderlich. Vor allem in letzterem Falle müssen Impfungen in regelmäßigen Zeitabständen erneuert oder „aufgefrischt“ (Auffrischimpfung) werden. Beispiele sind die Tetanus- und Diphtherie-Impfung. 23 Totimpfstofftyp Erläuterung Beispiele Ganzkeimimpfstoff Hierbei handelt es sich um vollständige Erreger, die jedoch entweder durch chemische oder physikalische Verfahren zuverlässig abgetötet wurden. Tollwutimpfstoff, Hepatitis-AImpfstoff, Poliomyelitisimpfstoff nach Salk (IPV) Subunitimpfstoff Unter Subunitimpfstoffen – zu deutsch etwa Komponentenimpfstoffen – versteht man allgemein Impfstoffe, die keine vollständigen Erreger, sondern nur noch Teile davon enthalten. Bisweilen wird der Begriff auch in einem engeren Sinne verwendet, wenn es sich um hochhomogene Präparationen eines bestimmten Erregerbestandteils – zumeist ein Protein – handelt. Hepatitis-B-Impfstoff, HPVImpfstoff Spaltimpfstoff Durch chemische oder physikalische Verfahren werden die Erreger gespalten. Dabei werden für den Impferfolg nicht erforderliche, aber oftmals für Nebenwirkungen verantwortliche Bestandteile entfernt. Grippeimpfstoffe Toxoidimpfstoff Hierbei werden durch chemische Behandlung vom Erreger gebildete Giftstoffe entgiftet, d. h. unschädlich gemacht. Gleichwohl behalten sie ausreichend Struktur, um die Bildung schützender Antikörper im Körper zu stimulieren. Diese Impfstoffe sind also nicht gegen den Erreger selbst gerichtet. Tetanus-Impfstoff, Diphtherieimpfstoff, Polysaccharidimpfstoff Diese Impfstoffe enthalten Bestandteile der Schleimkapsel von Bakterien. Diese bestehen jedoch nicht aus Eiweiß, sondern aus langkettigen Kohlenhydraten. Das Immunsystem benötigt jedoch eine gewisse Reife, um ausreichend auf diesen Impfstofftyp anzusprechen. Dies ist erst ab einem Alter von etwa 2 Jahren der Fall. 23-valenter Pneumokokkenimpfstoff, injizierbarer Typhus-Impfstoff Konjugatimpfstoff Er stellt eine Weiterentwicklung der Polysaccharidimpfstoffe dar und löst insbesondere die Problematik, dass diese erst ab etwa 2 Jahren einsetzbar sind. Durch Verknüpfen (im Chemiker-Jargon: Konjugation) mit einem Eiweiß lässt sich die Immunreaktion so verändern, dass bestimmte T-Helferzellen daran beteiligt werden und so bereits ab Geburt eine wirksame Immunantwort auf den Impfstoff möglich wird. Hämophilus influenzae Typ b-Impfstoff, Pneumokokkenimpfstoffe für Säuglinge und Kinder, neuere Meningokokkenimpfstoffe Tab. 2: Totimpfstofftypen Vor allem in Kombinationsimpfstoffen werden oft verschiedene Totimpfstofftypen gegen den oder die Erreger kombiniert Anders als lebende Erreger zeigen die meisten Totimpfstoffe im Gewebe kaum Aktivitäten, die das Immunsystem zu einer relevanten Reaktion veranlassen. Daher müssen viele Totimpfstoffe im Rahmen der Grundimmunisierung auch mehrfach gegeben werden. Durch den Zusatz eines Wirkverstärkers, des sogenannten Adjuvans, lässt sich die gewünschte Immunreaktion deutlich verbessern. Zumeist werden Aluminiumsalze als Wirkverstärker eingesetzt9. Für diesen Einsatz liegen Erfahrungen aus weltweitem, langjährigem (z. T. über 80 Jahre!) und millionenfachem Einsatz vor, so dass ihre Wirkung und Sicherheit gut bekannt sind. Seit kurzem ermöglicht eine neue Spritzentechnologie eine gezielte Injektion in eine der obersten Hautschichten – die Dermis (s. a. Abb. 17b). Diese Applikationsart führt ohne Einsatz eines Wirkverstärkers zu einer deutlich besseren Immunantwort. 9 Es sei erwähnt, dass die durch die Impfung verabreichten Mengen an Aluminiumionen bzw. Squalen (eine der Hauptkomponenten der als Adjuvans zugelassenen Öl-in-Wasser-Emulsionen) deutlich unter den Mengen liegen, die wir täglich durch die Nahrung aufnehmen bzw. (im Falle von Squalen) im Körper selbst produzieren. 24 5.3 Lebendimpfstoffe Lebendimpfstoffe enthalten sogenannte attenuierte, also abgeschwächte Erreger10. Da die abgeschwächten Erreger dennoch typische Verhaltensmuster eines Eindringlings zeigen, erzeugen sie eine wirkungsvolle, sehr langanhaltende Immunantwort. Daher sind Lebendimpfstoffe immer frei von Wirkverstärkern (Adjuvanzien). Auch sind regelmäßige Auffrischimpfungen üblicherweise nicht erforderlich. Anders als einige Totimpfstoffe sind sie immer frei von Konservierungsstoffen11. Moderne Lebendimpfstoffe sind ebenfalls sehr sicher, jedoch ist bei Patienten mit angeborener, erworbener oder auch therapiebedingter Immunschwäche Vorsicht geboten. Beispiele für Lebendimpfstoffe sind die Impfstoffe gegen Masern, Mumps, Röteln, Windpocken (Varizellen), Gelbfieber, Cholera und Rotaviren. Weitergehende Informationen zu diesen Themen finden Sie hier: ¾ Schneeweiß B; Impfen in der Praxis (2007) Uni-Med Verlag; 3. Auflage ¾ Spiess H und Heininger U (Hrsg.); Impfkompendium (2005); Thieme-Verlag; 6. Auflage 6 Bedeutung des Impfens 1871–1881 betrug die durchschnittliche Lebenserwartung eines neugeborenen Jungen in Deutschland knapp 36 Jahre, ein neugeborenes Mädchen konnte mit einer Lebensdauer von knapp 39 Jahren rechnen. Heute hat ein Junge in Deutschland eine Lebenserwartung von durchschnittlich etwa 77 Jahren, ein Mädchen von ca. 82 Jahren. Fragt man nach den Gründen für diesen massiven Anstieg der Lebenserwartung, so wird häufig die bessere medizinische Versorgung, vor allem mit Medikamenten, angeführt. Zwar haben Medikamente tatsächlich zu einer Lebensverlängerung beigetragen, statistisch betrachtet aber ist ihr Beitrag eher gering im Vergleich zum Einfluss dieser Maßnahmen: Sauberes Trinkwasser, verbesserte Hygiene und Impfungen. Seriöse Schätzungen gehen zudem davon aus, dass jeder Euro, der in Impfungen investiert wird, mindestens 10 Euro an Krankheitskosten spart, da die Krankheitsfälle nach Einführung einer Impfung nachhaltig sinken (Abb. 18). Dass dieser Rückgang der Erkrankungszahlen – wie von Impfgegnern oft behauptet – nicht nur auf verbesserte Hygiene zurückzuführen ist, zeigt die erst kürzlich eingeführte Impfung gegen humane Papillomviren (HPV). Humane Papillomviren verursachen neben Gebärmutterhalskrebs auch Genitalwarzen. In Australien wird eine Impfung gegen humane Papillomviren (HPV) in einem landesweiten Impfprogramm allen Mädchen ab 12 und Frauen bis zum 29. Geburtstag angeboten. Je nach Region sind zwischen 70 und 90 % dieser australischen Mädchen und Frauen bereits geimpft. 10 11 Der Nachweis der Stabilität dieser Abschwächung ist eine zentrale Bedingung für die Zulassung. Das in diesem Zusammenhang häufig genannte quecksilberhaltige Thiomersal kommt heute in fast keinem Impfstoff mehr vor. Es sei jedoch auch erwähnt, dass sich für keinen der ihm in den Medien angelasteten Schäden je ein belastbarer wissenschaftlicher Beleg gefunden hätte. 25 Zahl der Länder mit mehr als einem Fall pro Monat 30 Zahl gemeldeter Pocken Pocken Fälle pro offiziell 100.000 eradiziert Einwohner 1970 1975 1980 (USA) 15 0 1965 Zahl gemeldeter 30 Fälle pro 100.000 20 Einwohner 10 (USA) Injizierbarer Impfstoff Kinderlähmung Oraler Schluckimpfstoff 0 1940 1950 1960 1970 1980 1990 Zahl gemeldeter Fälle pro 100.000 Einwohner (USA) Impfstoff Diphtherie 10,0 1,0 0,1 1900 1920 1940 Impfstoff 500 300 200 100 Masern 0 1960 SSPE 1970 1980 Zahl gemeldeter 40 SSPE30 Fälle 20 (USA) 50 Masern 400 1960 10 1980 0 1990 Abb. 18: Die Auswirkungen von Impfungen Prozentanteil an den Fällen Am Beispiel der Pocken, der Diphtherie, der Kinderlähmung (Poliomyelitis) und der Masern zeigt sich der dramatische Effekt von Impfungen auf die Fallzahlen. (SSPE = subakut sklerosierende Panenzephalitis; eine seltene, jedoch immer tödlich verlaufende Spätkomplikation der Masern. Siehe auch Abschnitt 10.11, S. 48) Abb. 19: Die HPV-Impfung wirkt 20 Vor nationalem Impfprogramm 18 gegen HPV-6,-11,-16 & -18 für Mädchen und Frauen von 12–28 (70 % Durchimpfung) Frauen < 28 Jahre 16 Nat.Impfprogramm 14 12 10 Frauen ≥ 28 Jahre 8 6 4 Herpes simplex Virus 2 0 Q1'04 Q3'04 Q1'05 Q3'05 Q1'06 Q3'06 Q1'07 Quartale seit 2004 Q3'07 Q1'08 Q3'08 Seit Einführung des Impfprogrammes für Mädchen und Frauen von 12–28 Jahren ist der Anteil an HPV-bedingten Genitalwarzen in Australien massiv gesunken – gegen den zuvor steigenden Trend (gestrichelte Linien). Frauen über 28 Jahre, die nicht vom Impfprogramm erfasst sind, profitieren hingegen nicht. Bei ihnen ist die Rate unverändert. Die Fallzahlen an Herpes simplex-Erkrankungen sind ebenfalls unverändert, was belegt, dass sich das Sexualverhalten nicht geändert hat. Vergleichbare Fallzahlverläufe werden von verschiedenen Zentren in Australien gemeldet (hier Melbourne Sexual Health Center). In dieser Gruppe nahm die Zahl HPV-bedingter Genitalwarzen – die zuvor eher im Steigen begriffen war – schon kurze Zeit nach Beginn des Impfprogramms massiv ab (Abb. 19). Hingegen blieb die Rate bei über 28-jährigen Frauen, die nicht vom Impfprogramm profitieren, unverändert. Diese Ergebnisse lassen sich durch veränderte – bei HPV sowieso nur begrenzt wirksame – Hygienemaßnahmen nicht erklären, zumal die Fallzahlen bei den Frauen über 28 Jahren unverändert blieben. Eine Veränderung im Sexualverhalten als Ursache für den Rückgang lässt sich ebenfalls ausschließen: Die Häufigkeit anderer beim Geschlechtsverkehr übertragener Erkrankungen hat sich nicht geändert. 26 7 Impfstoffsicherheit 7.1 Allgemein Wer zum Thema „Impfen“ recherchiert, stößt auf unzählige Internetseiten und Veröffentlichungen mit Aussagen und Behauptungen bis hin zu Verschwörungstheorien, die Impfungen als den Grund für viele medizinische und gesellschaftliche Probleme darstellen – ein Phänomen, mit dem sich bereits Jenner konfrontiert sah (Abb. 8). Vieles davon ist rasch als übertrieben oder unwahr zu entlarven, manches davon klingt, vor allem für Laien, zunächst durchaus plausibel. Fakt ist: Impfstoffe gehören zu den mit Abstand sichersten und wirksamsten Medikamenten überhaupt. Bei keiner anderen Medikamentengruppe werden – zumindest in den westlichen Nationen – so hohe Ansprüche an die Sicherheit der Präparate gestellt wie bei Impfstoffen. 7.2 Herstellung, Zulassung und Überwachung Bereits in der Phase vor der Marktzulassung werden an Medikamente sehr hohe Anforderungen gestellt: Wirksamkeits- und Sicherheitsstudien sind zwingend vorgeschrieben. Diese werden üblicherweise in Studien mit einer sehr großen Teilnehmerzahl durchgeführt, um auch seltene Nebenwirkungen zu erfassen. Bei Impfstoffen sind solche Studien üblicherweise besonders umfangreich und langwierig: So wurden für die Zulassungsstudien der beiden Rotavirus-Impfstoffe jeweils über 70.000 Säuglinge eingeschlossen und viele dieser Teilnehmer über Jahre regelmäßig nachuntersucht. Die Behörden – in Deutschland das Paul-Ehrlich-Institut sowie in enger Kooperation die europäische Zulassungsbehörde, die European Medicines Agency (EMA), und die US Food and Drug Administration (FDA) – legen für eine Zulassung strenge Kriterien fest in Bezug auf Wirksamkeit und Sicherheit. Auch nach Marktzulassung wachen sie sorgsam darüber, ob es zu unerwarteten Ereignissen oder Sicherheitsbedenken kommt. Ärzte, Apotheker und Hersteller sind verpflichtet, alle ihnen bekannt gewordenen Nebenwirkungsverdachtsfälle zu melden. Bei den Herstellern beschäftigen sich spezialisierte Abteilungen ausschließlich mit diesem Thema. Die Meldungen werden von den Behörden gesammelt und bewertet. Sofern erforderlich, leiten sie Maßnahmen ein, um die Sicherheit der Patienten zu gewährleisten. Sowohl die Verdachtsmeldungen wie auch Maßnahmen und Stellungnahmen der Behörden sind online für jedermann frei abrufbar. Als Besonderheit für Impfstoffe und andere biologische Arzneimittel erfolgt zudem nicht nur eine Zulassung für den Impfstoff selbst, sondern jede einzelne Impfstoffcharge – also jeder einzelne Produktionsvorgang – muss einzeln von den staatlichen Behörden freigegeben werden. Auch die Herstellung der Impfstoffe erfolgt unter Überwachung der Behörden. Jede noch so geringe Änderung im Produktionsprozess oder den Produktionsanlagen muss gemeldet und genehmigt werden. Ungefähr zwei Drittel der Zeitspanne vom Produktionsbeginn bis zur Fertigstellung einer Impfstoffcharge werden für umfangreiche Qualitätskontrollen benötigt. Ein Großteil der zumeist hochqualifizierten Produktionsmitarbeiter der Impfstoffhersteller ist in 27 diesem Bereich tätig. Oftmals dauert die Produktion einer Charge (teilweise bis zu 2 Jahre!) länger, als das fertige Produkt gelagert werden kann. Dies erklärt auch die bei unerwartet steigendem Bedarf gelegentlich auftretenden Lieferengpässe. 7.3 Nebenwirkungen Wie zuvor ausgeführt, basiert das Impfen auf einer Anregung des Immunsystems, vergleichbar den natürlicherweise bei einem Erregerkontakt ablaufenden Prozessen. Es kommt also in Folge einer Impfung zu einer völlig normalen und erwünschten Entzündungsreaktion. Damit verbunden sind jedoch bisweilen Unannehmlichkeiten für den Geimpften. Die lokale Entzündung kann zu einer mehr oder minder ausgeprägten Rötung und Schwellung, evtl. auch zu Muskelschmerzen im Bereich um die Einstichstelle führen. Zudem kann es zur Schwellung der Lymphknoten (Abb. 20; ein Lymphknoten ist eine „Filterstation“ des Immunsystems zwischen Gewebe und Blutkreislauf) in der Achsel des Impfarmes (bzw. in der Leiste bei Impfung in den Oberschenkel) sowie Fieber und Abgeschlagenheit kommen – Symptome, die teilweise einer sogenannten Erkältung ähneln. Bei viralen Lebendimpfstoffen kann darüber hinaus in etwa 5 % der Fälle eine sogenannte „Impfkrankheit“ entstehen. Es handelt sich dabei um eine abgeschwächte, immer harmlose Nachahmung der zu verhütenden Krankheit. Sie ist im Gegensatz zu dieser im Allgemeinen auch nicht ansteckend. a Ort der Infektion c Rachen- und Gaumenmandeln Thymus zuführende Lymphgefäße Blutgefäße Milz Lymphknoten und Lymphgefäße Knochenmark b abführende Lymphgefäße Abb. 20: Lymphbahnen und Lymphknoten a) Die sogenannten primären und sekundären lymphatischen Organe. Alle Abwehrzellen stammen aus dem Knochenmark, wo auch die B-Lymphozyten reifen. Die T-Lymphozyten reifen hingegen im Thymus. Die Lymphgefäße beginnen blind im Gewebe und transportieren das Gewebswasser (die Lymphe) zurück in den Blutkreislauf. In die Lymphbahnen sind zahlreiche Lymphknoten als immunologische Filter zwischengeschaltet. b) Die Lymphgefäße transportieren mit dem Gewebswasser auch Material aus Entzündungsgewebe – Erreger, Erregerantigene und Abwehrzellen – in die Lymphknoten. c) Mikroskopisches Schnittbild eines Lymphknotens. Die dunkellila gefärbten Bereiche sind Lymphozyten. Der zartrosa gefärbte Rand ist die Lymphknotenkapsel. Üblicherweise sind diese Nebenwirkungen leicht und verschwinden in ein bis drei Tagen von selbst. Nur selten geht eine Nebenwirkung über dieses Maß hinaus und wird dann als Impfkomplikation bezeichnet. Impfkomplikationen sind meldepflichtig12. 12 Auch diese Meldepflicht dient der Überwachung der Sicherheit eines Impfstoffes nach der Zulassung. Kommt es hier zu Auffälligkeiten, leiten die Behörden Maßnahmen zur Risikoverringerung ein. 28 Wichtig ist es, vor einer Impfung zu klären, ob echte Allergien gegen Impfstoffbestandteile bekannt sind. Darüber spricht der Arzt vor der Impfung mit dem Impfling. Übrigens bedeutet die Nennung einer Nebenwirkung im Beipackzettel eines Impfstoffes nicht unbedingt, dass diese durch den Impfstoff verursacht würde. Es bedeutet lediglich, dass ein Ereignis in zeitlicher Nähe zur Impfung beobachtet wurde. 7.4 Akzeptanz und Impfkritik Die Impfung ist sich selbst der größte Feind – in diesem zunächst widersprüchlich erscheinenden Satz liegt viel Wahrheit. Die Entwicklung und Herstellung von Impfstoffen ist außerordentlich zeitaufwendig und teuer. Daher werden in erster Linie Impfstoffe gegen häufige und anderweitig nur schlecht oder gar nicht vermeidbare bzw. behandelbare Erkrankungen entwickelt. Daher ist die Akzeptanz einer neuen Impfung zu Beginn meist sehr gut. Je häufiger jedoch geimpft wird, umso seltener wird die Erkrankung. Gleichzeitig steigt die Zahl der Nebenwirkungsmeldungen (was nicht zwingend bedeutet, dass die Impfung an diesen Ereignissen tatsächlich ursächlich beteiligt war bzw. ist), die oftmals von den Medien ungeprüft und überzeichnet dargestellt werden13. Häufigkeit Vorimpfstoffära Steigende Durchimpfung Vertrauens- Wieder- Eradiverlust herkation gestelltes Impfung Durchimpfungsrate Vertrauen beendet Erkrankungsfälle Ausbruch Nebenwirkungsverdachtsfälle Zeit Abb. 21: Impfstoffakzeptanz Für viele Impfstoffe zeigt sich ein typisches Akzeptanzbild. Vor Einführung ist die Erkrankungsrate hoch und die Krankheit im Bewusstsein der Bevölkerung verankert. Dies führt nach Einführung der Impfung zu einer guten Akzeptanz (siehe rechte Abbildung: Ausschnitt einer Schlange von Polioimpflingen 1962 in San Antonio, Texas). In der Folge fallen impfbedingt die Erkrankungszahlen. Durch die hohe Abdeckung kommt es unweigerlich zu tatsächlich, vor allem aber auch vermeintlich auf den Impfstoff zurückzuführende Nebenwirkungsmeldungen. Die Krankheit gerät zunehmend in den Hintergrund und die Impfbereitschaft sinkt aufgrund eines Vertrauensverlustes. Dies führt zu einem Wiederanstieg der Erkrankungszahlen, die die Erkrankung wieder in das Bewusstsein der Bevölkerung zurückbringen und so das Vertrauen in den Impfstoff wieder stärken, wodurch die Durchimpfungsrate wieder steigt. Im Idealfall gelingt die Ausrottung der Erkrankung. Die Folge: Das Vertrauen in Wirksamkeit und Sicherheit des Impfstoffes lässt nach und die sich auf dem Rückzug befindliche Erkrankung kann sich erneut etablieren. Erst wenn die 13 Um Missverständnissen vorzubeugen: Fundierte Kritik an Impfungen oder Impfstoffen ist durchaus wichtig für die Medizin und Wissenschaft. Oftmals verwenden Impfgegner aber zwar wissenschaftliche Fachbegriffe und Befunde in ihren Aussagen, verneinen jedoch die Echtheit aller anderen Erkenntnisse, die ihren Thesen widersprechen, oder sie stellen nur einen irreführenden Teil wissenschaftlicher Ergebnisse dar, die dann scheinbar ihre These untermauern. 29 Erkrankungsproblematik – oftmals ebenfalls durch die Medien – wieder in das Bewusstsein der Öffentlichkeit zurückgekehrt ist, gewinnt die Impfung das Vertrauen zurück (Abb. 21). Ein aktuelles Beispiel zeigt die HPV-Impfung: Nach zwei Todesfällen in Deutschland und Österreich, die sich in zeitlicher Nähe zur Impfung ereigneten, beschuldigten die verständlicherweise geschockten Eltern die Impfung als den Verursacher. Die Medien griffen diese und einige weitere Behauptungen auf. Viele stellten sie ungeprüft als Tatsache dar, obwohl zahlreiche unabhängige Institutionen und staatliche Behörden nach ausgiebiger Prüfung – einschließlich Obduktion – zeitnah und sehr klar feststellten, dass sich kein Hinweis auf eine Verbindung zwischen der Impfung und dem tragischen Tod der beiden Teenagerinnen herstellen ließ. Auch die Statistik spricht klar gegen diese Behauptungen (Abb. 22). Dennoch sank die Impfbereitschaft danach, vor allem in Deutschland, sehr deutlich. Aktuell sind nur knapp 30 % der Mädchen, für die die Impfung empfohlen und vom Gesundheitssystem bezahlt wird, auch tatsächlich geschützt. Einführung der HPVImpfung gegen Gebärmutterhalskrebs Todesfälle bei Mädchen im Alter 15 bis 20 Jahre ohne bekannte Ursache (BRD) (ICD: R99,R98, R00-99) 40 35 10-Jahres-Mittelwert 1998 – 2008 30 25 20 15 10 5 0 1998 1999 2000 2001 2002 2003 2004 2005 2006 2007 2008 Jahr Abb. 22: Danach, aber nicht deswegen! Das Beispiel der HPV-Impfung zeigt ein häufiges Problem für die Akzeptanz von Impfstoffen. Zufällige, unabhängige Ereignisse treten in zeitlicher Nähe zur Impfung auf. Rein rechnerisch stirbt etwa alle zwei Wochen ein Mädchen zwischen 15 und 20 Jahren in Deutschland eines natürlichen Todes, ohne dass ein medizinisch erklärbarer Grund dafür gefunden werden kann. Aufgrund der zu Beginn hohen Impfraten war es unvermeidlich, dass solche Fälle auch in zeitlicher Nähe zur Impfung stattfinden würden. Nach zwei solchen Fällen sank die Impfbereitschaft in Deutschland nachhaltig. Die Statistik zeigt aber eindeutig, dass es seit Beginn der breiten HPV-Impfung zu keinem Anstieg dieser Fälle gekommen ist. (Der erkennbare Rückgang ist ebenso wenig auf die Impfung zurückzuführen. Es handelt sich schlicht um unabhängige Ereignisse.) Datenquelle: Statistisches Bundesamt unter http://www.gbe-bund.de (Zugriff 25. März 2010; Abfrage nur in 5-Jahres-Schritten möglich; Verlauf bei Einbeziehung der 10–15 jährigen vergleichbar; Mittelwert sogar höher). Für das ebenfalls genannte Guillain-Barré-Syndrom (GBS) finden sich prinzipiell vergleichbare Ergebnisse. Daneben gibt es noch andere Behauptungen und Mythen von Impfgegnern, die eine raschere und umfassendere Akzeptanz und damit den Erfolg von Impfungen verhindern können. Sie umfassend darzustellen ist in diesem Text nicht möglich, so dass wir uns auf drei Beispiele beschränken wollen. 30 Oft behaupten Impfgegner, dass eine Erkrankung bereits vor Einführung der Impfung rückläufig gewesen sei. Zum „Beweis“ legen sie Schaubilder vor, die zeigen, dass die Todesfälle, beispielsweise durch die Kinderlähmung, bereits Jahre vor Einführung der Impfung stark zurückgingen. Dies trifft sogar zu, verschweigt jedoch wesentliche Informationen: Die Erkrankungszahlen an Polio fielen nämlich vor Einführung der Impfung nicht. Der Grund für den Rückgang der Polio-Todesfälle war die Einführung der „eisernen Lunge“, die die zuvor bei Lähmung der Atemmuskulatur (vor allem des Zwerchfells) dem Tode geweihten Kranken rettete. Impfungen dienen häufig nicht nur der Verhinderung von Todesfällen, sondern auch der Verminderung der gesamtgesellschaftlichen Krankheitslast durch eine Krankheit, die durch alle Fälle – tödliche wie nicht tödliche – hervorgerufen wird. Auch bewusste Fälschungen gehören zum Repertoire. So die zu trauriger Berühmtheit gelangte Arbeit von Andrew Wakefield, einem britischen Arzt, der im Lancet – einem der angesehensten medizinischen Fachzeitschriften – einen Artikel publizierte, der zu belegen schien, dass die Kombinationsimpfung gegen Masern-Mumps-Röteln zu Autismus führt. Zahlreiche Forschergruppen weltweit prüften seine Behauptungen – mit negativem Befund. Erst später stellte sich heraus, dass Wakefield seine Daten gezielt manipuliert hatte. Für zahlreiche Kinder kam diese Information jedoch zu spät: In England stiegen die Erkrankungszahlen an Masern stark an und erstmals seit Jahren starben sogar wieder Kinder an den Masern, weil ihre Eltern sie aus Angst nicht impfen ließen. Obwohl der Artikel widerrufen wurde und Wakefield vor Gericht seine Manipulation zugab, hält er bis heute (gegen entsprechendes Entgelt) Vorträge, in denen er seine nachweislich falschen Aussagen weiterhin vertritt. Auch das Gerücht von heimlicher Sterilisierung durch Impfungen hält sich in einigen Regionen. Die Gründe hierfür sind vielschichtig und nur bedingt durch mangelnde Aufklärung erklärbar (Interessierte seien auf den lesenswerten Artikel von Amy Kaler in Social Science & Medicine (2009) 68: 1711–1719 verwiesen). Weitergehende Informationen zu diesem Themenkomplex finden Sie hier: ¾ Seiten der Robert Koch-Institutes: http://www.rki.de/DE/Content/Infekt/Impfen/Bedeutung/Schutzimpfungen__20__Einwaende.ht ml ¾ Online-Vortrag Prof. Dr. Maurer, Univ.Klinik für Kinder- und Jugendheilkunde Wien: http://oegk.zup-media.com/oegk01/player.html ¾ Maurer W, Impfskeptiker – Impfgegner, Pharmazie in unserer Zeit. (2008) 37:64–70 ¾ Schneeweiss B, Pfleiderer M und Keller-Stanislawski B, Impfsicherheit heute, in: Deutsches Ärzteblatt (2008) 105: 590–595 (http://www.aerzteblatt.de/v4/archiv/artikel.asp?id=63981) 31 8 Impfempfehlung und Erstattung In Deutschland besteht keine Impfpflicht. Ob man – nach ausführlicher Aufklärung durch den Arzt – das Angebot zu einer bestimmten Impfung für sich oder sein Kind nutzt, ist die freie Entscheidung, aber auch Verantwortung jedes Einzelnen. Doch woran soll man seine Entscheidung orientieren? Sind die Impfstoffe gefährlich? Und welche Impfungen sind für mich und meine Lebenssituation wirklich sinnvoll? Und nicht zuletzt, wer bezahlt? – Hilfestellung leisten hier unabhängige Institutionen und Expertenleitlinien: Für die Zulassung und die Überwachung von Sicherheit und Wirksamkeit aller in Deutschland zugelassenen Impfstoffe ist als Bundesoberbehörde das unabhängige, staatliche PaulEhrlich-Institut (PEI) als Bundesinstitut für Impfstoffe und biomedizinische Arzneimittel zuständig. Neben der aufwendigen Zulassung für einen Impfstoff ist es auch für die staatliche Prüfung und Freigabe jeder einzelnen Produktionscharge zuständig. Zu seinen Aufgaben gehört außerdem die zentrale Sammlung und Bewertung möglicher Nebenwirkungen und die Koordination gegebenenfalls erforderlicher Maßnahmen zur Risikominimierung. Mit der Frage, welche Impfungen für wen und wann sinnvoll sind, beschäftigt sich in staatlichem Auftrag die sogenannte Ständige Impfkommission am Robert Koch-Institut, kurz STIKO. Die STIKO-Mitglieder sind vom Bundesgesundheitsminister berufene Experten für Impfungen und Infektionskrankheiten. Vor ihrer Berufung müssen sie jede Form von eventueller Zusammenarbeit mit Impfstoffherstellern detailliert offenlegen. Diese Angaben sind auf den Internetseiten des Robert Koch-Institutes öffentlich frei zugänglich. Die Experten der STIKO sind ehrenamtlich tätig und erarbeiten die jährlich aktualisierten, herstellerunabhängigen Impfempfehlungen, insbesondere den „Impfkalender“ (Abb. 23). Dieser beschreibt, welche Impfungen als sogenannte „Standardimpfungen“ in welchem Alter sinnvoll sind. Daneben werden auch sogenannte Indikationsimpfungen, berufsbedingte Impfungen und Reiseimpfungen definiert und empfohlen. Die STIKO-Empfehlungen werden zusammen mit einer Begründung im sogenannten Epidemiologischen Bulletin veröffentlicht. Die Onlineausgabe dieses Heftes kann kostenfrei auf den Internetseiten des Robert Koch-Instituts (RKI) heruntergeladen werden. Entgegen der – leider auch bei Ärzten – verbreiteten Annahme handelt es sich bei den STIKO-„Empfehlungen“ nicht um einen wohlgemeinten Ratschlag, sondern auch juristisch um die Festlegung des aktuellen medizinischen Standards. Nur wenn zwingende medizinische Gründe – oder der Wille des Patienten – gegen eine empfohlene Impfung sprechen, sollte von ihr abgewichen werden. Die Empfehlungen der STIKO bilden die Grundlage für die Schutzimpfungsrichtlinie des Gemeinsamen Bundesausschusses (G-BA). Der G-BA ist das oberste Beschlussgremium der gemeinsamen Selbstverwaltung der Ärzte, Zahnärzte, Psychotherapeuten, Krankenhäuser und Krankenkassen in Deutschland. Er muss innerhalb einer gesetzlich vorgegebenen Frist festlegen, ob und in welchem Umfange er diese Empfehlungen in die Schutzimpfungsrichtlinie übernimmt. 32 Impfstoff / AntigenKombinationen Geburt 2 Alter in Monaten 3 4 11 – 14 15 – 23 5–6 Alter in Jahren 12 – 17 Ab 18 9 – 11 60 Impfstatus überprüfen & fehlende Impfungen nachholen Wundstarrkrampf 1. 2. 3. 4. A A A (alle 10 Jahre) Diphtherie 1. 2. 3. 4. A A A (alle 10 Jahre) Keuchhusten 1. 2. 3. 4. A A A (bei nächster Td) H. influenzae b 1. 2.* 3. 4. Kinderlähmung 1. 2.* 3. 4. A 1. 2.* 3. 4. Ggf. G 1. 2. 3. 4. Hepatitis-B-Virus Pneumokokken Meningokokken Ggf. S Eine Dosis ab 12 Monaten Masern, Mumps, Röteln (MMR) 1. 2. Windpocken 1. 2. Nachholen, sofern keine Windpockenerkrankung Grippe S Humane Papillomviren G S Mädchen Grundimmunisierungen vor allem im Säuglingsalter (Auffrisch-)Impfungen in jedem Lebensabschnitt * Bei Impfstoffen ohne Keuchhustenkomponente kann diese Dosis ggf.. entfallen Abb. 23: Der STIKO-Impfkalender 2010 (Standardimpfungen) für Säuglinge, Kinder, Jugendliche und Erwachsene Die Impfungen sollten zum frühestmöglichen Zeitpunkt erfolgen. Um die Zahl der Injektionen möglichst gering zu halten, sollten vorzugsweise Kombinationsimpfstoffe verwendet werden. Der Zeitpunkt der empfohlenen Impfungen wird in Monaten und Jahren angegeben. Die untere Grenze bezeichnet vollendete Lebensjahre bzw. Lebensmonate. Die obere Grenze ist definiert durch den letzten Tag des aufgeführten Alters in Jahren/Monaten. Beispiel: 12–17 Jahre: Vom vollendeten 12. Lebensjahr (12. Geburtstag) bis zum Ende des 18. Lebensjahres (letzter Tag vor dem 18. Geburtstag). A Auffrischimpfung; G Grundimmunisierung aller noch nicht geimpften Jugendlichen bzw. Komplettierung eines unvollständigen Impfschutzes; S Standardimpfungen mit allgemeiner Anwendung = Regelimpfungen. Die Standardimpfung bei Mädchen gegen humane Papillomviren besteht aus 3 Impfdosen, ebenso die Hepatitis-B-Impfung bei Jugendlichen ohne vorherige Impfung im Rahmen der Säuglingsimpfungen. (Ggf.) Gegebenenfalls: Bei Hepatitis-B-positiven Müttern beginnt die Impfung des Neugeborenen gegen Hepatitis B unmittelbar nach der Geburt. Modifiziert nach RKI – Epidemiologisches Bulletin Heft 30 (2010) Die Schutzimpfungsrichtlinie legt wiederum verbindlich fest, welche Impfungen Pflichtleistung aller gesetzlichen Krankenkassen sind. Bisher hat der G-BA die STIKOEmpfehlungen praktisch unverändert in die Schutzimpfungsrichtlinie übernommen – ein weiterer Beleg für die hohe Qualität der Arbeit der STIKO-Experten. Lediglich (private) Reiseimpfungen (mit Ausnahme der Impfung gegen die Kinderlähmung) und berufsbedingte Impfungen (diese werden vom Arbeitgeber übernommen) sind generell von der Pflichterstattung ausgenommen. Allerdings können die Krankenkassen im Rahmen einer freiwilligen Satzungsleistung auch die Kosten für Impfungen über die Schutzimpfungsrichtlinie hinaus übernehmen, wovon viele Kassen – wenngleich in unterschiedlichem Ausmaß – auch Gebrauch machen. Die freiwillige Übernahme der Kosten für die Rotavirus-Schluckimpfung durch eine Vielzahl von Krankenkassen ist dafür ein gutes Beispiel. Auf der Internetseite des Centrums für Reisemedizin 33 www.impfkontrolle.de finden Sie auch aktuelle Übersichten von Krankenkassen und die Modalitäten ihrer freiwilligen Erstattung für Impfungen über die Pflichtleistungen der gesetzlichen Krankenkassen hinaus. Zudem zeigen sich Kassen auch bei einer individuellen Anfrage für eine medizinisch begründete Impfung, wie z. B. die HPV-Impfung für Frauen über 18 Jahren oft entgegenkommend und übernehmen die Kosten der Impfung. Übrigens legt die Schutzimpfungsrichtlinie auch fest, dass versäumte oder unterlassene Standardimpfungen bis zum vollendeten 18. Lebensjahr, d. h. bis einen Tag vor dem 18. Geburtstag, als Nachholimpfung ebenfalls zu den Pflichtleistungen gehören. Besteht eine solche Nachholimpfung aus mehreren Impfdosen, gilt das sogar über den 18. Geburtstag hinaus. Möchte beispielsweise ein Mädchen sich durch die HPV-Impfung vor Gebärmutterhalskrebs schützen und beginnt sie die dafür erforderliche, aus drei Injektionen bestehende Impfserie einen Tag vor ihrem 18. Geburtstag, so sind auch die beiden dann noch ausstehenden Impfungen eine Pflichtleistung der Krankenkasse, obwohl sie erst nach dem 18. Geburtstag erfolgen14. Anders als bei vielen anderen Präventionsmaßnahmen führen Impfungen nicht nur zu einem Individualschutz, sondern sorgen durch die Unterbrechung von Infektionsketten auch für einen Schutz zahlreicher anderer – der sogenannte Herdenschutz. Eine zentrale, auch über das Grundgesetz der Bundesrepublik festgelegte Aufgabe des Staates ist der Schutz der öffentlichen Gesundheit. Diese bezeichnet den Zustand der durchschnittlichen Gesundheit einer Bevölkerung. Da eine Gefährdung des Funktionierens von Gesellschaft und Volkswirtschaft durch Verbreitung schlechter individueller Gesundheit vermieden werden soll, hat der Staat ein hohes Interesse an einem Infektionsschutz durch präventive Maßnahmen. Es ist also nicht verwunderlich, dass hier von staatlicher Seite den Impfungen eine Sonderrolle zuerkannt wird. So erarbeiten die jeweiligen Landesgesundheitsbehörden, ebenfalls auf Basis der jeweils aktuellen STIKO-Empfehlungen, einen im jeweiligen Bundesland gültigen Katalog mit „öffentlich empfohlenen“ Impfungen. Kommt es infolge einer öffentlich empfohlenen Impfung zu einem „Impfschaden“ (nach Infektionsschutzgesetz, IfSG), so hat der Geschädigte Anspruch auf staatliche Versorgungsleistungen15. Auch der Hin- und Rückweg von der Wohnung zur Impfung sind hierbei mitversichert. Für die Bewilligung ist es nicht erforderlich, eindeutig zu beweisen, dass die Impfung ursächlich für den Schaden ist, sondern es genügt (gutachterlich), einen wahrscheinlichen Zusammenhang zu belegen. Trotz dieser geringen Hürden gibt es in Deutschland nur extrem wenige anerkannte Impfschadensfälle16. 14 Nur wenn diese beiden Impfungen durch eigenes Verschulden des Impflings wesentlich später als in dem für den verwendeten Impfstoff empfohlenen Impfschema durchgeführt werden, kann die Kasse dies verweigern. Die Impfserie sollte also im eigenen medizinischen wie finanziellen Interesse zügig abgeschlossen werden. 15 Es handelt sich dabei beispielsweise um Leistungen bei Minderung der Erwerbsfähigkeit, Berufsunfähigkeitsrentenzahlungen, Kostenübernahme für erforderliche Umbauten (z. B. rollstuhlgerechte Türen) etc. „Schmerzensgeld“ ist jedoch üblicherweise keine Versicherungsleistung. Hier muss ggf. zivilrechtlich gegen den Arzt oder Hersteller geklagt werden, wobei in diesen Fällen der Zusammenhang belegt werden muss. 16 So wurden beispielsweise im Zeitraum 1991 bis 1999 mit 389 Fällen knapp 15 % anerkannt. Die Mehrheit davon (auch der aktuellen Anträge!) geht noch immer auf die Ära der Pockenimpfung zurück. 34 Auch zwei weitere Regelungen sollen die Impfmotivation steigern: Besucht ein Patient den Arzt nur für eine Impfung, so entfällt die andernfalls ggf. fällig gewordene Praxisgebühr. Zudem ist bei erstattungspflichtigen Impfungen keine Zuzahlung für den Impfstoff erforderlich. Zusammengefasst: ¾ Es gibt in Deutschland keine Impfpflicht ¾ Impfen wird als effektive Maßnahme zum Gesundheitsschutz staatlich stark unterstützt ¾ Das Paul-Ehrlich-Institut ist als Bundesoberbehörde für die Zulassung und Überwachung der Impfstoffe verantwortlich ¾ STIKO-Experten erarbeiten wissenschaftliche Impfempfehlungen wie den Impfkalender ¾ STIKO-empfohlene Standardimpfungen und Indikationsimpfungen sind nach Übernahme in die Schutzimpfungsrichtlinie Pflichtleistungen der gesetzlichen Krankenkassen und damit kostenlos für die Versicherten ¾ Berufsbedingte Impfungen werden vom Arbeitgeber bezahlt ¾ Reiseimpfungen – außer Polio – werden nur auf freiwilliger Basis durch die Kassen erstattet. Sie müssen ggf. ganz oder teilweise selbst übernommen werden ¾ Bei Schäden durch „öffentlich empfohlene Impfungen“ besteht Anspruch auf staatliche Versorgungsleistungen ¾ Erfolgt ein Praxisbesuch nur zum Zwecke einer Impfung, entfällt die Praxisgebühr Weitergehende Informationen zu diesen Themen finden Sie hier: ¾ Aktuelle Empfehlungen der Ständigen Impfkommission am RKI (STIKO) http://www.rki.de/cln_178/nn_199596/DE/Content/Infekt/Impfen/Impfempfehlungen/Impfempfe hlungen__node.html?__nnn=true ¾ Schutzimpfungsrichtlinie (Stand: Juli 2010) des Gemeinsamen Bundesausschusses (G-BA) http://www.g-ba.de/downloads/62-492-414/RL-Schutzimpfung_2009-10-15.pdf ¾ Liste der in Ihrem Bundesland „Öffentlich empfohlenen Impfungen“: Wenden Sie sich an Ihr zuständiges Gesundheitsamt 35 9 Praktische Impffragen Impfungen werfen häufig Fragen auf. Einige wichtige Fragen wollen wir hier kurz besprechen. Unabhängig davon empfehlen wir, sich bei Fragen zu einer Impfung, zu deren Notwendigkeit oder Impfungen allgemein an Ihren Arzt zu wenden. 9.1 Welcher Arzt impft? Prinzipiell darf jeder zugelassene Arzt Impfungen durchführen, jedoch gibt es regionale Unterschiede, welche Ärzte die Impfleistung auch bei den Krankenkassen abrechnen dürfen. Bei Haus- und Kinderärzten ist dies praktisch überall der Fall. Auch Gynäkologen sind häufig zur Impfung berechtigt und führen vor allem die Impfungen gegen Röteln (in Kombination mit Masern und Mumps) und Windpocken vor einer geplanten Schwangerschaft sowie die HPVImpfung gegen Gebärmutterhalskrebs durch. 9.2 Muss ich mich auf Impfungen vorbereiten? Nein, es ist keine besondere Vorbereitung notwendig. Allerdings sollten Sie unbedingt Ihr Impfbuch, auch Impfausweis oder Impfpass genannt, zum Impftermin mitbringen (ebenso wenn Sie erstmals zu einem neuen Arzt gehen). Wenn Sie Ihr Impfbuch verloren haben, oder noch keines besitzen, kann Ihnen Ihr Arzt ein neues Dokument – evtl. gegen eine geringe Gebühr – ausstellen. Kinder und Jugendliche unter 16 Jahren benötigen die Einwilligung der Eltern zur Impfung, danach können sie selbst entscheiden. Wenn Sie Fragen zur Impfung haben, sollten Sie sich diese notieren, damit Sie sie mit dem Arzt klären können. 9.3 Was kostet mich die Impfung? Eine wichtige Frage und eine schöne Antwort: Derzeit sind alle von der STIKO empfohlenen Impfungen kostenlos, es fällt auch keine Zuzahlung für den Impfstoff an. Selbst die Praxisgebühr entfällt, wenn Sie nur für die Impfung die Praxis aufsuchen. Berufsbedingte Impfungen muss Ihr Arbeitgeber übernehmen. Lediglich empfohlene Reiseimpfungen – außer der Polioimpfung – sind keine Pflichtleistung der Kassen. Jedoch erstatten viele Kassen diese Impfungen, ebenso wie die über die STIKO-Empfehlungen hinausgehende Säuglingsimpfung gegen Rotaviren, die HPV-Impfung für über 18-Jährige oder die Grippeschutzimpfung für unter 60-Jährige oft ganz oder teilweise freiwillig. Informieren Sie sich vorab bei Ihrer Krankenkasse und Ihrem Arzt. 9.4 Wann darf geimpft werden und wann nicht? Es gibt nur wenige medizinische Gründe, eine empfohlene Impfung nicht durchzuführen oder zu verschieben. Die beiden wichtigsten sind eine akut behandlungsbedürftige Infektionskrankheit oder eine Allergie gegen einen Bestandteil des Impfstoffs. Viel häufiger ist jedoch das wiederholte Aufschieben wichtiger Impfungen aufgrund unbegründeter Bedenken! Nicht behandlungsbedürftige Infekte mit Fieber bis (rektal) 38,5 °C – wie sie vor allem bei Kleinkindern sehr häufig sind – sind kein Hinderungsgrund für eine Impfung. Häufig werden 36 auch Menschen mit chronischen Krankheiten wie Diabetiker, Asthmatiker, Patienten mit Herz-Kreislauf-Erkrankungen, Rheumatiker, Krebs- oder Multiple-Sklerose-Patienten, aber auch Frühgeborene und Neurodermitiker nicht geimpft, aus Angst, ihnen dadurch zu schaden. Das Gegenteil ist jedoch der Fall: Gerade chronisch kranke Patienten profitieren am meisten von Impfungen, da ihr Immunsystem häufig schwächer als das eines Gesunden ist. Fragen Sie im Zweifel Ihren Arzt. 9.5 Wogegen sollte ich geimpft sein? Die Empfehlungen der STIKO (Abb. 23) sind hier die bindende Leitlinie. Tab. 3 stellt deren Empfehlungen sowie sinnvolle Ergänzungen vereinfacht für verschiedene Lebensabschnitte dar. Lebensabschnitt Laut STIKO sind folgende Impfungen empfohlen Sinnvolle ergänzende Impfungen gegen gegen (keine Pflichterstattung) Säuglinge bis etwa zum 2. Geburtstag 4x Grundimmunisierung gegen Tetanus, Diphtherie, Kinderlähmung, Keuchhusten, Hämophilus influenzae Typ b, Hepatitis B, Pneumokokken. 2x gegen Masern, Mumps, Röteln und Windpocken 1x gegen Meningokokken (C) 1x Auffrischung gegen Tetanus, Diphtherie, Keuchhusten. Sofern Impfungen aus dem „Säuglingspaket“ fehlen, sollten diese möglichst nachgeholt werden Auffrischung gegen Tetanus, Diphtherie, Keuchhusten, Kinderlähmung. Sollten weiterhin Impfungen aus dem Säuglingspaket fehlen, sollten diese möglichst nachgeholt werden Mädchen sollten sich mit 3 Dosen gegen HPVbedingten Gebärmutterhalskrebs und evtl. Genitalwarzen schützen. Sofern noch nicht erfolgt, sollte eine Auffrischung gegen Tetanus, Diphtherie, Keuchhusten und Kinderlähmung erfolgen. Sollten weiterhin Impfungen aus dem Säuglingspaket fehlen, sollten diese spätestens jetzt nachgeholt werden Alle 10 Jahre nach der jeweils letzten Impfdosis sollte eine Auffrischung gegen Tetanus, Diphtherie und (derzeit einmalig) Keuchhusten erfolgen. Jeder Erwachsene sollte in seinem Leben mindestens 1 Auffrischung gegen Kinderlähmung erhalten haben Zusätzlich zu den Empfehlungen für Erwachsene sollten Senioren ab dem 60. Geburtstag einmalig gegen Pneumokokken und jährlich gegen Grippe geimpft werden Vorschulalter (ca. 5–6 Jahre) Kinder bis etwa 12 Jahre Teenager (12–18 Jahre) Erwachsene Senioren Rotaviren, evtl. Grippe Evtl. Grippe Evtl. Grippe Evtl. Grippe Evtl. Grippe; je nach individuellem Risiko sollten evtl. nicht erfolgte Impfungen gegen Hepatitis B- und humane Papillomviren durchgeführt werden Tab. 3 Impfen in jedem Lebensalter Nicht berücksichtigt sind Reiseimpfungen, Frühsommer-Meningoenzephalitis (FSME; siehe auch Abschnitt 10.3) bei entsprechender Gefährdung sowie Indikationsimpfungen infolge bestehender Grunderkrankungen 37 9.6 Was ist bei Kinderwunsch, Schwangerschaft und Stillzeit zu beachten? Frauen mit Kinderwunsch sollten möglichst frühzeitig ihren Immunstatus bzgl. Röteln und Windpocken überprüfen lassen, da diese Erreger beim Ungeborenen zu schweren Fehlbildungen oder zum Tod des Kindes im Mutterleib führen können. Sobald eine Schwangerschaft eingetreten ist, sollten nur unbedingt erforderliche Impfungen durchgeführt werden, um auch theoretische Risiken für das Kind zu verringern (Tetanus-, Diphtherie- und Grippeimpfung sind sicher). Mit wenigen Ausnahmen sind Impfungen von Schwangeren mit Lebendimpfungen – insbesondere gegen Röteln und Windpocken – kontraindiziert und deswegen nicht durchzuführen. Die versehentliche Impfung in eine bestehende Schwangerschaft stellt aber keinen Grund für einen Schwangerschaftsabbruch dar. Untersuchungen konnten bisher keine durch Impfviren verursachten angeborenen Erkrankungen oder Fehlbildungen feststellen. Bei Schwangeren ohne ausreichenden Schutz ist es besonders wichtig, dass ihre Kontaktpersonen geimpft sind und damit nicht mehr als Überträger fungieren können. Wenn möglich, sollte der sonstige Impfstatus vor Beginn der Schwangerschaft entsprechend den Vorgaben des STIKO-Impfkalenders vervollständigt werden. Sofern keine Immunität durch Erkrankung oder Impfung in den letzten maximal 10 Jahren besteht, sollten zum Schutz des Neugeborenen alle künftigen engeren Kontaktpersonen frühzeitig gegen Keuchhusten geimpft werden. In der Stillzeit müssen keine besonderen Vorsichtsmaßnahmen beim Impfen eingehalten werden. 9.7 Verhalten nach der Impfung? Nach einer Impfung sind keine besonderen Verhaltensregeln einzuhalten. Jedoch kann eine eventuell auftretende lokale Schwellung um die Impfstelle, eine gewisse Mattigkeit oder auch Fieber dazu führen, das man für ein bis drei Tage weniger leistungsfähig ist. Daher sollte man direkt nach der Impfung auf sportliche Höchstleistungen verzichten. Bei Fieber können fiebersenkende Mittel eingesetzt werden. Gegen Schwellungen helfen Kühlung, Schonung und evtl. Hochlagerung. Fragen Sie bei Unsicherheit Ihren behandelnden Arzt. 9.8 Welche Reiseimpfungen brauche ich? Auf den Webseiten des Centrums für Reisemedizin (http://www.crm.de) finden sich aktuelle Gesundheitsinformationen zu vielen Ländern, einschließlich Empfehlungen zur richtigen Impfprophylaxe. Beachten Sie bei Reiseimpfungen bitte Folgendes: Beginnen Sie rechtzeitig! Mindestens 6 bis 8 Wochen vor Reiseantritt sind bei vielen Impfungen nötig, um bei fehlender Grundimmunisierung einen ausreichenden Impfschutz aufzubauen. Bei manchen vorgeschriebenen Impfungen (Gelbfieber (s. a. 10.4) oder Meningokokken (s. a. 10.12)) werden zu kurzfristig vor der Reise verabreichte Impfungen vom Einreiseland nicht anerkannt, so dass Sie evtl. nicht einreisen dürfen! Denken Sie immer daran – die wichtigsten Impfungen für Ihr Reiseziel sind dieselben wie in Deutschland. 38 Klären Sie die Erstattung! Mit Ausnahme der Polioimpfung (sowie der Impfung gegen Frühsommer-Meningoenzephalitis (FSME) bei innerdeutschen Reisen; s. a. 10.3) sind alle Reiseimpfungen keine Pflichtleistung der Krankenkassen. Klären Sie rechtzeitig, ob und wie viel Ihnen Ihre Kasse erstattet. 39 10 Wichtige durch Impfungen vermeidbare Erkrankungen oder Erreger Nachfolgend sind die wichtigsten impfpräventablen Erreger bzw. erregerbedingten Erkrankungen in alphabetischer Reihenfolge kurz dargestellt. Als Ergänzung empfehlen wir die online abrufbare Sammlung des Deutschen Grünen Kreuzes „Infektionserreger von A bis Z“. 10.1 Cholera Die Cholera ist die schwerste Form einer infektionsbedingten Durchfallerkrankung und kommt vor allem in Teilen Afrikas, Asiens und Lateinamerikas vor. Sie wird durch Bakterien hervorgerufen, die unter anderem nicht nur die Wasseraufnahme aus dem Darm hemmen, sondern zusätzlich auch die Wasserabgabe in den Darm steigern. Unbehandelt verläuft sie durch den hohen Wasser- und Salzverlust meist rasch tödlich. Obwohl Durchfälle bei Fernreisen sehr häufig sind, spielt die Cholera hierbei zum Glück nur eine untergeordnete Rolle. Der Choleraerreger wird mit dem Stuhl oder Erbrochenen eines infizierten Menschen ausgeschieden und kann sowohl durch Schmierinfektion als auch über verunreinigtes Trinkwasser oder Nahrungsmittel auf andere Menschen übertragen werden. Es gibt „Dauerausscheider“, die infektiös sind, ohne selbst Krankheitszeichen zu zeigen. Wichtige Risikofaktoren sind also schlechte hygienische Verhältnisse und enger Kontakt zur einheimischen Bevölkerung. Es ist ein oraler Lebendimpfstoff verfügbar, der jedoch nicht gegen alle Erreger gleichermaßen wirksam ist. 10.2 Diphtherie („echter Krupp“) Die Diphtherie ist eine durch das Gift des Diphtheriebakteriums hervorgerufene lebensbedrohende Krankheit. Das Bakterium wird vorwiegend durch Tröpfcheninfektion mit der Atemluft übertragen. Das Gift zerstört die Eiweißbildung der Zellen, wobei ein einziges Giftmolekül ausreicht, um eine ganze Zelle zu zerstören. An der Eintrittspforte des Bakteriums, also dort, wo der Erreger in den Körper eindringt, bilden sich durch Zellzerstörung und Flüssigkeitsaustritt typische Beläge, oft verbunden mit einem süßlichen Geruch. Diese Beläge können sich in die Atemwege ausdehnen und so bis zur Erstickung führen. Gelangt das Gift über das Blut in den Körper, so zerstört es durch die Hemmung der Eiweißproduktion weitere Zellen, vor allem in gut durchbluteten, stoffwechselaktiven Organen wie dem Herzmuskel, aber auch Nieren, Nervensystem und Leber. Vor allem die toxische Herzmuskelschädigung führt oftmals zum Tode. Eine hohe Impfbeteiligung hat die Diphtherie in Deutschland bis auf wenige Erkrankungen zurückgedrängt. Da Diphtherie jedoch weltweit, besonders in einigen osteuropäischen Ländern, weiterhin auftritt, ist die Gefahr, sie in unser Land einzuschleppen, jederzeit gegeben. Ein Totimpfstoff ist als Bestandteil vieler Kombinationsimpfstoffe verfügbar, unter denen entsprechend den Vorgaben des Impfkalenders ausgewählt werden kann. 40 10.3 Frühsommer-Meningoenzephalitis (FSME) Die Impfung gegen die Frühsommer-Meningoenzephalitis oder kurz FSME wird häufig fälschlich als „Zeckenimpfung“ bezeichnet. Die Impfung schützt jedoch nicht vor Zecken oder deren Biss, sondern vor der Infektion und Erkrankung durch mittelsZeckenbiss evtl. übertragene FSME-Viren. Die Zeckenpräsenz bedingt auch die Häufung der Erkrankung in der Zeit von April bis Oktober und damit nicht nur im Frühsommer – der Name ist also irreführend. Auch in Gebieten mit einem hohen Erkrankungsrisiko ist nur ein Teil der Zecken mit dem Erreger belastet und daher überhaupt infektiös. Nur etwa jede 10. Infektion führt zu einer Erkrankung, die mit Fieber und unter Beteiligung der Hirnhäute (Hirnhautentzündung, Meningitis), in schweren Fällen aber auch des Gehirns und Rückenmarks einhergehen kann. Zur Behandlung der FSME gibt es keine Medikamente. Bei etwa 10 bis 30 % der Erkrankten bleiben Dauerschäden wie Lähmungen am Zentralnervensystem zurück. Etwa 1 % der Erkrankten – vor allem Ältere – stirbt an der Erkrankung oder ihren Folgen. Zur Prophylaxe sind Totimpfstoffe für Kinder und Erwachsene verfügbar. Die STIKO empfiehlt die Impfung nur für Bewohner oder Besucher ausgewiesener Risikogebiete (Tab. 4). Diese werden anhand aktueller Daten regelmäßig neu von der STIKO festgelegt. Während die Impfung für Bewohner und Reisende in ausgewiesene Risikogebiete innerhalb Deutschlands von den Kassen gemäß Schutzimpfungsrichtlinie übernommen wird, ist dies bei Reisen in Risikogebiete außerhalb Deutschlands, wie beispielsweise Österreich, Ungarn, Tschechien, Slowakei, Estland, Lettland, Litauen, Russland und andere osteuropäische Länder (trotz teilweise erheblich höheren Risikos!) nicht der Fall. Eine Übersicht über die Situation in den einzelnen Ländern finden Sie im Epidemiologischen Bulletin Nr. 16 von 2005. Bundesländer mit definierten FSME-Risikogebieten: ¾ Baden-Württemberg (42), Bayern (78), Hessen (8), Rheinland-Pfalz (1), Thüringen (7) Bundesländer mit vereinzelt auftretenden einheimischen FSME-Erkrankungen, in denen jedoch kein Landkreis die Definition für ein FSME-Risikogebiet erfüllt: ¾ Brandenburg, Mecklenburg-Vorpommern, Niedersachsen, Nordrhein-Westfalen, Saarland, Sachsen, Sachsen-Anhalt, Schleswig-Holstein Bundesländer, in denen bisher keine FSME-Erkrankungen erworben wurden: ¾ Berlin, Bremen, Hamburg Tab. 4: Zusammenfassung des FSME-Infektionsrisikos nach Bundesländern In Klammern ist die Zahl der als Risikogebiet definierten Kreise angegeben. Aktuell werden insgesamt 136 Kreise in Deutschland von der STIKO als FSME-Risikogebiete ausgewiesen. Die STIKO empfiehlt die Impfung nur für Bewohner oder Besucher eben dieser ausgewiesenen Risikogebiete. Das heißt, dass beispielsweise nur für sehr wenige Einwohner oder Besucher von Rheinland-Pfalz – nämlich nur im ausgewiesenen Risikogebiet – die Impfung empfohlen und erstattet wird. Nach Epi Bull 17 (2010) 10.4 Gelbfieber Gelbfieber ist eine durch infizierte Mücken übertragene Viruskrankheit, die in den tropischen Regionen Afrikas und Südamerikas, dem sogenannten Gelbfiebergürtel, verbreitet ist. Bei dieser schweren Viruserkrankung kommt es zu Kopfschmerzen, hohem Fieber, Schüttelfrost, eventuell blutigem Urin, Erbrechen und schließlich Organversagen, Leber- und Nieren- 41 schäden, Delirium und Bewusstlosigkeit. Wenn die Leber betroffen ist, sterben an dieser schweren Erkrankung bis zu 50 % der Betroffenen. Auch bleiben häufig Dauerschäden zurück. Es gibt aber auch relativ häufig leichte oder untypische Krankheitsverläufe. Eine spezifische Behandlung des Gelbfiebers ist nicht verfügbar. Der beste Schutz bleibt daher die rechtzeitig durchgeführte Gelbfieberimpfung. Ist diese – z. B. aufgrund einer ausgeprägten Hühnereiweißallergie – nicht möglich, verringert ein (sowieso zu empfehlender) intensiver Mückenschutz das Risiko, sich anzustecken. International wird von vielen Ländern, in denen Gelbfieber vorkommt, bei der Einreise eine Impfbescheinigung verlangt. Außerdem verlangen viele Länder, die selbst nicht im „Gelbfiebergürtel“ liegen, in denen sich das eingeschleppte Virus aber ausbreiten könnte (z. B. in Asien), ebenfalls eine Impfbescheinigung, wenn der Reisende sich vorher in einem Gelbfiebergebiet aufhielt. Dieses Impfzertifikat wird üblicherweise im Impfbuch eingetragen und ist 10 Tage nach der Impfung mit dem Gelbfieber-Lebendimpfstoff für 10 Jahre gültig. Als einzige Impfung darf die Gelbfieberimpfung nur von zugelassenen Gelbfieberimpfstellen durchgeführt werden. Erfolgt die Impfung nicht dort, fehlt dem Zertifikat das erforderliche Siegel und ist bei der Einreise ungültig. Bestehen Kontraindikationen gegen die Impfung, so kann der Impfarzt dies bescheinigen. Allerdings ist es dann den lokalen Behörden des jeweiligen Landes überlassen, ob sie der Einreise zustimmen. Zertifizierte Gelbfieberimpfstellen in Ihrer Nähe finden Sie beispielsweise über die Seiten ¾ des Deutschen Grünen Kreuzes (DGK) http://dgk.de/gesundheit/impfeninfektionskrankheiten/krankheiten-von-a-bis-z/gelbfieber/gelbfieberimpfstellen.html ¾ oder der Deutschen Gesellschaft für Tropenmedizin und Internationale Gesundheit e. V. (DTG) http://dtg.org/aerzte.html 10.5 Hämophilus influenzae Typ b (Hib) Das Bakterium Hämophilus influenzae Typ b (Hib) wird über Tröpfcheninfektion oder direkten Kontakt übertragen. Der Name des Erregers ist irreführend – mit der Influenza oder Grippe (s. a. 10.9) hat er wenig zu tun. Nach 2 bis 5 Tagen entsteht zumeist eine fieberhafte Infektion des Nasenrachenraums, aber auch Mittelohr- und Nasennebenhöhlenentzündung, Bronchitis und Lungenentzündung sind möglich. Die schlimmste Komplikation ist eine eitrige Hirnhautentzündung (Meningitis). Vor allem Säuglinge sind gefährdet. Unbehandelt sterben 60 bis 90 % der Erkrankten. Auch bei rechtzeitiger, optimaler Behandlung mit Antibiotika sterben dennoch mehr als 5 % der Betroffenen. Nach überstandener Hirnhautentzündung kommt es häufig zu dauerhaften Folgeschäden des Nervensystems wie Hörschäden, Sehstörungen oder geistiger Behinderung. Etwa 5 % der Kinder sind nach einer Hib-Hirnhautentzündung körperlich und geistig schwerstbehindert. Eine weitere gefährliche Komplikation einer Hib-Infektion ist eine sehr plötzlich einsetzende Kehlkopfentzündung mit akuter Erstickungsgefahr bei Kleinkindern. Bereits zwei Jahre nach Einführung der Hib-Impfung in Deutschland im Jahre 1990 waren Hib-Infektionen um mehr als 80 % zurückgegangen. 42 In Deutschland werden Säuglinge mit Kombinationsimpfstoffen geimpft, die eine HibKomponente enthalten. 10.6 Hepatitis A (HAV) Die Hepatitis A ist eine durch das Hepatitis-A-Virus (HAV) hervorgerufene Leberkrankheit. Das Virus wird mit dem Stuhl eines infizierten Menschen ausgeschieden und kann sowohl durch Schmierinfektion als auch über verunreinigtes Trinkwasser oder Nahrungsmittel übertragen werden. Bei Kleinkindern verläuft die Infektion häufig unerkannt oder mit wenig ausgeprägten Krankheitszeichen. Je älter die Infizierten sind, umso schwerer sind die auftretenden Krankheitszeichen wie Übelkeit, Erbrechen, Gelbsucht und Krankheitsgefühl. Tödliche Verläufe sind jedoch relativ selten. Anders als bei der Hepatitis B oder C wird die Hepatitis A nicht chronisch. Typisch ist jedoch auch eine langanhaltende, teilweise Monate dauernde Genesungsphase. Hepatitis A ist in den vergangenen Jahrzehnten in Deutschland und den meisten Industrieländern selten geworden. In verschiedenen (süd)europäischen sowie in zahlreichen tropischen und subtropischen Ländern ist Hepatitis A jedoch weiterhin sehr präsent. Deshalb ist es auch sehr kurzfristig vor Reisen in diese Länder sinnvoll, sich durch eine Hepatitis-AImpfung zu schützen. Außerdem sollten aufgrund ihrer beruflichen Tätigkeit medizinisches Personal, Mitarbeiter in Kinderheimen und Kindertagesstätten, Pflegeheimen oder ähnlichen Einrichtungen, Küchen- und Reinigungspersonal, Kanalisations- und Klärwerksarbeiter und weitere Personengruppen in Deutschland geschützt werden. Es sind Hepatitis-A-Totimpfstoffe – auch in Kombination mit einem Schutz gegen Typhus oder Hepatitis B – verfügbar. 10.7 Hepatitis B (HBV) Die Hepatitis B ist eine durch das Hepatitis-B-Virus (HBV) hervorgerufene Leberentzündung. Die Übertragung dieses Virus erfolgt durch Blut (insbesondere unter der Geburt) oder Körperflüssigkeiten eines infizierten Menschen (z. B. beim Geschlechtsverkehr). Die Hepatitis B beginnt – teilweise erst Wochen bis Monate nach der Infektion – mit Übelkeit, Erbrechen, Müdigkeit. Danach kann es zu einer Gelbsucht kommen. Etwa 1 % der Erkrankten stirbt, bei etwa 5 bis 10 % der Erwachsenen, etwa 50 % der Kinder und bis zu 90 % der Neugeborenen wird die Erkrankung chronisch. Die Behandlung der chronischen Hepatitis B ist langwierig, schwierig und oft nicht erfolgreich. In Deutschland sind etwa 0,7 bis 1 % der Bevölkerung chronisch mit HBV infiziert, in anderen Ländern – z. B. in afrikanischen und asiatischen Ländern – ist die Häufigkeit chronisch Infizierter wesentlich höher. Mancher chronisch Infizierte hat keine Anzeichen einer Erkrankung und ist dennoch eine potentielle Infektionsquelle für seine Umgebung. Zum Schutz vor Hepatitis B verwendet man das künstlich hergestellte Oberflächenantigen des Hepatitis-B-Virus. Es ist als Einzelimpfstoff, in 5- und 6-fach-Kombinationsimpfstoffen für Säuglinge und in Kombination mit einem Hepatitis-A-Impfstoff verfügbar. Neben den im Impfkalender aufgeführten Standardimpfungen gegen Hepatitis B sollten auch zahlreiche weitere Personengruppen eine Hepatitis-B-Prophylaxe erhalten: so unter ande- 43 rem Patienten mit chronischer Nierenkrankheit und Dialysepatienten, Patienten mit häufiger Übertragung von Blut oder Blutbestandteilen. Ebenfalls sollten Personen mit chronischer Leberkrankheit, Mitarbeiter in allen Bereichen des Gesundheitswesens einschließlich Auszubildender und Studenten, Familienangehörige und andere Kontaktpersonen von Hepatitis BInfizierten, Menschen mit einem Sexualverhalten mit hoher Infektionsgefährdung, Drogenabhängige, Personen nach Verletzungen mit möglicherweise erregerhaltigen Gegenständen (z. B. Nadelstichverletzung) und nicht zuletzt Reisende in tropische und subtropische Gebiete, in denen die Hepatitis B gehäuft auftritt, wenn ein enger Kontakt zur einheimischen Bevölkerung zu erwarten ist, sich vorbeugend durch Impfung gegen Hepatitis B schützen. 10.8 Humane Papillomviren (HPV) Humane Papillomviren sind verantwortlich für eine große Zahl gut- und bösartiger Tumorerkrankungen. Viele davon werden durch Kontaktinfektionen beim Intimverkehr übertragen. Gebärmutterhalskrebs (Abb. 24) ist fast ausnahmslos durch diese Viren bedingt. Trotz aller Früherkennungsmaßnahmen erkranken allein in Deutschland immer noch jedes Jahr zwischen 6.000 und 7.000 Frauen neu an diesem Krebs. Gut ein Drittel der Erkrankten stirbt trotz modernster Therapie an dieser Krankheit. In Ländern mit schlechter Vorsorgestruktur finden sich oft noch weitaus dramatischere Zahlen. Auch eine große Zahl weiterer Krebsarten, so z. B. der Krebs von Scheide und Scheidenvorhof, das Peniskarzinom, das Analkarzinom sowie verschiedene Tumore im Kopf-HalsBereich werden durch Papillomviren mit verursacht. Darüber hinaus werden die zwar zumeist nicht tödlichen, aber stark stigmatisierenden und psychisch belastenden, schwer behandelbaren Genitalwarzen durch bestimmte Papillomviren ausgelöst. Abb. 24: Anatomie des weiblichen Genitales Humane Papillomviren können Infektionen und in der Folge Erkrankungen des äußeren Genitalbereichs, der Scheide, des Muttermundes und des Gebärmutterhalses verursachen. Auch die Haut und Schleimhaut des Analbereiches kann betroffen sein. Muss der Gebärmutterhals wegen Krebs oder einer Krebsvorstufe operativ behandelt werden, kann es zu einer lokalen Gewebsschwächung kommen, die bei nachfolgenden Schwangerschaften z. B. zu Frühgeburten führen kann. Obwohl über 100 verschiedene Papillomviren bekannt sind, sind nur etwa 15 davon mit einem hohen Risiko für eine bösartige Tumorerkrankung behaftet. Allein zwei dieser HPVTypen, als HPV-16 und HPV-18 bezeichnet, sind zusammen für mindestens 70 % aller Gebärmutterhalskrebserkrankungen verantwortlich. Von den vergleichsweise selten für bösartige Tumore verantwortlichen Papillomvirustypen sind es HPV-6 und HPV-11, die zusammen für rund 90 % aller Genitalwarzen verantwortlich sind. Während Genitalwarzen meist bereits wenige Monate nach der Infektion auftreten, dauert es von der Infektion bis zur Entstehung von Gebärmutterhalskrebs Jahre bis Jahrzehnte. Auch führt bei weitem nicht jede Infektion zu Genitalwarzen oder Krebs. Vor allem bei jungen Menschen ist der Körper meist in der Lage, die Infektion selbst zu beseitigen. Allerdings sind 44 erneute Infektionen möglich. Da die meisten Menschen sich im Laufe ihres Lebens mindestens einmal mit humanen Papillomviren anstecken, führt aber auch diese kleine Zahl von Infizierten, bei denen diese nicht von selbst ausheilt, zu einer erheblichen Zahl von Erkrankungsfällen. Hinzu kommt, das „nur“ etwa 30 bis 70 % der Frauen mit einer sogenannten hochgradigen Läsion, genannt CIN3, d. h. einer direkten Krebsvorstufe, überhaupt im Laufe der Zeit tatsächlich an Gebärmutterhalskrebs erkranken würden. Leider ist es unmöglich zu erkennen, bei welcher Frau dies der Fall sein wird und bei welcher nicht. Deshalb werden solche Krebsvorstufen behandelt. Das seit den 1970er Jahren durchgeführte Krebsfrüherkennungsprogramm („Pap-Abstrich“17) hat die Häufigkeit von Gebärmutterhalskrebs in Deutschland zwar deutlich reduziert, jedoch stagniert diese positive Entwicklung seit einigen Jahren. Die Folge: Jedes Jahr werden in Deutschland rund 140.000 operative Eingriffe durchgeführt, um solche hochgradigen Veränderungen zu entfernen. Dies entspricht rein rechnerisch etwa 400 Eingriffen jeden Tag. Ein solcher Eingriff ist nicht nur nicht risikofrei – die Komplikationsrate liegt bei etwa 7 % – er hat oft auch Folgen: Die Aufgabe des Gebärmutterhalses besteht unter anderem darin, das ungeborene Kind bis zur Geburt sicher in der Gebärmutter zu halten. Durch die operative Schwächung dieses Gewebes steigt das Risiko für eine Frühgeburt stark an. Durch Vernarbungen kann zudem die Passage für den männlichen Samen behindert und so die Fruchtbarkeit eingeschränkt werden. Gelegentlich muss bei fortgeschrittener Erkrankung die gesamte Gebärmutter entfernt werden, so dass überhaupt keine Schwangerschaft mehr möglich ist. Die Mehrzahl der Frauen, die wegen einer solchen Krebsvorstufe behandelt werden muss, ist zum Zeitpunkt des Eingriffs Anfang 30, d. h. genau in dem Alter, bei dem die meisten ihre Familienplanung noch nicht abgeschlossen oder noch gar nicht begonnen haben. Für Scheiden- und Scheidenvorhofkrebs gibt es kein Früherkennungsprogramm, obwohl auch an dieser Krebsart jährlich fast 2.000 Frauen in Deutschland neu erkranken und 600 sterben. Sie werden häufig erst in einem fortgeschrittenen Stadium erkannt, so dass ausgedehnte, oftmals verstümmelnde Operationen unumgänglich sind. Während Gebärmutterhalskrebs nur Frauen betrifft, treten Genitalwarzen bei beiden Geschlechtern auf. Sie sind zwar zumeist gutartig, jedoch schwer zu heilen und neigen dazu, immer wieder aufzutauchen. Die flachen oder auch blumenkohlartigen Genitalwarzen sind psychisch sehr belastend. Oft gehen Betroffene lange Zeit aus Scham nicht zum Arzt. Die Therapie ist meist langwierig. In Deutschland sind zwei sehr wirksame und sehr sichere (s. a. Abb. 22) HPV-Impfstoffe verfügbar. Beide Impfstoffe decken mit HPV-16 und HPV-18 die beiden hauptverantwortlichen Viren für Gebärmutterhalskrebs ab. Ein Impfstoff schützt zusätzlich vor HPV-6 und HPV-11, die zusammen für 90 % der Genitalwarzen verantwortlich sind. Da die Impfstoffe 17 Der „Pap-Test“ (eigentlich Papanicolaou-Abstrich) ist ein Suchtest und dient der Früherkennung von Gebärmutterhalskrebs. Mittels Watteträger oder einer kleinen Bürste werden aus dem Gebärmutterhals Zellen entnommen. Diese werden gefärbt und unter dem Mikroskop beurteilt. So lassen sich Entzündungen, Gebärmutterhalskrebs und seine Vorstufen entdecken. Er ist allerdings nicht 100%ig zuverlässig. 45 nicht vor allen HPV-Typen schützen, muss auch weiterhin das Angebot der Früherkennungsuntersuchungen unbedingt genutzt werden. Die HPV-Impfung sollte idealerweise nicht erst unmittelbar vor Aufnahme sexueller Kontakte, sondern so früh wie möglich erfolgen, da das Immunsystem im Kindes- und Jugendalter im Allgemeinen sehr gut auf Impfungen anspricht. Zudem sind beide Impfstoffe nur vorbeugend wirksam. Die Impfstoffe haben keinen Einfluss auf eine bereits bestehende Infektion. Allerdings ist „Jungfräulichkeit“ – entgegen weit verbreiteter Meinung – keine Voraussetzung für die Impfung, da kaum eine Frau positiv für alle im Impfstoff abgedeckten HPV-Typen ist, selbst wenn sie sich bereits bei Sexualkontakten infiziert hat. Sie kann also trotzdem von der Impfung profitieren. Heilt eine vorbestehende Infektion mit einem Impfstoff-HPV-Typ aus, so ist sie danach durch die Impfung vor einer erneuten Infektion mit diesem Typ geschützt, wohingegen eine ausgeheilte Infektion nicht zwangsläufig zum Schutz vor einer Infektion führt. Gemäß STIKO ist die HPV-Impfung eine Standardimpfung für alle Mädchen zwischen 12 und 17 Jahren und wird so auch von allen gesetzlichen Krankenkassen bezahlt. Auch eine erst kurz vor dem 18. Geburtstag begonnene Impfserie wird – sofern danach zeitnah abgeschlossen – von den Kassen übernommen. Viele Kassen übernehmen zudem auf Anfrage auch freiwillig die Impfung von Frauen über 18 Jahre ganz oder teilweise. Auch Jungen und Männer können durch den Schutz vor Genitalwarzen von der Impfung profitieren. Allerdings muss die Impfung dann meist selbst bezahlt werden. Weitere Informationen finden Sie auch online ¾ Deutsche Krebshilfe http://www.maedchen-checken-das.de/hpv-impfung.html ¾ Deutsches Grünes Kreuz http://www.dgk.de ¾ HPV-Impfstoffhersteller 10.9 Influenza (echte Grippe) Die durch Tröpfcheninfektion und verunreinigte Oberflächen übertragenen, weltweit vorkommenden Influenzaviren verursachen die manchmal tödliche Influenza oder Grippe. Aufgrund der Namensähnlichkeit wird sie von Laien häufig mit der lästigen, aber zumeist harmlosen Erkältung, dem sogenannten grippalen Infekt, verwechselt. Jedes Jahr rollt die sogenannte „saisonale Grippe“-Welle – vor allem in der Zeit von Februar bis Anfang April – über Deutschland hinweg und führt bei etwa 5 bis 20 % der Bevölkerung zu zahllosen Erkrankungen unterschiedlichen Schweregrades. Im Schnitt sterben an der saisonalen Grippe oder ihren Folgen in Deutschland zwischen 8.000 und 11.000 – vor allem ältere – Menschen. Das sind fast doppelt so viele Tote wie im deutschen Straßenverkehr. Daneben führt die Influenza jährlich im Schnitt zu einem Verlust von rund 1 Million Arbeitstagen und einem gesamtwirtschaftlichen Schaden von etwa 2,5 Milliarden Euro. Nur etwa 10 % dieser Summe sind direkte medizinische Kosten. Nach einer Inkubationszeit von 1 bis 3 Tagen beginnt die Krankheit sehr plötzlich mit schwerem Krankheitsgefühl, schweren Kopf- und Gliederschmerzen und hohem Fieber mit Temperaturen um die 40 °C. Zugleich tritt oft ein trockener Husten auf, daneben Halsschmerzen und Schmerzen in der Brust. Schnupfen kommt hingegen selten vor. 46 Die Krankheit verläuft in vielen Fällen ohne Folgen. Es kann aber auch zu Komplikationen kommen. Dazu gehören akute Herz- und Kreislaufschwächen, Herzmuskelentzündungen sowie zusätzliche bakterielle Infektionen, vor allem der Lunge, die im ungünstigsten Fall innerhalb weniger Tage zum Tod führen können. Besonders gefährdet sind Säuglinge, Schwangere, ältere Menschen und Risikopatienten mit Vorerkrankungen wie Diabetes, Asthma, Herz- oder Nierenleiden. Daher empfiehlt die STIKO auch die jährliche Impfung aller über 60-Jährigen sowie aller chronisch Kranken, Schwangere und Menschen mit Publikumsverkehr. In einigen Bundesländern gibt es weit darüber hinausgehende Impfempfehlungen. In Deutschland und Europa sind derzeit zahlreiche Totimpfstoffe verfügbar. Da die Viren für praktisch alle diese Impfstoffe auf Hühnereiern gezüchtet werden, ist eine echte (allerdings extrem seltene) Hühnereiweißallergie eine Kontraindikation für die Grippeimpfung. Sie darf also solchen Personen nicht verabreicht werden. Für diese Fälle steht demnächst wohl ein Impfstoff zur Verfügung. Durch Zugabe eines Wirkverstärkers oder durch intradermale Impfung (d. h. in die oberste Hautschicht) wird die Wirkung beim Geimpften bei manchen Impfstoffen für Ältere, besonders Gefährdete, gezielt verbessert. 10.10 Japanische Enzephalitis Die Japanische Enzephalitis ist eine Infektion, die durch ein Virus ausgelöst wird. Als Folge kann eine Gehirnentzündung auftreten. Das Virus wird meist durch Mücken von (Haus-) Schweinen oder Wasservögeln auf den Menschen übertragen. Die meisten Bewohner in Ländern, in denen diese Krankheit auftritt, infizieren sich bereits vor dem 15. Lebensjahr, erkranken dabei gar nicht oder leiden nur unter grippeähnlichen Allgemeinsymptomen. Ältere Menschen haben ein erhöhtes Risiko, nach einer Infektion ernster zu erkranken. Im Mittel verläuft die Erkrankung bei etwa 1 % der Infizierten schwer. Es kommt zu einer Gehirnentzündung (Enzephalitis), die bei etwa 40 % der Betroffenen schwere, bleibende Schäden am Gehirn zurücklässt. Die Sterblichkeit liegt zwischen 20 und 30 %. Bei Schwangeren besteht zudem in den ersten beiden Schwangerschaftsdritteln das Risiko einer Infektion des Ungeborenen und einer Fehlgeburt. Die Japanische Enzephalitis ist besonders in drei Regionen Asiens verbreitet, in denen ausgedehnter Reisanbau und/oder Schweinezucht betrieben werden: China und Korea; indischer Subkontinent (Indien, Bangladesh, Nepal, Sri Lanka) und Südost-Asien (Myanmar, Thailand, Kambodscha, Laos, Vietnam, Malaysia, Indonesien, Philippinen). In den gemäßigten Zonen Asiens tritt die Krankheit besonders im Sommer und Herbst auf, in tropischen/subtropischen Regionen während der Regenzeit; einzelne Fälle werden das ganze Jahr über beobachtet. Mücken sind besonders abends und nachts aktiv. Daher senken allgemeine Maßnahmen zum Schutz vor Mückenstichen, wie sie auch in Malaria-Gebieten empfohlen werden, das Infektionsrisiko. In Deutschland steht ein Totimpfstoff zu Verfügung. Er ist für Erwachsene ab 18 Jahren zugelassen. Die Weltgesundheitsorganisation (WHO) empfiehlt die Impfung nur Asienreisenden, die sich während mückenreicher Jahreszeiten einen Monat oder länger in Gebieten aufhalten, in denen die Japanische Enzephalitis gehäuft auftritt. 47 10.11 Masern Deutschland hat sich gegenüber der WHO verpflichtet, bis 2010 die Masern zu eliminieren. Mit größeren Ausbrüchen in jüngster Vergangenheit – 2006 in Nordrhein-Westfalen, 2008 in Bayern und Baden-Württemberg, 2009 in Hamburg und dem angrenzenden Niedersachsen und bis jetzt bereits über 300 gemeldeten Fällen in 2010 (hauptsächlich in Berlin) – ist dieses Ziel leider noch in weiter Ferne, vor allem, weil leider auch heute noch viele Menschen die Masern als harmlose Kinderkrankheit ansehen. In einigen Kreisen werden Kinder sogar gezielt auf „Masernpartys“ mit dem Erreger infiziert. Wer sich erstmals mit den Masern infiziert, wird fast in jedem Falle auch erkranken. Der Erreger – ein Virus – wird dabei durch Tröpfcheninfektion übertragen, wobei es zunächst vor allem die Schleimhäute der Augen und der Atemwege befällt. Etwa ein bis zwei Wochen nach der Infektion – die Infektiosität beginnt bereits vier bis fünf Tage vorher – kommt es zu hohem Fieber, Husten, Schnupfen und Bindehautentzündung. Nach kurzem Fieberrückgang kommt es zu neuerlichem Temperaturanstieg und einem typischen Hautausschlag. Das Virus unterdrückt die Immunabwehr, wodurch als häufige Komplikation bakterielle Lungen-, Mittelohr-, aber auch Kehlkopfentzündungen auftreten können. Einige dieser Entzündungen können auch direkt durch das Virus hervorgerufen werden. Die schwerste und gefürchtetste Komplikation ist aber die Hirnentzündung (Masernenzephalitis), manchmal verbunden mit einer Hirnhautentzündung (Masern-Meningoenzephalitis). Etwa jeder 250. Erkrankte ist von dieser Komplikation betroffen, von denen trotz aller Maßnahmen etwa 20 % versterben. Die meisten Überlebenden leiden an bleibenden Gehirnschäden. Auch am Auge kann es zu Vernarbungen kommen, mit Folgen für die Sehfähigkeit und damit für Schule und Beruf. Darüber hinaus gibt es mit der selten auftretenden, aber immer tödlich verlaufenden, sogenannten subakut sklerosierenden Panenzephalitis, kurz SSPE, eine besonders grausame Spätfolge der Masern: Bei einigen Patienten kommt es Jahre nach den scheinbar überwundenen Masern zu einem rasch fortschreitenden Verlust motorischer und intellektueller Fähigkeiten, bis der Patient schließlich nach einigen Monaten, selten auch Jahren, verstirbt. Heute betrifft fast ein Drittel der in Deutschland auftretenden Masernfälle Jugendliche und Erwachsene, bei denen die Komplikationsrate wesentlich höher ist als bei Kleinkindern. In Deutschland sind Lebendimpfstoffe gegen die Masern verfügbar. Es ist (für beide Geschlechter) sinnvoll, gleichzeitig mit der Impfung gegen Masern auch gegen Mumps und Röteln zu impfen (MMR-Impfstoff). Nur mit einer zweimaligen Dreifach-Impfung gelingt es zuverlässig, sich zu schützen. Für nach 1970 geborene Erwachsene empfiehlt die STIKO bei unklarem Impfstatus oder bisher nur einmaliger Impfung die Verabreichung einer weiteren Dosis MMR-Impfstoff. Seit 2006 ist auch eine Kombinationsimpfung (MMRV) verfügbar, die zusätzlich gegen Windpocken (Varizellen) schützt. Die MMR(V)-Impfung ist auch problemlos möglich, wenn bereits Immunität gegen Masern, Mumps, Röteln oder Varizellen bestehen sollte. Die Impfviren werden nicht auf Kontaktpersonen übertragen; die Impfung eines Kindes ist also auch dann möglich, wenn in der Umgebung eine Schwangere oder ein immungeschwächter Patient lebt. Auch die gelegentlich auftretenden Impfmasern sind nicht ansteckend. Hatten ungeimpfte oder nur einmal geimpfte Kinder Kontakt zu einer an Masern erkrankten Person, sollten sie innerhalb der nächsten drei Tage nach Kontakt geimpft werden. Dies kann den Ausbruch verhindern oder zumindest abschwächen. 48 10.12 Meningokokkenerkrankungen Meningokokken (Neisseria meningitidis) sind weltweit verbreitete Bakterien, die durch Tröpfcheninfektion oder engen Kontakt übertragen werden. Sie kommen bei ca. 10 % der Bevölkerung im Nasen-Rachenraum vor, ohne krank zu machen. Sie können jedoch verschiedene Krankheitsbilder auslösen. Vor allem wenn das Immunsystem, etwa durch andere Infektionen, geschwächt ist, vermehren sich die Bakterien, durchdringen die Schleimhäute und lösen Hirnhautentzündung und „Blutvergiftungen“ (Sepsis) aus. Jedes Jahr erkranken einige hundert Menschen in Deutschland an einer schweren Meningokokken-Infektion, die Mehrheit davon Kinder unter 4 Jahren. Das Spektrum der Erkrankung reicht von leichten Verläufen ohne Therapiebedarf bis hin zu einer hochakuten Erkrankung, die trotz Behandlung innerhalb weniger Stunden zum Tod führt. Die Hirnhautentzündung (Meningitis) beginnt mit starkem Krankheitsgefühl, hohem Fieber, Erbrechen, Schüttelfrost, Gelenk- und Muskelschmerzen, Krämpfen oder Bewusstseinsstörungen. Bewusstseinstrübung, punktförmige Hautblutungen und Kreislaufkollaps sind Hinweise auf einen lebensbedrohenden Krankheitsverlauf. Gelangen die Erreger in den Blutkreislauf, kann dies zu einer lebensbedrohlichen Blutvergiftung führen. Als typisches Zeichen einer Hirnhautentzündung tritt im Verlauf eine Nackensteifigkeit auf. Aufgrund des oftmals rasanten Verlaufs nach Erkrankungsbeginn sterben auch heute noch – trotz prinzipiell wirksamer Antibiotika und Intensivmedizin – etwa 10 % der Patienten. Auch Komplikationen und Spätfolgen wie Blindheit, Hörverlust, Lähmungen, Krampfleiden sowie der Verlust von Gliedmaßen können auftreten. Es sind 13 verschiedene Meningokokkentypen bekannt, wobei für etwa 90 % der weltweit auftretenden Erkrankungsfälle die Typen A, B, C und Y (sowie regional W135) verantwortlich sind. In Deutschland ist sind die B-Meningokokken für etwa 70 % aller Fälle verantwortlich, gefolgt von den C-Meningokokken mit etwa 20 %. Meningokokken-Erkrankungen können – insbesondere bei schlechten hygienischen Bedingungen – überall auftreten. In Teilen Afrikas jedoch, vor allem südlich der Sahara vom Sudan bis Gambia, dem sogenannten „Meningitisgürtel“, kommt es insbesondere in der Zeit von Dezember bis Juni immer wieder zu größeren Meningitis-Epidemien, vor allem durch die Typen A und C. Eine ähnliche Situation findet sich von November bis Mai auch in Teilen Indiens und Nepals. Gegen die in Deutschland vorherrschenden B-Meningokokken gibt es bisher noch keinen Impfstoff, wohl aber gegen die A, C, Y und W135. Eine Impfung kann damit derzeit nicht alle Meningokokkenerkrankungen verhindern. Es stehen verschiedene Totimpfstoffe zur Verfügung: So mehrere auch von der STIKO empfohlene Konjugatimpfstoffe gegen die C-Meningokokken, die bereits im Säuglingsalter eingesetzt werden können und Teil des Impfkalenders sind. Seit kurzem ist zudem ein ab 11 Jahren zugelassener Konjugatimpfstoff gegen A, C, Y und W135 verfügbar. Daneben gibt es zwei Polysaccharidimpfstoffe, die im einen Falle die Typen A und C, im anderen Falle die Typen A, C, Y und W135 abdecken. Beide sind ab 2 Jahren zugelassen. Neben der im STIKO-Impfkalender bereits allgemein empfohlenen Impfung gegen die CMeningokokken ist eine breitere Impfung, d. h. auch gegen die anderen impfpräventablen Typen, bei Nachholimpfungen sowie bei Reisen in Gebiete mit erhöhtem Risiko sinnvoll, vor 49 allem bei längerem Aufenthalt und engerem Kontakt zur dortigen Bevölkerung. Hier sollte nach Empfehlungen der STIKO dem Konjugatimpfstoff möglichst der Vorzug gegeben werden. Schüler und Studenten mit einem längeren Aufenthalt in Ländern wie England, Irland oder Spanien, in denen die Impfung gegen Gruppe C allgemein oder gezielt für diese Altersgruppe empfohlen wird, sollten ebenfalls geimpft werden. Für USA-Aufenthalte ist für Schüler und Studenten die Impfung mit einem Vierfach-Konjugatimpfstoff gegen A, C, W135 und Y empfehlenswert. Saudi-Arabien verlangt während der Mekka-Wallfahrten von Pilgern (Hajj) und Besuchern eine Bescheinigung über die Impfung (einzutragen in das internationale Impfbuch) mit einem Vierfach-Impfstoff gegen die Typen A, C, W135 und Y. Diese ist für die Einreise frühestens 10 Tage nach der Impfung und für maximal drei Jahre gültig. 10.13 Mumps Mumps ist eine durch Tröpfcheninfektion übertragene Viruserkrankung. Zwei bis drei Wochen nach der Infektion kommt es bei einem Teil der Infizierten zur Erkrankung, die Ansteckungsfähigkeit beginnt bereits etwa 1 Woche früher. Neben Fieber ist eine Entzündung und Schwellung der Speicheldrüsen, vor allem der Ohrspeicheldrüsen (aber auch der Bauchspeicheldrüse!) typisch. Essen, Kauen und weites Öffnen des Mundes sind daher oft schmerzhaft. Bei etwa 10 % der Erkrankten tritt eine entzündliche Reizung der Hirnhäute auf (Mumps-Meningitis), die oftmals zu starken Kopfschmerzen und Erbrechen führt, meist aber folgenlos abheilt. Gelegentlich kommt es zu einer Entzündung des Gehirns. Eine seltene, aber typische Komplikation von Mumps ist eine meist einseitige, mitunter aber auch beidseitige Hörstörung. Mumps ist eine Ursache für bleibende Schwerhörigkeit oder Taubheit bei Kindern. Besonders problematisch kann eine Mumpserkrankung nach Beginn der Pubertät sein. Sie führt bei etwa einem Viertel der Erkrankten zur Entzündung der Geschlechtsdrüsen – den männlichen Hoden und den weiblichen Eierstöcken. Als Folge kann eine verminderte oder völlige Unfruchtbarkeit auftreten. Zur Impfung gegen Mumps muss – wie auch generell von der STIKO empfohlen – ein Kombinationsimpfstoff gegen Masern-Mumps-Röteln (MMR) oder Masern-Mumps-RötelnVarizellen (MMRV) verwendet werden. Die MMR/MMRV-Impfung ist auch problemlos möglich, wenn bereits eine Immunität gegen Masern, Mumps oder Röteln bestehen sollte. Die Impfviren werden vom Geimpften nicht auf Kontaktpersonen übertragen, so dass eine Impfung auch bei Kontakt zu Schwangeren möglich ist. 10.14 Pertussis (Keuchhusten) Keuchhusten oder Pertussis gehört immer noch zu den gefährlichsten Infektionskrankheiten im Säuglingsalter. Er wird durch ein Bakterium (Bordetella pertussis) hervorgerufen, das durch Tröpfcheninfektion von Mensch zu Mensch übertragen wird und zu einer Infektion der Atemwege führt. 50 Ein bis drei Wochen nach der Infektion beginnt die Erkrankung mit etwa zwei Wochen anhaltenden, zumeist milden Erkältungssymptomen. In dieser Zeit ist die Ansteckungsgefahr am höchsten. Danach beginnt die für den typischen Keuchhusten charakteristische, mehrwöchige Phase mit heftigem Husten und anschließend ziehendem und keuchendem Einatmen (daher der Ausdruck „Keuchhusten“). Der Kopf läuft durch die Anstrengung rot an. Diese Hustenanfälle wiederholen sich in kurzen Abständen mehrfach. Oft kommt es am Ende zum Hochwürgen eines zähen glasigen Schleims, häufig auch mit Erbrechen. Zwischen den hauptsächlich nachts auftretenden etwa 3–20 Anfällen in 24 Stunden sind die Erkrankten bei komplikationslosem Verlauf meist beschwerdefrei. Bei jungen Säuglingen kommt es oft zu einem „stillen Husten“ mit lebensbedrohlichen Atemstillständen, wobei der Umstand, dass die Anfälle hauptsächlich nachts auftreten, ein zusätzliches Risiko darstellt. Nach Meinung zahlreicher Experten ist Keuchhusten eine der Ursachen für den plötzlichen Kindstod. Der Sauerstoffmangel kann auch zu bleibenden Hirnschäden führen. Unerkannt erkrankte oder infizierte Eltern (50 %) und Großeltern (30 %) sind die häufigste Keuchhusten-Ansteckungsquelle für Säuglinge. Durch den Druck bei den Hustenattacken kann es zu Blutungen, beispielsweise in den Augen aber auch im Gehirn kommen. Darüber hinaus sind vor allem bei älteren Menschen Leistenbrüche, unwillkürlicher Harnabgang, „Hexenschuss“ oder sogar Knochenbrüche möglich. Die Schäden in den Atemwegen ermöglichen anderen Erregern, eine zusätzliche Infektion auszulösen: Lungen- oder Nasennebenhöhlenentzündungen sind keine Seltenheit. Etwa ein Viertel aller Erkrankten erleidet eine Komplikation; bei den über 60-Jährigen sind es sogar über 40 %. Dabei ist es wichtig zu wissen, dass der Keuchhusten keine Kinderkrankheit ist. Heute sind über 80 % der Keuchhustenpatienten in Deutschland Jugendliche oder Erwachsene. Die durchgemachte Erkrankung (wie auch die Impfung) hinterlassen keinen lebenslagen Schutz. Eine neuerliche Erkrankung verläuft jedoch oft untypisch, so dass sie oft nicht erkannt wird. Zwar gibt es prinzipiell wirksame Antibiotika gegen die Keuchhustenbakterien, jedoch spielen nach Beginn der typischen Symptome die Bakterien selbst kaum noch eine Rolle – die Therapie kommt zu spät. Daher kommen auch bei uns immer noch tödlich verlaufende Keuchhustenerkrankungen, vor allem bei Säuglingen, vor. Eine gute Darstellung der Symptomatik finden Sie online unter: http://whoopingcough.net Die STIKO empfiehlt die Grundimmunisierung für Säuglinge mit Kombinationsimpfstoffen, die auch andere empfohlene Impfungen abdecken, und die regelmäßige Auffrischung bis zum 18. Geburtstag. Danach soll bei Erwachsenen bei der nächsten fälligen Tetanus-DiphtherieAuffrischung auch eine Auffrischung gegen Keuchhusten erfolgen. Frauen mit Kinderwunsch, enge Kontaktpersonen von Säuglingen (Vater, ggf. Großeltern, Babysitter, Tagesmutter, Hebamme etc.) sollten – sofern kein Schutz durch Impfung oder durchgemachte Erkrankung in den letzten 10 Jahren besteht – möglichst mindestens 4 Wochen vor Geburt des Kindes eine Dosis Pertussis-Impfstoff erhalten. Darüber hinaus sollte medizinisches Personal sowie in der Schwangerenbetreuung und Geburtshilfe oder in Kinderbetreuungseinrichtungen Tätige geimpft sein. 51 10.15 Pneumokokkenerkrankungen Pneumokokken (Streptococcus pneumoniae) sind weltweit verbreitete, oft unterschätzte Bakterien, die durch Tröpfcheninfektion von Mensch zu Mensch übertragen werden. Es sind rund 100 verschiedene Typen bekannt, jedoch sind nur etwa ein Viertel davon (23) für 90 % aller Erkrankungsfälle verantwortlich. Viele Menschen tragen diese Bakterien auf ihren Schleimhäuten in sich, meist ohne zu erkranken. Pneumokokken können eine Vielzahl schwerer Krankheiten wie Hirnhaut-, Lungenund Mittelohrentzündung sowie „Blutvergiftung“ auslösen. Typische Krankheitssymptome sind plötzliches hohes Fieber, Schüttelfrost, Husten oder eitriger Auswurf, bei Hirnhautentzündung zusätzlich die typische Nackensteifheit, darüber hinaus Kopfschmerzen, Übelkeit, Krampfanfälle und Bewusstseinsstörungen. Besonders gefährdet sind Säuglinge, Kleinkinder, ältere Menschen und Personen mit chronischen Grundleiden. Bei Kindern unter fünf Jahren sind Pneumokokken die zweithäufigste Ursache akuter bakterieller Hirnhautentzündungen. Etwa 10 % der daran erkrankten Kleinkinder sterben. Weitere 20 % behalten dauerhafte Hirnschäden zurück, so dass manche dauerhaft zu Pflegefällen werden. Erwachsene erkranken hingegen häufiger an Lungenentzündungen, die bei Älteren häufig besonders schwer verlaufen. Allein in Deutschland sterben jedes Jahr geschätzte 12.000 Menschen an einer Pneumokokken-Infektion (zum Vergleich: Im Straßenverkehr sterben hierzulande jährlich etwa 5.000 Menschen). Trotz wirksamer Antibiotika tritt die Hälfte dieser Todesfälle bereits innerhalb der ersten 48 Stunden ein. Pneumokokken und Grippeviren bilden zudem eine bedrohliche Allianz, da sie jeweils dem anderen die Infektion stark erleichtern. In Deutschland sind verschiedene Totimpfstoffe zum Schutz vor Pneumokokkenerkrankungen verfügbar. Die STIKO empfiehlt seit 2006 die Pneumokokken-Impfung als Standard für alle Kinder ab dem 2. Lebensmonat. Für alle über 60-Jährigen als Standardimpfung empfohlen ist ein Impfstoff der 23 Pneumokokken-Typen abdeckt. Neben den über 60-Jährigen sollen altersunabhängig auch alle chronisch Kranken mit diesem Impfstoff geimpft werden. 10.16 Poliomyelitis (Kinderlähmung) Die Kinderlähmung ist eine Viruskrankheit, ausgelöst durch drei verschiedene Poliomyelitisvirustypen, die zu Lähmungen vor allem der Arme und Beine, teilweise auch von inneren Organen (Harnblase und Darm) sowie der Atmung und damit auch zum Tod des Erkrankten führen kann. Der Name Kinderlähmung ist irreführend, denn auch Erwachsene können daran erkranken. Die meisten Erkrankten mit Lähmungen tragen Dauerschäden davon, manche sind für den Rest ihres Lebens auf technische Hilfe beim Atmen angewiesen. Allerdings erkrankt im Schnitt nur etwa 1 % aller infizierten mit einer Lähmung, meist zeigen sich nur grippeähnliche Symptome. Jedoch sind alle Infizierten rasch und für 3 Wochen bis 5 Monate infektiös. Die Übertragung erfolgt dabei fäkal-oral, also durch mangelnde Sauberkeit nach dem Toilettengang. 52 Deutschland und Europa gelten seit 2002 als offiziell poliofrei. Erkrankungen wurden seither nur von ungeimpften Reisenden aus Ländern mitgebracht, in denen die Krankheit auch heute noch weit verbreitet ist (Abb. 12). Die so eingeschleppten Krankheitserreger könnten sich in einer Bevölkerung, die nicht mehr gegen Kinderlähmung geimpft wird, rasch ausbreiten. Deshalb müssen die Impfungen gegen Kinderlähmung auch heute und in naher Zukunft weiter konsequent durchgeführt werden. Bei den in Deutschland eingesetzten Poliototimpfstoffen handelt es sich um Impfstoffe, die alle drei Virustypen abdecken. Die STIKO empfiehlt die Grundimmunisierung für Säuglinge mit Kombinationsimpfstoffen. Gemäß STIKO sollte jeder Erwachsene über eine vollständige Grundimmunisierung und mindestens eine Auffrischimpfung gegen Poliomyelitis verfügen. Als einzige Reiseimpfung ist sie auch danach eine Pflichtleistung der gesetzlichen Krankenkassen. 10.17 Rotaviren Rotaviren sind weltweit verbreitete, sehr umweltstabile Erreger von Durchfallserkrankungen. Sie werden überwiegend fäkal-oral übertragen und zählen zu den ansteckendsten Krankheiten überhaupt – bereits 10 Viruspartikel genügen für eine „erfolgreiche“ Infektion. Aufgrund dieser Eigenschaften sind Infektionen auch bei gutem Hygienestandard praktisch nicht zu vermeiden. Rotaviren sind weltweit die mit Abstand häufigste Ursache schwerer Durchfallerkrankungen bei Säuglingen und Kleinkindern. Praktisch alle Kinder infizieren sich mit Rotaviren in den ersten zwei bis drei Lebensjahren – dem Alter mit dem höchsten Komplikationsrisiko. Mehr als 20 Brechdurchfälle innerhalb von 24 Stunden sind keine Seltenheit, wobei die Erkrankung in schweren Fällen bis zu acht Tage anhalten kann. Bei schweren Verlaufsformen kann es zu Störungen des Elektrolyt- und des körpereigenen Säure-BaseHaushaltes kommen, was im Extremfall zu Organversagen oder sogar zum Tod führen kann. Rotavirus-bedingte Durchfallerkrankungen sind unberechenbar und nehmen oft einen nicht vorhersehbarem Krankheitsverlauf. Manche Kinder entwickeln nur eine mild verlaufende Durchfallerkrankung, aber nicht selten liegen zwischen dem Beginn erster Symptome und der Notwendigkeit einer Notfallbehandlung im Krankenhaus nur wenige Stunden. Es gibt keine Möglichkeit vorauszusagen, bei welchem infizierten Kind die Krankheit einen schweren Verlauf nehmen wird, und bis heute gibt es keine spezifische Therapie. Aufgrund der guten medizinischen Versorgungssituation sterben – anders als in den meisten „Entwicklungsländern“ – erkrankte Kinder in Deutschland glücklicherweise nur noch in Ausnahmefällen. Man geht in Deutschland von etwa 500.000 Rotavirus-Erkrankungen pro Jahr aus, von denen etwa 100.000 beim niedergelassenen Arzt und ca. 15.000 stationär im Krankenhaus behandelt werden müssen. Erkrankte Kinder sind gemäß Infektionsschutzgesetz vom Besuch vom Kinderhort bzw. Kindergarten und ähnlichen öffentlichen Gemeinschaftseinrichtungen ausgeschlossen. Daher führt auch ein milder Verlauf für die Eltern oft zu erheblichen organisatorischen Problemen und Fehlzeiten am Arbeitsplatz. In Deutschland sind zwei sehr sichere und gut verträgliche Schlucklebendimpfstoffe verfügbar, mit denen auch frühgeborene Kinder geimpft werden können. In beiden Fällen muss die Impfung nach der 6. Lebenswoche und vor der 12. Lebenswoche begonnen und vor der 24. bzw. 26. Lebenswoche (d. h. mit einem halben Jahr) abgeschlossen werden. 53 Anders als beispielsweise in Österreich, Australien oder den USA – wo sich jeweils bereits deutliche Erfolge der Impfung zeigen – ist die Rotavirus-Impfung in Deutschland noch nicht von der STIKO empfohlen. Sie ist daher noch keine Pflichtleistung der gesetzlichen Krankenkassen. Allerdings erstatten schon heute die Krankenkassen von mehr als 60 % aller Säuglinge auf freiwilliger Basis die Impfung, weitere auf individuelle Anfrage. Die Kosten der Impfserie (2 oder 3 Impfschlucke) sind bei beiden Impfstoffen gleich. Genauere Informationen auch zu Erstattungsfragen finden Sie online beispielsweise unter ¾ http://www.rotavirus-info.de ¾ http://impfkontrolle.de ¾ Deutschen Grünes Kreuz (http://www.dgk.de) Als weitergehende Literatur empfiehlt sich beispielsweise: ¾ Schuster V. Rotavirus-Infektion – Prophylaxe und Therapie (2006); Uni-Med Verlag 10.18 Röteln Das vor allem durch Tröpfcheninfektion übertragene Rötelnvirus verursacht die Röteln, eine normalerweise harmlose Erkrankung, die eine meist lebenslange Immunität hinterlässt. Die Problematik der Röteln liegt in der Infektion von Schwangeren, insbesondere im ersten Drittel der Schwangerschaft. Hierbei infiziert das Virus fast immer auch das ungeborene Kind und führt dort zu schwerwiegenden Missbildungen, vor allem der Augen, des Gehörs und des Herzens sowie zu Fehlgeburten. Gegen Röteln gibt es keine Therapie. Daher wird bei jeder Schwangerschaft vom betreuenden Gynäkologen die RötelnImmunitätslage bestimmt (etwa 6 % der Schwangeren haben keinen ausreichenden Schutz!) und in den Mutterpass eingetragen. Ist der Schutz unzureichend, muss die Schwangere von eventuellen Infektionsquellen ferngehalten werden, was – je nach Tätigkeit – ggf. ein vorübergehendes Arbeitsverbot einschließt. Ihre Umgebung sollte zur Unterbrechung von Infektionsquellen geimpft werden (das Impfvirus ist nicht von Mensch zu Mensch übertragbar). Bei den Röteln kommt es zwei bis drei Wochen nach der Infektion zu Fieber, Schnupfen, Kopfschmerzen, in manchen Fällen Gelenkschmerzen mit Gelenkentzündungen, einem Anschwellen der Hals- und Nackenlymphknoten und einem blassrosaroten Hautausschlag. Mehr als die Hälfte der Infizierten zeigt jedoch überhaupt keine Krankheitssymptome – ist aber dennoch ansteckend. Dies ist für Schwangere ein besonderes Problem, da sie so oftmals gar nicht erkennen können, dass sie Kontakt mit Röteln hatten oder haben. Mit der generellen zweimaligen Rötelnimpfung für Jungen und Mädchen soll möglichst verhindert werden, dass sich Schwangere überhaupt infizieren können. Auch bei Frauen im gebärfähigen Alter sollte bei unklarem Impfstatus oder bisher nur einmaliger Impfung ein Schutz durch insgesamt zwei Impfungen aufgebaut werden. Die STIKO empfiehlt in allen Fällen einen der Kombinationsimpfstoffe (zusammen mit einem Schutz gegen Masern, Mumps und evtl. Varizellen; MMR bzw. MMRV) einzusetzen, unabhängig davon, ob gegen die anderen im Impfstoff abgedeckte Erkrankungen bereits Immunität besteht oder nicht. Die Impfung ist für Frauen mit Kinderwunsch und ohne ausreichenden Schutz auch nach dem 18. Geburtstag eine Pflichtleistung der Krankenkasse. Auch in diesen Fällen wird die MMR-Kombinationsimpfung eingesetzt. 54 10.19 Tetanus (Wundstarrkrampf) Wundstarrkrampf oder Tetanus nimmt eine gewisse Sonderstellung unter den Infektionskrankheiten ein, da ein an Tetanus Erkrankter für andere nicht infektiös ist. Tetanus ist eine lebensgefährliche Krankheit, die Menschen jeden Alters bedroht und durch Giftstoffe des Bakteriums Clostridium tetani hervorgerufen wird. Der vor allem in der Erde und im Straßenstaub vorkommende Erreger kann durch Schnitt-, Riss-, Biss- oder Schürfwunden sowie offene Ekzeme und Verbrennungswunden in die Haut gelangen, sich vermehren und das für das Krankheitsbild verantwortliche Gift bilden. Muskelkrämpfe, die sogar zu Knochenbrüchen führen können, kennzeichnen das meist sehr schwere Krankheitsbild. Die Beteiligung der Atemmuskulatur führt ohne Therapie zum Erstickungstod. Aber auch bei modernen Behandlungsmethoden liegt die Sterblichkeit ungeimpfter Tetanuskranker noch immer bei mehr als 30 %. Eine überstandene Erkrankung führt nicht zur Immunität, man kann immer wieder an Tetanus erkranken. Einzig die vollständige Impfung und deren regelmäßige Auffrischung alle 10 Jahre bietet Sicherheit. Ältere Menschen sind besonders gefährdet, an Tetanus zu erkranken, da sie häufig durch unterlassene Auffrischimpfungen über keinen ausreichenden Impfschutz mehr verfügen. Es ist daher nicht verwunderlich, dass die jährlich bis zu 15 Tetanustodesfälle in Deutschland überwiegend ältere Menschen betreffen. Mit Tetanus-Bakterien infizierten sie sich meist durch leichte Verletzungen oder durch andere Wunden, die im höheren Alter häufig sind, etwa ein offenes Bein oder schlecht heilende Wunden, beispielsweise bedingt durch eine Zuckerkrankheit. In Deutschland sind verschiedene Tetanus-Totimpfstoffe als Einzelimpfstoffe und in zahlreichen Kombinationen für jedes Alter verfügbar. 10.20 Tollwut (Rabies) Die Tollwut ist eine hauptsächlich über den Speichel infizierter Tiere übertragene Viruserkrankung des Zentralnervensystems. Insbesondere über Bisse, aber auch durch Lecken an (auch nur leicht) verletzter Haut gelangt das Virus in den Körper. Dort wandert es langsam entlang der Nervenbahnen bis in das Rückenmark und das Gehirn, wo es sich vermehrt und sich schließlich weiter ausbreitet. Von der Ansteckung bis zum Ausbruch der Krankheit vergehen zwischen zehn Tage bis viele Monate, manchmal sogar Jahre. Nicht jeder Infizierte erkrankt, aber jeder Erkrankte stirbt – bis heute ist keine wirksame Therapie bekannt. Der Verlauf der Tollwut ist grausam. Bei lang andauerndem vollem Bewusstsein kommt es zu schweren Muskelkrämpfen, im weiteren Verlauf zu Lähmungen. Oft lösen Licht oder auch angebotenes Wasser heftige Abwehrreaktionen aus (sogenannte Photophobie und Hydrophobie). Schlucken führt zu massiven, äußerst schmerzhaften Schlundkrämpfen, weshalb die Patienten ihren Speichel lieber aus dem Mund laufen lassen, als ihn zu schlucken. Der Tod tritt meist durch Atemlähmung ein. In Europa sind überwiegend Füchse, aber auch Fledermäuse, Überträger. In anderen Regionen der Welt spielen auch weitere Tiere, z. B. streunende Hunde und Katzen, eine wichtige Rolle. Während die Tollwut in Nordamerika und Europa durch die Impfung der Füchse stark zurückgedrängt wurde, stellt sie vor allem in Asien, aber auch in Afrika und Lateinamerika weiterhin eine erhebliche Gefahr dar. Noch heute sterben weltweit jedes Jahr etwa 100.000 Menschen an der Tollwut. 55 In Deutschland stehen sehr gut verträgliche Impfstoffe aus abgetöteten Tollwutviren zur Verfügung. In Abhängigkeit davon, ob die Impfung zur Vorbeugung oder aber nach Erregerkontakt erfolgt, unterscheidet sich die Zahl der erforderlichen Impfdosen und der Abstand zwischen den Impfungen. Nach Kontakt mit einem möglicherweise tollwutinfizierten Tier ist bei fehlender vorbeugender Impfung neben der Impfstoffgabe oft zusätzlich eine passive Immunisierung mit Antikörpern erforderlich. Aber auch bei früher einmal durchgeführter vorbeugender Impfung muss umgehend ein Arzt aufgesucht werden, um zu klären, ob eine Auffrischung oder weitere Maßnahmen erforderlich sind. Es ist wichtig zu wissen, dass vor allem in vielen sogenannten „Entwicklungsländern“ immer noch Tollwut-Impfstoffe Verwendung finden, die bei höherer Nebenwirkungsrate eine wesentlich geringere Wirksamkeit aufweisen als die in den Industrienationen verfügbaren Präparate. Im Zusammenhang mit Tollwut im Ausland sollten sich vor allem ungeimpfte Urlauber erkundigen, welche Impfstoffe verwendet werden, und notfalls den Aufenthalt abbrechen, um zur Impfbehandlung oder Auffrischung der Impfung nach Deutschland zurückzukehren. Deutschland gilt derzeit als tollwutfrei. Daher wird die Impfung zur Vorbeugung in Deutschland nur beruflich Gefährdeten (z. B. Forstpersonal und Jäger in Gebieten mit neu aufgetretener Tollwut) sowie für Reisen in entsprechende Regionen bei möglichem Kontakt, insbesondere bei Rucksack-, Abenteuer- und Trekkingreisen und bei Reisen in Länder ohne ausreichende medizinische Versorgung, empfohlen. 10.21 Typhus Typhus ist eine durch das Salmonella typhi-Bakterium hervorgerufene Infektionskrankheit. Es handelt sich um eine schwere Infektion mit hohem Fieber um die 40 °C, die sich etwa über drei Wochen hinzieht. Das Fieber kann aber auch länger anhalten. Weitere Begleiterscheinungen sind Durchfälle, Benommenheit sowie eine angeschwollene Milz oder Leber. Wegen seines zu Beginn häufig uncharakteristischen Krankheitsbildes wird Typhus oft erst spät erkannt. Bei Komplikationen wie Darmblutungen oder Lungentyphus kann die Krankheit auch tödlich verlaufen. Ohne Behandlung mit Antibiotika sterben etwa 10 bis 15 % der Erkrankten, mit Behandlung etwa 1 bis 2 %. Rund 2 bis 3 % der Erkrankten werden zu sogenannten Dauerausscheidern, die für ihr weiteres Leben ansteckend bleiben. Wie verbreitet Typhus in einem Land ist, steht in engem Zusammenhang mit den dort herrschenden hygienischen Verhältnissen. Die Übertragung des Erregers erfolgt durch mit Stuhl verunreinigte Nahrungsmittel und Getränke sowie durch Schmierinfektion. Regelmäßiges Händewaschen und Vorsicht beim Essen sind deshalb auch hier dringend zu empfehlen. In den meisten Industrieländern ist Typhus heute sehr selten. Die Ansteckungsgefahr besteht vor allem in Nord- und Zentralafrika, aber auch in Asien, Süd- und Mittelamerika sowie manchmal auch in Südeuropa. Es stehen zwei Impfstofftypen zur Verfügung. Ein Lebendschluckimpfstoff und verschiedene Totimpfstoffe, die auch in Kombination mit einem Schutz gegen Hepatitis A verfügbar sind. Beim Schluckimpfstoff müssen für einen Impfschutz drei Kapseln im Abstand von je zwei Tagen eingenommen werden, bei den Totimpfstoffen erfolgt eine Injektion. Die Impfung wird allen Reisenden in Gebiete empfohlen, in denen Typhus weit verbreitet ist, besonders wenn sie unter schwierigen hygienischen Bedingungen reisen. Aufgrund der Problematik mit symptomlosen Dauerausscheidern ist das Infektionsrisiko aber auch bei ei- 56 nem „Pauschalurlaub“ nicht auszuschließen, z. B. wenn Ausscheider von Typhusbakterien in Hotels als Küchenpersonal arbeiten. Die Impfung wird deshalb für solche Länder auch Pauschalurlaubern empfohlen. 10.22 Varizellen (Windpocken) Die Windpocken (Varizellen) sind eine sehr ansteckende Krankheit, die weltweit verbreitet ist und durch das Varizella-Zoster-Virus (VZV) hervorgerufen wird. Die Ansteckung erfolgt von Mensch zu Mensch durch direkten Körperkontakt oder durch Tröpfcheninfektion. Meist von Fieber begleitet kommt es etwa zwei Wochen nach der Ansteckung zu einem für die Windpocken typischen, stark juckenden Hautausschlag: kleine rote Flecke, aus denen sich rasch flüssigkeitsgefüllte Bläschen entwickeln. Diese trüben ein und verschorfen nach einigen Tagen. Diese schubweise auftretenden Erscheinungen finden sich fast auf der gesamten Haut (sowie teilweise auch der Mundschleimhaut oder sogar der Scheide) in unterschiedlichen Entwicklungsstadien. Der starke Juckreiz führt vor allem bei Säuglingen und Kleinkindern oft zu starkem Kratzen, wodurch Bakterien eindringen können und zu einer zusätzlichen Infektion führen können. Auch hinterlassen die aufgekratzten Bläschen oft Narben. Infizierte sind bereits zwei Tage vor Symptombeginn über Tröpfcheninfektion ansteckend, nach Ausbruch der Hautsymptome kommt Kontakt mit dem stark virushaltigen Bläscheninhalt als Infektionsquelle hinzu. Bei gesunden Kindern sind schwerwiegende Komplikationen bei Windpocken wie eine Gehirn- oder Lungenentzündung eher selten. Demgegenüber haben Jugendliche und Erwachsene ein höheres Risiko, schwer – mitunter auch tödlich – zu erkranken. Besonders gefährdet sind alle nicht immunen Personen mit geschwächtem Immunsystem. Gefährlich sind Windpocken zudem auch für nicht immune Schwangere. Bei Infektionen vor allem bis zur 20. Schwangerschaftswoche können schwere Fehlbildungen beim Ungeborenen auftreten, allerdings ist das Risiko geringer als bei den Röteln. Erkrankt die Mutter um den Geburtstermin (etwa fünf Tage vor bis zwei Tage nach der Entbindung), können Windpocken beim Neugeborenen oft lebensbedrohlich und komplikationsreich verlaufen, weil vor der Geburt nicht genügend Antikörper von der Mutter aufs Kind übertragen wurden. Häufig verlaufen die Windpocken bei Schwangeren in der zweiten Schwangerschaftshälfte auch wesentlich schwerer und komplikationsreicher als bei gleichaltrigen, nicht schwangeren Frauen. Nach dem Abheilen verbleiben einige Viren lebenslang in bestimmten Nervenzellen. Von hier aus können sie vor allem im höheren Lebensalter oder bei Abwehrschwäche wieder aktiv werden und die Gürtelrose (auch Zoster oder Herpes zoster genannt) hervorrufen. Erwachsene mit Gürtelrose können Windpocken auf Ungeschützte übertragen, während umgekehrt ein windpockenkrankes Kind keine Infektionsquelle für eine Gürtelrose darstellt. In Deutschland sind Einzelimpfstoffe und Kombinationsimpfstoffe (zusammen mit einem Schutz gegen Masern, Mumps und Röteln) verfügbar. Die STIKO empfiehlt die zweimalige Impfung ab dem 11. Lebensmonat bis zum 2. Geburtstag. Darüber hinaus sollen Kinder und Jugendliche sowie weitere Personen, die die Windpocken noch nicht durchgemacht haben und bisher noch nicht zweimal geimpft wurden, ebenfalls zweimal geimpft werden. 57 Dies gilt beispielsweise für Frauen mit Kinderwunsch, Neurodermitiker, Patienten vor geplanter immunsuppressiver Therapie oder Organtransplantation sowie deren Kontaktpersonen und medizinisches Personal. Auch in Kinderbetreuungseinrichtungen Tätige sollten ausreichend geschützt sein. Bei allen genannten Personengruppen müssen zwei Impfungen im Mindestabstand von vier, besser sechs Wochen verabreicht werden. Eine nachträgliche Impfung, die den Ausbruch verhindert oder aber abschwächt, ist nach Kontakt zu einem Windpocken- oder Zosterpatienten innerhalb weniger Tage möglich. Die VZV-Impfviren können in extrem seltenen Fällen auf Kontaktpersonen übertragen werden, allerdings – im Gegensatz zu den echten Windpocken – nur über direkten Kontakt mit Bläscheninhalt, die nur bei etwa 5 % der Geimpften im Rahmen der ansonsten harmlosen Impfvarizellen auftreten. Personen mit stark geschwächter Abwehr und Schwangere ohne gesicherten Schutz gegen Windpocken sollten daher den Kontakt zu Geimpften meiden, bei denen Windpockenbläschen aufgetreten sind. Die Empfehlung gilt bis fünf Tage nach Auftreten der letzten frischen Bläschen. 58 11 Quellenverzeichnis der Abbildungen Abb. 1 Abb. 2 Abb. 3 Abb. 4 Abb. 5 Abb. 6 Abb. 7 Abb. 8 Abb. 9 Abb. 10 Abb. 11 Abb. 12 Abb. 13 Abb. 14 Abb. 15 Abb. 16 Abb. 17 Abb. 18 Abb. 19 Abb. 20 Abb. 21 Abb. 22 Abb. 23 Abb. 24 59 S. Gromer (Sanofi Pasteur MSD) S. Gromer (Sanofi Pasteur MSD) Maxim Sivyi (Fotolia.com ID 11825292); modifiziert Leonid & Anna Dedukh (Fotolia.com ID 10236914); BlueOrange Studio (Fotolia.com ID 4014992); modifiziert Ambiance (Fotolia.com ID: 2951966) a) J. Lindsey (Ecology of Commanster); b) U. S. Centers for Disease Control and Prevention (CDC #1354) c) S. Gromer (Sanofi Pasteur MSD) Illinois Health Department Library of Congress (LC-USZC4-3147) Felix Nadar (L. Pasteur; I. I. Metschnikow), National Institut of Health (E. A. von Behring); die Urheber der Fotografien von P. Ehrlich und A. E. Wright sind unbekannt. Sie sind jedoch inzwischen gemeinfrei Institut Pasteur; The Michigan Women’s Historical Center and Hall of Fame; U. S. Centers for Disease Control and Prevention (MMRW 1995 28: 526; modifiziert) US Center for Disease Control; Franklin Delano Roosevelt Library (Library ID 73113:61); Bettmann/Corbis; United States Army S. Gromer (Sanofi Pasteur MSD) a) Merck & Co. Inc. USA; b) Aus: Nature Medicine (1998) 4:507–514 Deutsches Krebsforschungszentrum Heidelberg: S. Gromer (Sanofi Pasteur MSD) S. Gromer (Sanofi Pasteur MSD) a) U. S. Centers for Disease Control and Prevention (CDC #9400); b + c) Sanofi Pasteur MSD Janeway CA et al., Immunobiology; 6. Auflage (2005); Garland Science; modifiziert Fairley CK et al., Sex Transm Inf; (2009) 85: 499–502; modifiziert a) & b) S. Gromer (Sanofi Pasteur MSD) c) Ed Uthmann, M.D. Nach Chen RT und Hibbs B, Pediatric annals (1998) 27:445–455; modifiziert; U. S. Centers for Disease Control and Prevention S. Gromer (SPMSD) Nach Epidemiologischem Bulletin 30 2010; modifiziert Sanofi Pasteur MSD 12 Wichtige Adressen Paul-Ehrlich-Institut (PEI) Paul-Ehrlich-Str. 51–59 D-63225 Langen Telefon: (06103) 77 0 http://www.pei.de STIKO / Robert Koch-Institut (RKI) Postanschrift Postfach 65 02 61 D-13302 Berlin Besucheranschrift Nordufer 20 D-13353 Berlin Telefon: (030) 18754 0 Fax: (030) 18754 2328 http://www.rki.de CRM Centrum für Reisemedizin GmbH Hansaallee 321 D-40549 Düsseldorf Telefon: (0211) 90429 0 Fax: (0211) 90429 99 E-Mail: [email protected] http://www.crm.de/ Deutsches Grünes Kreuz e. V. (DGK) Postanschrift Postfach 1207 D-35002 Marburg Besucheranschrift Im Kilian Schuhmarkt 4 D-35037 Marburg Telefon: (06421) 29 30 Fax: (06421) 229 10 E-Mail: [email protected] http://www.dgk.de Gemeinsamer Bundesausschuss (G-BA) Postanschrift Postfach 120606 D-10596 Berlin Besucheranschrift: Wegelystr. 8 D-10623 Berlin Telefon: (030) 27 58 38 0 Fax: (030) 27 58 38 990 http://www.g-ba.de 60 13 Glossar 61 Antikörper Antikörper sind Eiweiße. Es sind Abwehrstoffe des Körpers, die durch den Kontakt mit einem Krankheitserreger oder nach Impfung vom Immunsystem gezielt gegen diesen Erreger gebildet werden (s. a. Abb. 15). Antitoxin Veralteter Begriff für Antikörper (s. a. Abb. 15) Auffrischimpfung Auch als Booster bezeichnet. Erneute Impfung, die in einem bestimmten zeitlichen Abstand nach erfolgter Grundimmunisierung bzw. früherer Auffrischung erfolgt, um das Immunsystem erneut anzuregen, mit dem Ziel, die Antikörperkonzentration wieder zu erhöhen. Hierfür ist ein immunologisches Gedächtnis erforderlich. Ausbruch Im epidemiologischen Sinn ein über das zu erwartende, normale Maß hinausgehendes, gehäuftes Auftreten einer Erkrankung. Die Grenze zur Epidemie ist dabei fließend. Häufiger wird damit jedoch das „Ausbrechen“, d. h. das erstmalige Erkennbarwerden von Symptomen einer Krankheit, bezeichnet. Bakterium Einzelliger Mikroorganismus ohne Zellkern und mit eigenem Stoffwechsel. Vermehrung durch Zellteilung. Blutserum Blutserum (oft auch nur als Serum bezeichnet) erhält man, wenn man Blut gerinnen lässt und anschließend durch Zentrifugation die festen Bestandteile – rote und weiße Blutkörperchen und Blutplättchen – abtrennt. B-Lymphozyt Diese (auch als B-Zellen bezeichneten) Zellen stammen aus dem Knochenmark. Ihnen kommt bei der spezifischen Immunabwehr eine zentrale Rolle zu, da sie auf ihrer Oberfläche jeweils einen bestimmten, spezifischen Antikörper fest gebunden haben und damit das Eindringen eben des von diesem Antikörper erkannten Antigens „erkennen“ können. Nach Aktivierung (meist durch die T-Lymphozyten) vermehren sie sich und bilden entweder Antikörperproduzierende Plasmazellen oder (B-)Gedächtniszellen. Letztere spielen eine wesentliche Rolle für das immunologische Gedächtnis (s. a. Abb. 16 ). bösartig Synonym maligne. Bösartig beschreibt die Neigung eines Krankheitsprozesses, fortzuschreiten, zerstörend zu wirken und zum Tode zu führen. Insbesondere bei Tumoren unterscheidet man bösartige von gutartigen Tumoren. chronisch Sich langsam entwickelnd, schleichend, von langer Dauer (im Gegensatz zu akut) Dauerausscheider Als Dauerausscheider wird eine Person bezeichnet, die nach Infektion mit Krankheitserregern diese auch ohne das Auftreten von Krankheitssymptomen oder nach dem Abklingen der Symptome weiterhin produziert und ausscheidet. Endemie Eine in einer Gegend heimische Krankheit (d. h. örtlich, aber nicht zeitlich begrenzt), die in einem Teil der Bevölkerung regelmäßig auftritt („Endemiegebiet“). Epidemie Massenhaftes, aber zeitlich und örtlich begrenztes Auftreten einer Erkrankung G-BA Gemeinsamer Bundesausschuss. Der G-BA ist das oberste Beschlussgremium der gemeinsamen Selbstverwaltung der Ärzte, Zahnärzte, Psychotherapeuten, Krankenhäuser und Krankenkassen in Deutschland. Er legt unter anderem fest, welche Leistungen verbindliche Pflichtleistungen der gesetzli- chen Krankenkassen sind. http://www.g-ba.de 62 Gedächtniszelle Gedächtniszellen sind Zellen des Immunsystems. Sie sind verantwortlich für das immunologische Gedächtnis. Es handelt sich um spezialisierte Lymphozyten. Zum einen die B-Gedächtniszellen, die aus aktivierten B-Lymphozyten hervorgehen. Bei erneutem Kontakt mit demselben Antigen werden sie sofort aktiviert und können innerhalb weniger Stunden eine Immunreaktion auslösen, die ein Ausbrechen einer Infektion verhindert. Gedächtniszellen können so über Jahre einen Impfschutz aufrechterhalten. Zum anderen bilden aber auch T-Lymphozyten nach Aktivierung Gedächtniszellen. Grundimmunisierung Durch die meist mehrmalige Gabe eines Impfstoffes in festgelegten Zeitabständen wird ein Basisschutz vor einer Erkrankung aufgebaut. gutartig Synonym benigne. Insbesondere bei Tumoren unterscheidet man gutartige von bösartigen Tumoren. Dabei versteht man unter gutartig die Eigenschaft des Tumors, zwar (verdrängend) zu wachsen, sich jedoch nicht zerstörend in das umgebende Gewebe auszubreiten. Auch bilden gutartige Tumoren keine Fernabsiedlungen (Metastasen). Gelegentlich können sich jedoch im Laufe der Zeit gutartige Tumore auch zu bösartigen verändern. Herdenschutz Herdenimmunität (vom engl. herd immunity) bezeichnet den Effekt, bei der die durch Impfung erzeugte oder durch Infektion erworbene Immunität gegen einen Krankheitserreger innerhalb einer Bevölkerung (der „Herde“) so verbreitet ist, dass in der Bevölkerung auch nichtimmune Menschen geschützt sind, weil der Erreger sich nicht ausbreiten kann. Besondere Bedeutung besitzt die Herdenimmunität für Personen, die nicht geimpft werden können, beispielsweise Personen mit stark geschwächtem Immunsystem, Immunsuppression oder Neugeborene, die noch nicht geimpft werden konnten. immun Zustand der Immunität Immunität Immunität ist die Unempfindlichkeit oder Unempfänglichkeit des Organismus gegenüber äußeren Angriffen bzw. die Fähigkeit des Organismus, bestimmte Krankheitserreger ohne Krankheitserscheinungen zu eliminieren. Immunologisches Gedächtnis Bei Kontakt mit einem neuen Erreger oder Impfstoff bilden sich meist auch Gedächtniszellen aktivierter B- und T-Lymphozyten. Bei Kontakt mit dem Erreger bzw. den Antigenen können diese Gedächtniszellen wesentlich rascher reagieren und eine wirksame Abwehrreaktion starten, bevor es zu einer Erkrankung kommt. Das immunologische Gedächtnis ist von zentraler Bedeutung für die spezifische Immunität und Voraussetzung für die Wirksamkeit der Auffrischimpfungen. Immunzelle Zelle des Immunsystems Impfausweis Siehe Impfbuch Impfbuch In dieses Dokument werden alle durchgeführten Impfungen sowie passiven Immunisierungen und teilweise Antikörperbestimmungen eingetragen. Es sollte zu jedem Arztbesuch mitgenommen und zur Überprüfung des Impfstatus regelmäßig vorgelegt werden. Impfkalender Der Impfkalender der STIKO listet sämtliche Standardimpfungen in Abhängigkeit vom Lebensalter auf (s. a. Abb. 23). So kann rasch erkannt werden, welche Impfungen eine Person bereits erhalten haben, bzw. noch erhalten sollte. Impfpass Siehe Impfbuch impfpräventabel Durch eine Impfung vermeidbar 63 Impfschaden Eine nach Infektionsschutzgesetz über das übliche Maß hinausgehende Impfreaktion, die zu einem gesundheitlichen oder wirtschaftlichen Schaden beim Geimpften (oder Dritten) führt. Auch Unfälle auf dem Weg zur oder von der Impfung werden versicherungsrechtlich als Impfschaden behandelt. Impfzertifikat International gültige Bescheinigung über eine von einer zertifizierten Impfstelle durchgeführte Impfung. Derzeit für Gelbfieber und teilweise Meningokokken für die Einreise in bestimmte Länder erforderlich (s. a. Reiseimpfungen). Sie wird heute meist auf einer besonderen Seite im Impfbuch eingetragen. Indikationsimpfung Aufgrund besonderer Lebens- oder Gesundheitsumstände empfohlene und über die Standardimpfungen hinausgehende Impfungen Infektionskrankheit Krankheit, die durch einen übertragbaren Erreger verursacht wird infektiös ansteckend Inkubationszeit Zeit, die ein Erreger nach der Ansteckung benötigt, um sich durch Krankheitssymptome bemerkbar zu machen. kontraindiziert Es liegen Umstände vor (z. B. Lebensalter, Schwangerschaft, eine bestimmte Begleiterkrankung oder Arzneimittelbehandlung), die einer ansonsten empfehlenswerten Maßnahme entgegenstehen. Lebendimpfstoff Impfstoffe aus abgeschwächten, jedoch vermehrungsfähigen Erregern, die eine echte (aber harmlose) Infektion hervorrufen und dadurch aktiv immunisieren. Öffentliche Empfehlung Jedes Bundesland kann bestimmte Impfungen öffentlich empfehlen. Erleidet ein Impfling (oder ein Dritter) als Folge einer solchen „öffentlich empfohlenen“ Impfung einen gesundheitlichen oder wirtschaftlichen Schaden (Impfschaden), so hat er nach Infektionsschutzgesetz (IfSG) ggf. Anspruch auf Versorgungsleistungen des Staates. Auch der Hin- und Rückweg von der Wohnung zur Impfung sind hierbei mitversichert. (S. a. 8 Impfempfehlung und Erstattung) Pandemie Massenhaftes, zeitlich, aber nicht mehr örtlich begrenztes („weltweites“) Auftreten einer Erkrankung Parasit Bei Parasiten (deutsch „Schmarotzer“) handelt es sich um Organismen, die ihren Nahrungserwerb aus einem anderen Organismus tätigen. Dieser auch als Wirt bezeichnete Organismus wird geschädigt, aber entweder gar nicht oder erst zu einem späteren Zeitpunkt getötet. Beispiele wären Bandwürmer, aber auch Viren. PEI Das Paul-Ehrlich-Institut in Langen ist das deutsche Bundesinstitut für Impfstoffe und biomedizinische Arzneimittel. Es ist zuständig für die Zulassung und staatliche Chargenfreigabe von biomedizinischen Arzneimitteln und trägt wesentlich zur Sicherheit dieser Arzneimittel bei. Es ist eine Bundesoberbehörde im Geschäftsbereich des Bundesministeriums für Gesundheit. http://www.pei.de Phagozytose Die aktive Aufnahme von belebten oder unbelebten Partikeln aus der Umgebung in das Innere der Zelle. Im Rahmen der Immunabwehr nutzen vor allem Fresszellen diesen Mechanismus, um Erreger und andere Antigene zu eliminieren und ggf. anderen Immunzellen die Erregerbruchstücke zu präsentieren. Plasmazelle Aus einem B-Lymphozyten nach Aktivierung hervorgehende Zelle, die aktiv Antikörper produziert und diese u. a. ins Blut und Gewebe abgibt. 64 Praxisgebühr Die Praxisgebühr ist eine Zuzahlung in Höhe von derzeit zehn Euro, die gesetzlich Versicherte in Deutschland seit 2004 bei Arzt-, Zahnarzt- oder Psychotherapeutenbesuchen sowie im Notdienst (ärztlicher Notdienst oder Notaufnahme eines Krankenhauses) einmal im Quartal (Vierteljahr) entrichten müssen. Reine Impftermine sind von der Praxisgebühr ausdrücklich ausgenommen. Prophylaxe Vorbeugung. Sie dient der Verhinderung einer Erkrankung. Sie sollte daher von der Früherkennung unterschieden werden, bei der eine bereits eingetretene Erkrankung zu einem möglichst frühen Zeitpunkt erkannt werden soll, um noch wirksam therapieren zu können. Reiseimpfung Zusätzlich zu den in Deutschland empfohlenen Standardimpfungen erforderliche oder sinnvolle Impfungen zum Schutz vor reisezielspezifischen Erkrankungen. In einigen Ländern wird für die Einreise ein offizielles Impfzertifikat für bestimmte Impfungen (Gelbfieber, Meningokokken) verlangt. Länderspezifische Empfehlungen finden sich z. B. unter http://www.crm.de RKI Das Robert Koch-Institut ist das Bundesinstitut für Infektionskrankheiten und nicht übertragbare Krankheiten in Berlin und eine zentrale Überwachungsund Forschungseinrichtung der Bundesrepublik Deutschland, die direkt dem Bundesministerium für Gesundheit unterstellt ist. Sie ist auch Sitz der STIKO. http://www.rki.de Schutzimpfungsrichtlinie Die Schutzimpfungsrichtlinie (SI-RL) legt verbindlich fest, welche Impfungen Pflichtleistungen der gesetzlichen Krankenkassen sind. Sie basiert auf den STIKO-Empfehlungen und wird vom Gemeinsamen Bundesausschuss (GBA) herausgegeben. Serumtherapie Veralteter Begriff, der auf Emil von Behring zurückgeht. Heute verwendet man besser „passive Immunisierung“. Es handelt sich dabei um die Übertragung von Antikörpern eines Spenders auf einen ungeschützten Empfänger, der so „passiv“ einen Schutz vor einer Erkrankung erhält. Früher verwendete man Blutserum. Heute werden Antikörper wesentlich stärker von anderen Bluteiweißbestandteilen gereinigt. Standardimpfung Von der STIKO für die Allgemeinbevölkerung in Abhängigkeit vom Lebensalter empfohlene Impfungen. Nach Übernahme in die Schutzimpfungsrichtlinie durch den G-BA sind sie eine Pflichtleistung der gesetzlichen Krankenkasse und damit für die Versicherten kostenlos. STIKO Die Ständige Impfkommission ist ein unabhängiges Expertengremium am staatlichen Robert Koch-Institut (RKI) in Berlin, das auf Veranlassung des Bundesgesundheitsministeriums die aktuellen wissenschaftlichen Impfempfehlungen erarbeitet. Diese Empfehlungen stellen auch juristisch den aktuellen medizinischen Standard dar. Die STIKO-Mitglieder sind ehrenamtlich tätig. T-Lymphozyt Diese aus dem Knochenmark stammenden und im Thymus gereiften Zellen spielen (wie die B-Lymphozyten) eine zentrale Rolle bei der spezifischen Immunabwehr. Während die T-Helferzellen die Immunreaktion steuern und regulieren können, erkennen sogenannte T-Killerzellen erkrankte Zellen und töten sie ab. Wie die B-Lymphozyten bilden sie nach der Aktivierung (T-) Gedächtniszellen. Letztere spielen eine wesentliche Rolle für das immunologische Gedächtnis (s. a. Abb. 16 ). Totimpfstoff Ein Impfstoff, der entweder den abgetöteten Krankheitserreger oder Bestandteile des Erregers enthält (s. a. Tab. 2). Tumor, Tumorerkrankung Im weiteren Sinn ist jede Zunahme eines Gewebsvolumens – Geschwulst oder Schwellung – unabhängig von der Ursache ein Tumor (von lat.: tumor). Synonym in einer zweiten, engeren Bedeutung ist der Begriff Neubildung, wobei dieser noch keine Aussage über dessen Eigenschaft im Sinne von gutoder bösartig macht. http://de.wikipedia.org/wiki/Tumor Vakzine Ursprünglicher, von Pasteur eingeführter Begriff für Impfstoff Virus, Pl. Viren Viren (von lat. virus = das Gift) sind intrazelluläre, selbst aber nichtzelluläre Parasiten in Zellen von Lebewesen. Sie enthalten das „Programm“ zu ihrer Vermehrung und Ausbreitung, besitzen aber keinen eigenen Stoffwechsel und sind deshalb auf den Stoffwechsel der Wirtszelle angewiesen. Wirt Als Wirt bezeichnet man in der Biologie ein Lebewesen, das außer sich selbst auch einen oder mehrere andere Organismen mit lebensnotwendigen Nährstoffen versorgt. Wirtszelle Als Wirtszelle wird eine Zelle bezeichnet, die einem Erreger (meist einem Virus) zur Vermehrung dient und/oder gewünschte Produkte herstellt. Mit freundlicher Unterstützung von 65 Stand: 27. August 2010; DE00824 66