Das diabetische Fußsyndrom – mögliche Wege aus dem Desaster
Werbung
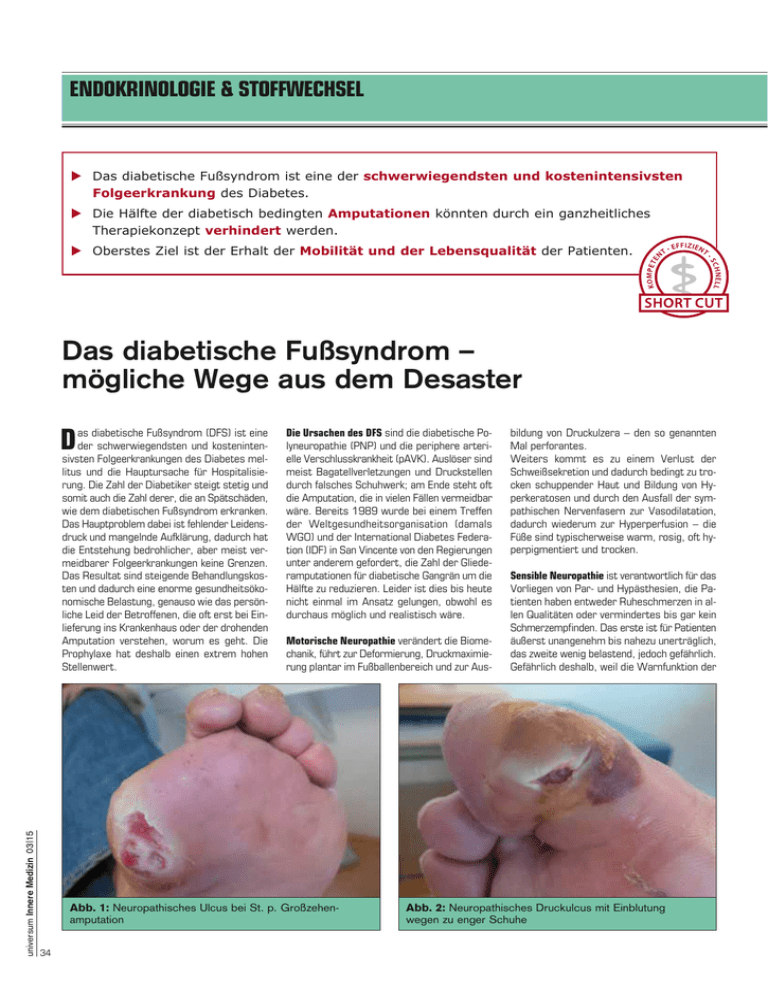
ENDOKRINOLOGIE & STOFFWECHSEL u Das diabetische Fußsyndrom ist eine der schwerwiegendsten und kostenintensivsten Folgeerkrankung des Diabetes. u Die Hälfte der diabetisch bedingten Amputationen könnten durch ein ganzheitliches Therapiekonzept verhindert werden. u Oberstes Ziel ist der Erhalt der Mobilität und der Lebensqualität der Patienten. Das diabetische Fußsyndrom – mögliche Wege aus dem Desaster D universum Innere Medizin 03|15 as diabetische Fußsyndrom (DFS) ist eine der schwerwiegendsten und kostenintensivsten Folgeerkrankungen des Diabetes mellitus und die Hauptursache für Hospitalisierung. Die Zahl der Diabetiker steigt stetig und somit auch die Zahl derer, die an Spätschäden, wie dem diabetischen Fußsyndrom erkranken. Das Hauptproblem dabei ist fehlender Leidensdruck und mangelnde Aufklärung, dadurch hat die Entstehung bedrohlicher, aber meist vermeidbarer Folgeerkrankungen keine Grenzen. Das Resultat sind steigende Behandlungskosten und dadurch eine enorme gesundheitsökonomische Belastung, genauso wie das persönliche Leid der Betroffenen, die oft erst bei Einlieferung ins Krankenhaus oder der drohenden Amputation verstehen, worum es geht. Die Prophylaxe hat deshalb einen extrem hohen Stellenwert. Die Ursachen des DFS sind die diabetische Polyneuropathie (PNP) und die periphere arterielle Verschlusskrankheit (pAVK). Auslöser sind meist Bagatellverletzungen und Druckstellen durch falsches Schuhwerk; am Ende steht oft die Amputation, die in vielen Fällen vermeidbar wäre. Bereits 1989 wurde bei einem Treffen der Weltgesundheitsorganisation (damals WGO) und der International Diabetes Federation (IDF) in San Vincente von den Regierungen unter anderem gefordert, die Zahl der Gliederamputationen für diabetische Gangrän um die Hälfte zu reduzieren. Leider ist dies bis heute nicht einmal im Ansatz gelungen, obwohl es durchaus möglich und realistisch wäre. Motorische Neuropathie verändert die Biomechanik, führt zur Deformierung, Druckmaximierung plantar im Fußballenbereich und zur Aus- Abb. 1: Neuropathisches Ulcus bei St. p. Großzehen­ amputation 34 bildung von Druckulzera – den so genannten Mal perforantes. Weiters kommt es zu einem Verlust der Schweißsekretion und dadurch bedingt zu trocken schuppender Haut und Bildung von Hyperkeratosen und durch den Ausfall der sympathischen Nervenfasern zur Vasodilatation, dadurch wiederum zur Hyperperfusion – die Füße sind typischerweise warm, rosig, oft hyperpigmentiert und trocken. Sensible Neuropathie ist verantwortlich für das Vorliegen von Par- und Hypästhesien, die Patienten haben entweder Ruheschmerzen in allen Qualitäten oder vermindertes bis gar kein Schmerzempfinden. Das erste ist für Patienten äußerst unangenehm bis nahezu unerträglich, das zweite wenig belastend, jedoch gefährlich. Gefährlich deshalb, weil die Warnfunktion der Abb. 2: Neuropathisches Druckulcus mit Einblutung wegen zu enger Schuhe DR. ELISABETH KRIPPL Fachärztin für Innere Medizin (Schwerpunkt Diabetes), Zertifizierte Wundmanagerin, Ärztin für Allgemeinmedizin, MayrÄrztin Ärztliche Leitung EK MedCenter, Schwerpunktzentrum für Diabetologie, Regenerationsmedizin und Gewichtsmanagement und chronische Wundbehandlung www.ek-med.center Erkrankungen wesentliche Faktoren sind. Das heißt, man sollte auch die Lebenspartner miteinbeziehen und die Therapie muss mit dem (Berufs-)Alltag vereinbar sein. Sonst fehlt die notwendige Compliance. Eine erfolgreiche Therapie benötigt auch die entsprechende Kooperation des Patienten. Es muss für jeden Patienten ein individuelles Therapiekonzept erstellt werden. Ein Wundbehandlungskonzept, das den Erfordernissen des jeweiligen Patienten angepasst ist. Ziel ist, die Mobilität und Lebensqualität der Patienten zu erhalten, Infektionen und Komplikationen zu verhindern und so die Heildauer zu verkürzen und Kosten zu senken. Bei zusätzlichem Vorliegen einer PAVK-Claudicatio-intermittens bleiben die typischen Beschwerden aus, da aufgrund der Neuropathie das Schmerzempfinden deutlich reduziert oder gar nicht mehr vorhanden ist, deshalb wird die Diagnose pAVK viel zu spät gestellt, und eine Revaskularisierung ist oft nicht mehr oder nur erschwert möglich – die Amputation kann meist nicht verhindert werden. Deshalb muss frühzeitig daran gedacht werden, Gefäßscreenings durchzuführen und einen Gefäßstatus zu erheben. Erschwerend ist, dass aufgrund der mangelnden Durchblutung auch das Infektionsrisiko erhöht und die Immunabwehr deutlich reduziert ist. Leider werden manche Läsionen und Ulzera nur als Hühnerauge oder Hornhaut abgetan und es wird nicht erkannt, um welches schwerwiegende Problem es sich tatsächlich handelt. Rasches und vor allem richtiges Handeln ist von äußerster Wichtigkeit, um aus einer Bagatelle keinen Supergau werden zu lassen. Ganzheitliche Behandlung Therapieoptionen Zu Beginn der Behandlung steht die richtige Einschätzung der Wundsituation (BZ, Durchblutung, Neuropathie, Infektion, Ausmaß, Wundbeschaffenheit, Druck, Knochenbeteiligung – Osteomyelitis, sonstige Ursache?). Ganz wichtig ist aus meiner Sicht auch ein Blick über den Wundrand hinaus. Man darf nie die Ursachen außer Acht lassen. Dazu kommen noch die Psyche der Patienten und ihr soziales Umfeld, die gerade im Bereich der chronischen Behandlung der Grundkrankheiten • Blutzuckereinstellung optimieren • bei Vorliegen einer pAVK Gefäßrevaskularisierung - konservativ (Gehtraining, hämorrheo logische Maßnahmen mit vasoaktiven Substanzen, Antikoagulation) - interventionell oder gefäßchirurgisch (PTA, Dilatation, Pedale Bypässe, Profundaplastik) • Blutdruckeinstellung, Fettstoffwechsel • Gewichtsreduktion, Lifestyleänderung •Nikotinkarenz • Infektionskontrolle! Bei Infektion systemische Antibiotikatherapie nach Antibiogramm (niemals lokale Antibiotika! Schafft nur Resistenzen, das Keimspektrum ist gering), bei Osteomyelitis knochengängige Antibiotika und über mehrere Wochen bis Monate behandeln! Immer in Kombination mit Probiotika • Druckentlastung (Krücken, Rollstuhl, langfristig Versorgung mit orthopädischem Maßschuh anstreben) Ergänzende Therapien • Patientenschulung und Lifestyleänderung • Beseitigung vorliegender Ödeme durch Lymphdrainage, diese ist fast immer von Vorteil, da aufgrund des Gewebedefektes und der meist bestehenden Fehlernährung auch das Lymphsystem „out of order“ ist. Kontraindikationen: akute Infektion, Herzin- suffizienz und manche Krebserkrankungen • Beseitigung von Ernährungsdefiziten durch Nahrungsergänzungsmittel (Aminosäuren, Zink und Selen, Vitamine etc.) • Thromboseprophylaxe bei immobilen Patienten • Nach Möglichkeit ergänzend Low-LevelLasertherapie, Ozontherapie etc. Lokale Wundtherapie: Neben der Behandlung von Grundkrankheiten unter Einbeziehung aller verursachenden Faktoren ist die lokale Wundtherapie eine wesentliche Maßnahme im Kampf gegen das diabetische Fußsyndrom. Wundbeläge stören die Mikrozirkulation nachhaltig und können sie zum völligen Erliegen bringen, es kommt an der Wundoberfläche und am Wundrand zum Untergang von intaktem Gewebe. Es hat keinen Sinn, auf abgestorbenes Gewebe Wundauflagen zu geben. Hier muss nach einem ausgiebigen Débridement (Entfernen aller avitalen Gewebeanteile, Schaffung eines sauberen Wundgrundes) eine adäquate phasengerechte Wundversorgung nach den Richtlinien des modernen Wundmanagements, z. B. mittels feuchter Wundbehandlung, Wundkonditionierung mit interaktiven Wundverbänden, durchgeführt werden. Der gewebeschonende, atraumatische Verbandwechsel ist für einen optimalen Heilungsverlauf von grundlegender Bedeutung. Verbandswechsel sollten in der Regel, sofern keine massive Infektion vorliegt, 2–3-mal pro Woche erfolgen. Die Wunde braucht auch „Wundruhe“ zur Heilung. RESÜMEE: Pro Jahr werden österreichweit 2.400 (!) Amputationen bei Diabetikern durchgeführt (laut ÖDG 7/2007). Beim diabetischen Fußsyndrom könnte mit Geduld und dem richtigen Know-how unter Mitarbeit des Patienten ein Großteil der Amputationen verhindert werden, bei gleichzeitiger Einsparung von Kosten. Dies erfordert ein individuell erstelltes Therapieregime mit Blick über den Wundrand hinaus und unter Einbeziehung aller auslösenden und verursachenden Faktoren sowie unter Berücksichtigung des sozialen Umfeldes. Oberstes Ziel sollte die Erhaltung der Mobilität und Lebensqualität unserer Patienten so lange als möglich sein. ¢ 35 universum Innere Medizin 03|15 Schmerzsymptomatik ausfällt und z. B. zu enges Schuhwerk, zu heißes Wasser etc. Verletzungen, die von Patienten unbemerkt bleiben, verursachen können. Aufgrund von verzögerter Wundheilung durch Diabetes, erhöhter Infektionsgefahr, mangelnder Aufklärung und mangelhafter Ausbildung der Ärzte zum Thema chronische Wunden und DFS führt dies leider allzu oft zur Amputation, in vielen Fällen absolut unnötig. Die weitere Folge sind wiederum Wundheilungsstörungen der Amputationsstelle und Nachamputation, die so genannte Salamitaktik; oft folgt der soziale Absturz, Depressionen und die Patienten werden zum Pflegefall.