Flyer zur Behandlung des Rektumkarzinoms
Werbung

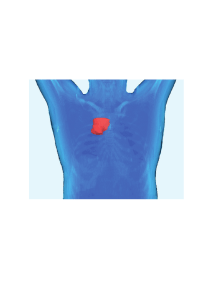
1 Praxis für Strahlentherapie Dr. med. Alexander Voigt Dr. med. Stefan Dietzsch Tel. 03447 52-1015 im MEDICUM, Am Waldessaum 8, 04600 Altenburg Behandlung eines Rektumkarzinoms (Enddarmkrebs) Vorwort Enddarmkrebs (sog. Rektumkarzinom) gehört zu den häufigen bösartigen Tumorerkrankungen in Deutschland. Als Rektumkarzinome bezeichnet man Tumore im Enddarm, deren unteres Ende 16cm oder weniger vom Darmausgang entfernt sind. Das Rektum wird in ein unteres (0-6cm), mittleres (6-12cm) und oberes Drittel (12-16cm) eingeteilt. Mögliche Symptome sind Darmblutungen oder Stuhlgangunregelmäßigkeiten. Häufig wird die Erkrankung aber auch durch eine Vorsorgeuntersuchung (Tastuntersuchung des Enddarmes, Darmspiegelung) diagnostiziert. Zur Diagnosesicherung müssen Gewebeproben entnommen werden, die ein Pathologe unter einem Mikroskop und durch andere Spezialuntersuchungen begutachtet. Vor Einleitung einer Therapie muss zunächst die Ausdehnung der Erkrankung ermittelt werden. Dazu gehört eine Endosonographie (Ultraschalluntersuchung des Enddarmes von innen im Rahmen einer Spiegelung) und meist eine Magnetresonanztomographie (MRT) des Beckens. Außerdem muss mittels Ultraschall, Computertomographie und Röntgen nach Absiedlungen des Tumors im Körper (sog. Fernmetastasen), insbesondere in der Leber und Lunge, gesucht werden. Welche Therapie sich empfiehlt, wird in Tumorkonferenzen von Chirurgen, Internisten, Onkologen, Radiologen und Strahlentherapeuten gemeinsam diskutiert. Die Therapie erfolgt stadienadaptiert. Bei kleinen Tumoren ist eine alleinige operative Entfernung ausreichend. Wächst der Tumor tief durch die Darmwand oder sind umgebende Lymphdrüsen vom Tumor befallen, ist eine Kombination aus Operation, Strahlentherapie und meist einer Chemotherapie erforderlich. Liegen Fernmetastasen im Körper vor, steht die Chemotherapie im Mittelpunkt der Therapie. Zur Verhinderung von Komplikationen, wie Blutungen oder Darmverschluss, erfolgt meist trotzdem eine Operation oder zumindest Bestrahlung des Enddarmtumors. Sind nur wenige Fernmetastasen vorhanden oder liegen diese in einem umschriebenen Areal können auch Operationen oder andere lokale Therapiemethoden (z.B. lokale Wärmebehandlung, lokale Chemotherapie oder Strahlentherapie) der Metastasen erfolgen. Wann kommt die Bestrahlung zum Einsatz? Die Bestrahlung kommt sowohl in der kurativen Therapie (Ziel Heilung) fortgeschrittener Tumore als auch in der palliativen Therapie (Ziel Symptomlinderung) zum Einsatz. In der kurativen Therapie ist zur Entscheidung über eine Bestrahlung die Tiefenausdehnung des Tumors in der Darmwand (wächst er in das Fettgewebe unter der Darmwand?), der 2 mögliche Befall umgebener Lymphdrüsen im Becken und der Abstand zum Darmausgang wichtig. Tumoren die in das umgebene Fettgewebe einwachsen oder Lymphknotenmetastasen gebildet haben und im unteren/mittleren Drittel liegen (d.h. das untere Ende des Tumors liegt 12cm oder weniger vom Darmausgang entfernt) sollen zusätzlich zur Operation eine Bestrahlung erhalten. Sonst besteht ein hohes Risiko für ein Wiederauftreten des Tumors im Becken (sog. Rezidiv). Bei Tumoren im oberen Drittel muss individuell entschieden werden, ob eine Bestrahlung sinnvoll ist. Nach neuesten wissenschaftlichen Untersuchungen soll die Bestrahlung vor der Operation erfolgen (sog. neoadjuvante Bestrahlung). Es stehen zwei neoadjuvante Konzepte zur Verfügung, die alleinige hochdosierte Kurzzeitbestrahlung und die kombinierte Radiochemotherapie. Durch die Kurzzeitbestrahlung werden die Tumorzellen im Tumor und auch in mit bloßem Auge nicht sichtbaren kleinen Tumorzellnestern um den Tumor herum abgetötet. Dadurch sinkt das Risiko für ein Rezidiv. Bei der kombinierten Radiochemotherapie wird zusätzlich noch eine Tumorverkleinerung erreicht. Dadurch wird insbesondere bei tiefsitzenden Tumoren die Operabilität verbessert und das Risiko für einen bleibenden künstlichen Darmausgang reduziert. Bei befallenen Lymphdrüsen sollte ebenfalls eine kombinierte Radiochemotherapie erfolgen. Allerdings kann die alleinige Kurzzeitbestrahlung bei hohem Komplikationsrisiko einer Chemotherapie (z.B. ältere Patienten oder vorliegenden Begleiterkrankungen) auch hier eine Alternative sein. Eine weitere Indikation zur Bestrahlung besteht wenn ein nicht operabler Tumor Symptome wie Schmerzen oder Blutungen hervorruft. Genauso kann bei symptomatischen Metastasen insbesondere im Bereich der Knochen, wenn z.B. Schmerzen auftreten oder eine Instabilität droht, eine Strahlentherapie erfolgen. Im Fall einer akuten Frakturgefährdung sollte zunächst eine Stabilisierungsoperation erfolgen und anschließend bestrahlt werden (Siehe auch Informationsmaterial „Palliative Bestrahlung“). Außerdem kann bei einzelnen Leber- oder Lungenmetastasen eine Strahlentherapie zum Einsatz kommen. Dies erfolgt als hochdosierte stereotaktische Bestrahlung oder bei der Leber auch als Kontaktbestrahlung über implantierte Katheter. Diese Spezialtechniken sind in Altenburg nicht möglich. Wir vermitteln Sie aber gern weiter. Wie wird ein Bestrahlungsplan erstellt? Die Bestrahlungsplanung erfolgt computergestützt und 3d-konformal. Das bedeutet, dass im ersten Schritt eine Planungs-CT (Computertomographie) erfolgt. Computertomograph für die Bestrahlungsplanung 3 Dieses Computertomogramm wird als individuelles dreidimensionales Patientenmodell genutzt. Der Arzt markiert in diesem Modell den zu bestrahlenden Tumor. Wegen der Möglichkeit mikroskopischer, im Computertomogramm nicht sichtbarer Tumorausläufer wird das Tumorvolumen um einen Sicherheitssaum erweitert. Außerdem werden die Lymphdrüsengebiete um den Enddarm mit erfasst. Zusätzlich werden alle Organe in der Umgebung, die bestmöglich geschont werden sollen, eingezeichnet (z.B. Harnblase, Dünndarm). Im nächsten Schritt erstellt ein Medizinphysikexperte den Bestrahlungsplan. Bei der Enddarmtumorbestrahlung erfolgt dies entweder über vom Physiker individuell festgelegte Bestrahlungsfelder aus meist 4 Einstrahlrichtungen (sog. Box-Technik von vorn, hinten, rechts und links) oder als intensitätsmodulierte Radiotherapie (IMRT). Bei der IMRT werden in der Regel 7-9 Bestrahlungsfelder angewandt, die um den Körper verteilt sind. Die Felder sind in ihrer Intensität individuell moduliert, d.h. inhomogen. Dadurch kann die Dosis in bestimmten Fällen besser an das Zielvolumen angepasst und die Risikoorgane (z.B. Harnblase und Dünndarm) besser geschont werden. Feldanordnung bei der IMRT Der Arzt kann sich in jedem CT-Schnitt die Dosisverteilung anschauen und mit Hilfe sog. Dosis-Volumen-Histogramme die Strahlenbelastung in jeder eingezeichneten Struktur beurteilen. Organbezogene Dosisgrenzwerte helfen dabei, dass Risiko für bleibende Spätkomplikationen zu minimieren. 4 Dosisverteilung der Enddarmbestrahlung (links Querschnitt; rechts Längsschnitt). Rot - hohe Dosis im Bereich des Zielgebietes. Gelb-Grün-Blau - niedrige Dosis in der Umgebung (gezielte Dosisreduktion in der Harnblase durch IMRT) Wie läuft eine Bestrahlung ab? Bereits nach dem Planungs-Computertomogramm werden durch die MTRA (Medizinisch technische Röntgen Assistenten) auf Ihrem Körper Markierungen aufgebracht, nach denen Sie bei der Bestrahlung mit Hilfe eines Lasersystems ausgerichtet werden. Zur ersten Bestrahlung werden Sie in der Regel gemäß der Bestrahlungsplanung nochmals verschoben und die endgültigen Markierungen angebracht. Zur Bestrahlung verlassen alle anderen Personen den Bestrahlungsraum. Bestrahlungsgerät Sie werden aber durch ein Kamera- und Mikrofonsystem überwacht. Es können zunächst Röntgenaufnahmen erfolgen, die mit dem Bestrahlungsplan verglichen werden, um die Lagegenauigkeit zu kontrollieren. Gegebenenfalls wird die Lage korrigiert und neu markiert. 5 Lagekontrolle am Bestrahlungsgerät. Links: aus dem Computertomogramm berechnetes Bild mit Hilfslinien. Rechts: Aufnahme am Bestrahlungsgerät mit Überlagerung der Hilfslinien Zur Bestrahlung bewegt sich das Gerät um Sie herum. Aus verschiedenen Richtungen werden die Bestrahlungsfelder appliziert. Die Bestrahlung selbst dauert jeweils nur wenige Sekunden und ist nicht zu spüren. Eine Bestrahlungssitzung mit Lagerung, Einstellen der Felder und Applikation dauert ca. 10-15 Minuten. Wie viele Bestrahlungen sind notwendig? Die Bestrahlung erfolgt einmal täglich und 5x in der Woche, d.h. von Montag bis Freitag. Die hochdosierte Kurzzeitbestrahlung besteht aus 5 Bestrahlungssitzungen. Die Operation erfolgt ca. 1 Woche nach Bestrahlungsabschluss. Bei der Radiochemotherapie vor Operation sind in der Regel 28 Sitzungen notwendig. Dies bedeutet eine Behandlungsdauer von 5,5 Wochen, wobei in der 1. und 5. Bestrahlungswoche durch einen Onkologen gleichzeitig eine Chemotherapie appliziert wird. Damit die endgültige Tumorverkleinerung abgewartet wird, erfolgt die Operation ca. 4-6 Wochen nach Bestrahlungsabschluss. Bei palliativen Bestrahlungen von Enddarmtumor selber oder von Metastasen ist die Behandlungsdauer je nach Allgemeinzustand des Patienten, der Prognose und dem Ausmaß des zu behandelnden Areals sehr unterschiedlich und liegt in der Regel zwischen 1 und 4 Wochen. Welche Nebenwirkungen sind zu erwarten? Die Art der Nebenwirkungen richtet sich nach den Organen, die in der Nachbarschaft der Bestrahlungsregion liegen. Bei der Enddarmbestrahlung sind dies insbesondere der Darm selbst und die Harnblase. Eine Akutreaktion des Darmes zeigt sich in Form gehäuften Stuhldrangs und schmerzhaften Stuhlgangs mit zum Teil Schleim- oder Blutabgang. Außerdem können Durchfälle auftreten. Die akute Harnblasenreaktion tritt als gehäufter zum Teil sehr plötzlicher Harndrang und schmerzhaften Wasserlassen auf. 6 Außerdem können insbesondere im Bereich des Steiß oder der Leisten Hautreaktionen auftreten. Sie zeigen sich zunächst durch eine Rötung, die teilweise mit Brennen einhergeht. Bei selteneren, schwereren Verläufen kann sich die Haut auch trocken oder blasenähnlich ablösen. Die akuten Nebenwirkungen können durch symptomatische Therapien gelindert werden und klingen in der Regel nach Abschluss der Bestrahlung wieder vollständig ab. Was kann ich als Patient zur Vermeidung von Nebenwirkungen beitragen? Ein besonderes Augenmerk liegt auf der Hautpflege im Bestrahlungsgebiet. Im Behandlungszeitraum sollten keine Vollbäder erfolgen. Allerdings dürfen Sie sich duschen und waschen. Verwenden Sie dazu warmes Wasser und verzichten Sie auf reizende Stoffe wie zum Beispiel Seife. Bei Bestrahlung im Beckenbereich sollte bei der Ernährung auf eine Schonkost geachtet werden. Vermeiden Sie scharf gewürzte und schwere Speisen. Außerdem sollte auf blähende Nahrungsmitteln wie z.B. Hülsenfrüchte und bestimmte Obstsorten weitgehend verzichtet werden. Es ist empfehlenswert, Milchprodukte nur in geringen Mengen aufzunehmen. Außerdem sollte auf eine ausreichende Trinkmenge geachtet werden. Insbesondere direkt vor der Bestrahlung ist es günstig ca. 0,5 bis 1 Liter zu trinken, damit die Harnblase während der Bestrahlung gut gefüllt ist. Dadurch verlagert sich ein Teil der Blasenwand weiter weg vom Bestrahlungsfeld und erhält eine geringere Strahlendosis. Stand: 01-2016