Herz - dbmat.de
Werbung

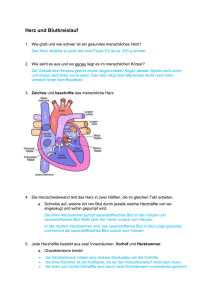
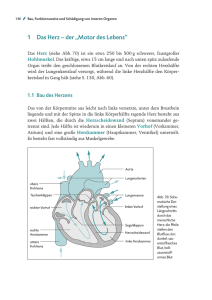
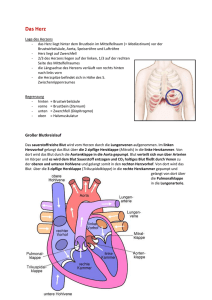
Lernziel: Der Übungsleiter kennt die anatomischen und physiologischen Zusammenhänge des Herz-Kreislauf-Systems. III.2.1 Vertiefende Informationen über den Aufbau und die Funktion des Herz-KreislaufSystems (siehe „Handbuch der Herzgruppenbetreuung“ Kapitel 5, Kapitel 6) - Herz - Gefäßsystem - Atmung - (Energiehaushalt) Grundlagen – Info Herz Das Herz ist der Motor des Lebens, ein Pumpwerk von unerreichter Ausdauer und Präzision. Wegen der zentralen Bedeutung für das Leben gilt das Herz seit alters her auch als der Sitz der Seele, der Liebe und Gefühle, der Sehnsucht, des Schmerzes und der Freude. Im Zeitalter aufsehenerregender Herzoperationen und Transplantationen und angesichts der weltweiten Versuche, ein künstliches Herz zu konstruieren, ist alle Mystik um das Herz verschwunden. Sie hat einem breiten, realitätsbezogenen Wissen um Funktion und Krankheiten des Herzens Platz gemacht. Schon wenn ein Embryo erst vier Wochen alt ist, beginnen die Kontraktionen des Herzens. Siebzig bis achtzig mal schlägt das Herz des Menschen in einer Minute, zweimilliarden- und fünfhundertmillionenmal in einem siebzig Jahre dauernden Leben (siehe Folie 50 III.2, M 01). In dieser Zeit summiert sich die Blutmenge, die es durch den Körper treibt, auf zweihundertfünfzig Millionen Liter. Diese Kraft und die Anpassungsfähigkeit an die unterschiedlichsten Anforderungen sind unvergleichbar. Die Technik hat keine Maschine hervorgebracht, die siebzig Jahre lang so eine Leistung mit vergleichbarem Nutzen vollbringen könnte. Obwohl das Herz zäh und ausdauernd ist, lässt es sich dennoch durch ungesunde Lebensweise schädigen und schließlich auch ruinieren. Wer dagegen gesund ist und vernünftig lebt, spürt nichts von seinem Herzen, einerlei, ob er körperlich hart arbeitet oder im Bett liegt und schläft. Insgesamt jedoch lässt das Herz einen so schnell nicht im Stich. Grund genug, mehr über das Herz und seine Funktionen zu erfahren. Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 1 von 20 Anatomische und Kreislauf-Systems physiologische Zusammenhänge des Herz- Der Mensch verfügt über ein geschlossenes Gefäßsystem, in dem das Blut als Transportmittel die Versorgung der Gewebe mit Nähr- und Wirkstoffen sowie mit Sauerstoff gewährleistet. Das Gefäßsystem bildet zusammen mit dem Herzen und der Lunge das Herz-Kreislauf-System. Das Herz ist ein muskuläres Hohlorgan und hat die Aufgabe, durch wechselndes Zusammenziehen und Erschlaffen den Blutstrom in den Gefäßen in Bewegung zu halten. Größe, Form und Lage des Herzens Die Größe des Herzens entspricht etwa der geballten Faust des betreffenden Menschen. Es ist etwa zwölf bis dreizehn Zentimeter lang, sein größter Querdurchmesser misst zehn Zentimeter. Das Herzvolumen beträgt im Mittel 750 bis 800 ml bei untrainierten Männern im Alter von 20 – 30 Jahren, bei Frauen 450 bis 500 ml (siehe Folie 51 III.2, M 01). Bei Ausdauer -Trainierten sind Herzvolumina von 900 bis 1200 ml (röntgenologisch) gemessen worden (de MAREES). Das Gewicht des Herzens beträgt bei Erwachsenen etwa 300 g. Männer haben etwas schwerere, Frauen etwas leichtere Herzen. Bei Sportlern kann sich das Herz als Folge der erhöhten Anforderungen erheblich vergrößern und bis zu 500 Gramm Gewicht erreichen. Wesentlichen Einfluss auf Größe und Gewicht des Herzens haben Alter, Geschlecht, Größe, Gewicht und vor allem der Trainingszustand des betreffenden Menschen. Form und Lage des Herzens: Das Herz sieht aus wie ein abgestumpfter Kegel, dessen Spitze nach links unten dem vorderen Teil des Zwerchfells aufliegt und dessen Basis nach rechts oben zur rechten Schulter gerichtet ist (siehe Folie 03, 04 III.2, M 01). Das Herz liegt unmittelbar hinter dem Brustbein. Die Herzspitze liegt in Höhe des linken 5. Zwischenrippenraumes. Hier ist auch der Herzspitzenstoß tastbar. Die Längsachse des Herzens verläuft schräg von rechts oben hinten nach links unten vorn zur vorderen Brustwand. Es befinden sich etwa ⅔ des Herzens links von der Körpermittellinie und ⅓ rechts. Außerdem ist das Herz um seine Längsachse so gedreht, dass die linke Kammer nach hinten zu liegen kommt. Gestalt und Lage des Herzens sind von den Raumverhältnissen im Brustkorb abhängig und ändern sich mit der Atmung. Bau des Herzens Das Herz besteht aus vier Hohlräumen (siehe Folie 06, 07, 08 III.2, M 01): Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 2 von 20 - rechter Vorhof (Atrium dextrum) mit der Einmündung der großen Hohlvenen und dem Sinus coronarius (venöser Abfluß aus dem Herzmuskelgewebe) - linker Vorhof (Atrium sinistrum) mit den Mündungen der Lungenvenen - rechte Kammer (Ventriculus dexter), auch rechter Ventrikel genannt - linke Kammer (Ventriculus sinister), auch linker Ventrikel genannt Die Vorhöfe und Kammern sind jeweils über Ventilsysteme (Herzklappen) miteinander verbunden (siehe unter Herzklappen). Die beiden Vorhöfe liegen oberhalb, die beiden Kammern unterhalb der Vorhof-Kammer-Grenzen (Atrio-Ventrikular-Ebene).Nach außen ist diese Grenze sichtbar in einer Querfurche, dem Sulcus coronarius. Eine durch diese Furche gelegte Ebene bildet die Herzbasis. In dieser Ebene sind sämtliche Herzklappen angeordnet. Daher wird sie auch als Ventilebene des Herzens bezeichnet (siehe Folie 12 III.2, M 01). Durch die Herzscheidewand, das Septum, wird das Herz in eine rechte und eine linke Hälfte geteilt, die keine Verbindung untereinander mehr aufweisen (Beim Herzen eines Ungeborenen ist dies anders!). Die Grenze zwischen rechter und linker Kammer ist von außen an einer vorderen und einer hintereren Längsfurche (Sulcus interventricularis ) erkennbar. Die Herzspitze gehört zum linken Ventrikel. Die Herzwand besteht im Wesentlichen aus dem Herzmuskel, dem Myocard. Es handelt sich um quergestreifte Muskulatur, die der Skelettmuskulatur entspricht, die zusätzlich über Glanzstreifen (lichtbrechende Querlinien) verfügt. Hier sind benachbarte Muskelfasern eng miteinander verzahnt. Die Dicke der Herzmuskelfasern nimmt bis zum Erwachsenenalter zu, fällt aber nach dem 60. Lebensjahr wieder ab. Die Faserzüge der Ventrikelmuskulatur sind in einer spezifischen Weise angeordnet: Von der Ventilebene aus verlaufen Schrägfasern außen zur Herzspitze. Von dort aus steigt eine innere Längsfaserschicht wieder auf. Aus der äußeren Schrägfaserschicht zweigen in verschiedenen Höhen Faserbündel aus, die eine mittlere Ringfaserschicht bilden. Diese Anordnung hat den Zweck, eine möglichst konzentrische Verkleinerung der Herzhöhlen zu bewirken. Die Muskulatur der Vorhöfe ist nur schwach entwickelt (etwa 0,5 mm). Die Kammern sind muskelstärker, wobei die linke Kammer über die stärkste Muskulatur verfügt (etwa 10 – 15 mm und damit 2 – 3-mal so dick wie die Wand der rechten Kammer). Die Vorhöfe können etwa je 40 Millimeter Blut fassen, die Kammern etwa je 100 Millimeter. Innen und außen ist das Myocard jeweils von einer dünnen Haut überzogen, der Herzinnenhaut (Endocard) und der Herzaußenwand (Epicard) (siehe Folie 09 III.2, M 01). Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 3 von 20 Die Herzinnenhaut überzieht die ganze Innenfläche des Herzens einschließlich der Klappen und glättet sie. Es handelt sich um ein Bindegewebe mit eingelagerten elastischen Fasern und glatten Muskelfasern. Das Epicard, die Außenhaut, ist fest mit der muskulären Oberfläche des Herzens verwachsen und gleicht Unebenheiten an der Herzoberfläche aus. Das gesamte Herz ist vom Pericard, dem Herzbeutel umhüllt. Er besteht aus Bindegewebe, bildet ein Gleitlager für das Herz (der Raum zwischen Epi- und Pericard ist mit Flüssigkeit gefüllt) und hemmt seine Überdehnung. Das Pericard ist mit dem Zwerchfell verwachsen und über Bindegewebsfäden an der Wirbelsäule, dem Brustbein und der Speiseröhre beweglich aufgehängt. Das Herz ist von beiden Seiten her von Lungengewebe eingerahmt. Die Atembewegungen des Zwerchfells führen das Herz auf und ab, und es kommt zu einer Art Massage, die den Blutstrom vom Herzen fördern kann. Die Klappen des Herzens arbeiten als Rückschlagventile und lenken somit die Strömungsrichtung des Blutes innerhalb des Herzens, das heißt das Blut kann nur in eine Richtung strömen und nicht zurückfließen. Herzklappen befinden sich an den Ein- und Auslassöffnungen der Kammern. Zur Abdichtung der Kammern gegen die Vorhöfe dienen die AtrioVentrikular-Klappen. Zwischen rechtem Vorhof und rechter Kammer befindet sich die drei-zipfelige Tricuspidal-Klappe (tricuspis – dreispitzig), zwischen dem linken Vorhof und der linken Kammer die zwei-zipfelige Mitralklappe (von mitra, der zweispitzigen Bischofsmütze). Aufgrund ihres Aussehens bezeichnet man sie als Segelklappen. Die Segel öffnen sich (passiv) durch das Einströmen des Blutes in die Kammer. Durch den Druck des zurückströmenden und sich in der Kammer ausbreitenden Blutes verschließen die Segel die Öffnung wieder (ebenfalls passiv). Da die Segel keine Versteifungselemente aufweisen und große Öffnungen verschließen müssen, sind die Segel über Sehnen mit Papillarmuskeln des Myocards (warzenartige Muskelvorsprünge des Kammermyocards) verbunden. Die Papillarmuskeln müssen sich verkürzen, straffen so die Sehnenfäden, damit die Segel nicht in den Vorhof durchschlagen (siehe Folie 11, 14 III.2, M 01). Die Ausströmungsöffnungen der Kammern werden durch Taschenklappen (Semilunar-Klappen; semi – halb, luna – Mond) verschlossen, so dass in der Erschlaffungsphase das Blut aus der Aorta bzw. der Lungenarterie nicht zurückströmen kann. Die Taschenklappen bestehen aus jeweils drei halbmondförmigen Bindegewebsplatten, deren Ränder verstärkt sind. Sie sehen aus wie Taschen. Diese spezielle Architektur verhindert das Zurückschlagen der Klappen .Im geschlossenen Zustand entsteht durch die sich eng aneinanderlegenden drei Taschen ein Dreistrahliger Stern (wie ein Mercedes-Stern). Die Klappe zwischen rechter Kammer und Lungenschlagader Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 4 von 20 heißt Pulmonalklappe, die zwischen linker Kammer und Aorta Aortenklappe (siehe Folie 11, 13 III.2, M 01). Die vier Öffnungen des Klappenapparates sind versteift durch Bindegewebsringe, von denen die Klappen entspringen. Sie sind recht starr und verändern ihre Form bei den Herzkontraktionen wenig. Daher bezeichnet man sie in ihrer Gesamtheit als Herzskelett. Gefäßversorgung des Herzens Die arterielle Versorgung des Herzens erfolgt über zwei Koronararterien, die kurz hinter der Aortenklappe aus der Aorta entspringen (siehe Folie 27, 28 III.2, M 01). Die linke Koronararterie (Arteria coronaria sinistra) versorgt den überwiegenden Teil der muskelstarken linken Kammer und nimmt daher ⅘ der gesamten Blutmenge zur Herzversorgung auf. Sie teilt sich sehr bald in einen Ramus interventricularis anterior, der in der vorderen Längsfurche zur Herzspitze verläuft, und einen Ramus circumflexus, der in der Kranzfurche (Querfurche) weiter verläuft und die Rückfläche der linken Kammer erreicht. Dieser Ast versorgt auch den linken Vorhof und kann das Versorgungsgebiet der rechten Koronararteie teilweise übernehmen (sog. Rechtsbzw. Linksversorgungstyp der Kammerhinterwand). Die rechte Koronararterie (A. coronaria dextra) entspringt über dem rechten Teil der Aortenklappe, folgt der Herzkranzfurche nach hinten, dort verläuft ein Teil als Ramus interventricularius posterior durch die hintere Längsfurche zur Herzspitze. Die Kammerscheidewand wird von beiden Herzkranzgefäßen versorgt. Alle drei Arterien verzweigen sich in viele weitere Verästelungen, die den ganzen Herzmuskel umfassen. Der Bau der Herzkranzgefäße unterscheidet sich von der gleichwertiger Arterien: Ihre Wand enthält mehr längsverlaufende Muskelfasern und eine auffällig dicke Intima (Gefäßinnenwand). Direkt nach der Abzweigung von der Aorta haben sie einen Durchmesser von etwa 3 mm. Das Blut aus den Venen des Herzens, die im wesentlichen parallel zu den Koronararterien verlaufen, sammelt sich überwiegend im Sinus coronarius, der im Bereich der hinteren Kranzfurche in den rechten Vorhof mündet. Nur ein kleiner Teil des venösen Blutes wird direkt in die Herzhöhlen geleitet. Erregungsbildungs- und Erregungsleitungssystem des Herzens und Herznerven Die rhythmischen Kontraktionen des Herzens werden durch Erregungen ausgelöst, die im Herzen selbst entstehen, in einem spezifischen Erregungsbildungs- und -leitungssystem. Es handelt sich hier um ein System Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 5 von 20 von spezifischen Muskelfasern, die sich von der sonstigen Herzmuskulatur unterscheiden. Die Zentren dieses Systems werden als Knoten bezeichnet (die Muskelfasern sind knotenförmig verwirrt). Der Sinus-Knoten liegt an der Grenze zwischen der Einmündung der oberen Hohlvene und dem rechten Vorhof. Er wird als Schrittmacher der Herzbewegung bezeichnet und ist das primäre Erregungsbildungszentrum, hier wird die Erregung spontan und in einer rhythmischen Folge von 60 – 80 Impulsen/Minute (Sinusrhythmus) gebildet (siehe Folie 30 III.2, M 01). Vom Sinus-Knoten breitet sich die Erregung zunächst über die Muskulatur beider Vorhöfe mit einer Geschwindigkeit von etwa 1m/s aus und greift dann auf den Atrio-Ventrikular- (AV)-Knoten über (siehe Folie 30, 31 III.2, M 01). Der AV-Knoten (auch Aschoff-Tawara-Knoten) liegt am Boden des rechten Vorhofs nahe dem Septum unmittelbar oberhalb der Tricuspidalklappe. Der AV-Knoten leitet die Erregung nur verzögert weiter (0,05 – 0,1 m/s) Hierdurch wird gewährleistet, dass die Kammerkontraktion erst nach Ablauf der Vorhofkontraktion erfolgen kann. Vom AV-Knoten aus wird die Erregung weitergeleitet durch den Stamm (Truncus) des Hisschen Bündels. Dieses liegt am Scheitel der Kammerscheidewand und durchzieht als einzige erregungsleitende Verbindung zwischen Vorhöfen und Kammern das bindegewebige Herzskelett, um sich dann aufzuteilen in den rechten und linken Tawara-Schenkel, die beiderseits der Kammerscheidewand zur Basis der Papillarmuskeln ziehen (siehe Folie 31, 32 III.2, M 01). Der linke Tawara-Schenkel verläuft im linken Ventrikel und teilt sich in einen vorderen und hinteren Ast auf. Die Endaufzweigungen des Erregungsleitungssystems bilden die Purkinje-Fasern, die in das Myocard übergehen. Die Erregungsleitung vom His-Bündel bis zu den Purkinje-Fasern läuft mit einer Geschwindigkeit von 2 – 3 m/s. So gelangt die Erregung nahezu gleichzeitig zu vielen Orten des Myocards, um sich dann etwas langsamer über die ganze Arbeitsmuskulatur auszubreiten. Durch die spezielle Verbindung der Herzmuskelfasern untereinander über die Glanzstreifen ist eine schnelle Erregungsleitung sichergestellt. Das Zusammenziehen des Herzens sieht aus wie eine Zuckungswelle, die an den Vorhöfen beginnt und über die Kammerwände zur Herzspitze gelangt. Der Antrieb der Herzaktion geht normalerweise vom Sinusknoten (primäres Erregungsbildungszentrum) aus. Doch auch alle anderen Teile des Erregungsleitungssystems sind zur rhythmischen Erregungsbildung befähigt, doch mit zunehmend geringeren Frequenzen. Daher wird die langsamere Erregungsbildung der nachgeordneten Zentren überspielt und Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 6 von 20 dem ganzen System der Sinusrhythmus aufgezwungen. Fällt der Sinusknoten aus oder findet die Erregungsleitung über die Vorhöfe nicht statt, übernimmt der AV-Knoten mit einer Frequenz von 40 – 60 Impulsen/min die Schrittmacherfunktion (sekundäres Erregungsbildungszentrum). Das tertiäre Erregungsbildungszentrum (Hissches Bündel) im ventrikulären Leitungssystem übernimmt die Schrittmacherfunktion mit einer Frequenz von 25 – 40 Impulsen/min bei einem totalen Herzblock, wenn die Erregungsleitung von den Vorhöfen auf die Ventrikel total unterbrochen ist. Das Herz des Erwachsenen schlägt im Ruhestand 60 bis 90-mal pro Minute, bei kleineren Kindern sind es etwa hundert Schläge, bei Säuglingen 120. Die autonome Herztätigkeit wird reguliert und den Bedürfnissen des Gesamtkörpers angepasst durch die Herznerven (siehe Folie 33 III.2, M 01), die von den kreislaufregulierenden Zentren im verlängerten Rückenmark zum Herzen ziehen und zum vegetativen Nervensystem gehören und somit unserem Willen nicht unterliegen. Die Nervenfasern des Sympathicus fördern die Herztätigkeit, die des Parasympathicus hemmen sie (siehe Folie 34 III.2, M 01). Sie wirken dauernd auf das Herz ein. Ihre Wirkung wird übertragen durch die Transmitter Adrenalin und Noradrenalin für den Sympathicus sowie Acetylcholin für den Parasympathicus. Steigt zum Beispiel bei körperlicher Belastung der Energieverbrauch in der Muskulatur, so wird dies zunächst durch „Muskelfühler“ wahrgenommen. Diese geben die Information an das Gehirn. Von dort wird eine Meldung über die Herznerven an den Sinusknoten gegeben, um die Herzfrequenz entsprechend anzupassen. Jeder Erregungsvorgang im Organismus ist von dem Auftreten bioelektrischer Potentiale begleitet, die als Aktionsstrom ableitbar sind. Normalerweise ist eine Zelle polarisiert, d.h. sie ist innen positiv geladen und außen negativ. Diese Polarisation kommt durch eine bestimmte Ionenverteilung zustande (Na-Ionen außen, K-Ionen innen). Beim Erregungsvorgang verändert sich die Ionenverteilung (Na –Ionen strömen nach innen), die Zelle ist nun innen positiv geladen, die Membran wird depolarisiert. Diese Depolarisation findet am Herzen spontan statt. Anschließend strömen K –Ionen aus der Zelle, die Zelle ist wieder negativ geladen gegenüber außen, das Membranpotential wird wieder hergestellt, es kommt zur Repolarisation, die am Herzen verzögert erfolgt. Herztätigkeit Jeder im Herzen entstandene elektrische Impuls führt zu einer Kontraktion der Herzmuskulatur. Die rhythmische Kontraktion und Erschlaffung des Herzmuskels wird durch die Ventilwirkung der Herzklappen in eine Pumpwirkung mit gerichtetem Ausstrom umgesetzt. Das Herz arbeitet als Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 7 von 20 Saug-Druck-Pumpe. Durch die Kontraktion der beiden Kammern (Ventrikelsystole) wird das Blut durch die geöffneten Taschenklappen in die Pulmonalarterie bzw. die Aorta gedrückt. Die Atrio-Ventrikularklappen sind hierbei geschlossen. In der Ventrikeldiastole dagegen strömt das Blut durch die geöffneten Atrio-Ventrikular-Klappen in die Kammern ein, während die Taschenklappen geschlossen sind (siehe Folie 15, 16 III.2, M 01). Das Öffnen und Schließen der Klappen erfolgt aufgrund der Druckverhältnisse in den jeweils angrenzenden Räumen, d. h. passiv. So lassen sich in jedem Herzzyklus vier Phasen unterscheiden (siehe Folie 20 III.2, M 01): - Ventrikel-Systole (Kontraktionsphase) 1. Anspannungsphase (siehe Power Point Präsentation III.2, M 01 Folie 17): alle Klappen sind geschlossen; es kommt zu einem steilen Druckanstieg in der Kammer. Steigt dieser intraventrikuläre Druck über denjenigen, der in den Arterien herrscht, öffnen sich die Taschenklappen und die 2. Austreibungsphase (siehe Power Point Präsentation III.2, M 01 Folie 18) beginnt. Dabei steigt der Ventrikeldruck noch an, um gegen Ende der Systole wieder abzufallen. Das Schlagvolumen während der Austreibungszeit beträgt für jeden Ventrikel etwa 70 ml, genauso viel bleibt in der Kammer zurück. Schlägt das Herz mit einer Frequenz von 70 Schlägen/min, werden etwa 5 l/min gefördert (Herzminutenvolumen), das sind etwa 300 Liter/Stunde. Der Druck steigt auf den systolischen Maximalwert: linker Ventrikel: 120 mm Hg rechter Ventrikel: 20 – 32 mm Hg - Diastole (Erschlaffungsphase) 1. Entspannungsphase: Der Druckabfall im Ventrikel bewirkt das Schließen der Taschenklappen. Auch die Segelklappen sind noch geschlossen. Fällt der intraventrikulare Druck unter den des Vorhofs, öffnen sich die Segelklappen. Die 2. Füllungsphase beginnt. Durch den relativen Ventrikelunterdruck gegenüber dem Vorhof wird das Blut in die Kammern gesaugt. Das Herz funktioniert als Saug-Pumpe. Die Atrio-Ventrikular-Klappen schließen sich wieder bei Druckausgleich. Die nachfolgende Vorhofsystole unterstützt nur unwesentlich die Kammerfüllung. Die Füllung des Herzens mit Blut während der Diastole wird gewährleistet durch verschiedene Bedingungen: 1. Das Blut fließt unter einem geringen Restblutdruck in den Venen langsam dem Herzen zu. Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 8 von 20 2. Durch die regelmäßigen Einatmungsbewegungen (Vergrößerung des Brustraumes) wird auch venöses Blut in den Brustkorb und in das Herz gesaugt. 3. Durch die Muskeltätigkeit in den Gliedmaßen wird der venöse Rückstrom gefördert. Die Zeit der Erschlaffung des Herzmuskels dient seiner Erholung. Während der Systole entsteht in der Herzwand ein so großer Druck, dass Koronararterien und Venen zusammengedrückt werden. Es kommt zum Stillstand der Durchblutung. Folglich wird der Herzmuskel nur während der Diastole über die Koronararterien durchblutet und mit neuen Nährstoffen und Sauerstoff versorgt (siehe Folie 19 III.2, M 01). Jeder Herzschlag erzeugt zwei Töne: - der 1. Herzton tritt zu Beginn der Systole während der raschen und kräftigen Druckentwicklung im Ventrikel auf (Anspannungston) und ist lang und dumpf. - Der 2. Herzton setzt zu Beginn der Diastole ein und ist kurz und hell. Er entsteht durch das Schließen der Taschenklappen am Ende der Austreibungsphase (Klappenton). Blutdruck Allgemein gesagt ist der Blutdruck der Druck, mit dem das Blut durch die Arterien fließt (siehe Folie 22 III.2, M 01). Der Blutdruck ist höher als der normale Luftdruck. Durch das Herz werden mit jedem Schlag der linken Herzkammer ungefähr 60 bis 90 ml Blut in die Aorta ausgestoßen. Das führt zu einem plötzlichen Druckanstieg, der sich als Druckwelle mit einer Geschwindigkeit von etwa 40 km/h entlang den Arterien ausbreitet. Diese Druckwelle kann man kurz nach dem Herzschlag an verschiedenen Stellen des Körpers, wo die Arterien dicht an der Oberfläche verlaufen, als Puls tasten (siehe Folie 46 III.2, M 01). Bei der Blutdruckmessung werden zwei Werte gemessen. Der höhere Wert gibt den Blutdruck bei der Kontraktion des Herzens, durch die das Blut in die Aorta ausgestoßen wird an. Das bedeutet, es wird gemessen, bis zu welcher Höhe der Druck bei jeder Herzkontraktion ansteigt. Der Wert ist der systolische Wert des Blutdrucks (siehe Folie 23 III.2, M 01). Der niedrigere Wert wird bei der Erschlaffung des Herzens, der Relaxation, gemessen. Das bedeutet, es wird gemessen, bis zu welchem Wert der Druck bei jeder Relaxation abfällt. Der Wert heißt entsprechend diastolischer Wert. Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 9 von 20 Deutlich wird, dass sich bei Veränderungen des Blutdrucks zwei verschiedene Werte verändern können, der systolische und der diastolische Blutdruck (siehe Folie 25, 26 III.2, M 01). Beim systolischen Blutdruck steigt der Wert wenn, - die aus der linken Herzkammer ausgestoßene Blutmenge ansteigt. Der Grund dafür ist, dass dann das Herz kräftiger schlagen muss, damit die größere Blutmenge transportiert werden kann - die Geschwindigkeit, mit der der Herzmuskel kontrahiert, ansteigt, d.h. das Herz schlägt schneller und muss sich daher mehr anstrengen - die Elastizität der herznahen Gefäße, insbesondere der Aorta, geringer wird. Das bedeutet, je elastischer die Arterien einen plötzlich ansteigenden Druck auffangen, desto geringer steigt der systolische Druck. Sind beispielsweise Gefäße durch Arteriosklerose (Arterienverkalkung) nicht mehr so elastisch, können sie nicht mehr so gut nachgeben. Dadurch steigt der Druck in den Gefäßen an Der diastolische Blutdruck steigt, wenn der Widerstand, der dem Blutfluss entgegensteht, steigt. Das ist beispielsweise dann der Fall, wenn die Blutgefäße enger werden. Der systolische Blutdruck steigt natürlich auch dann an, wenn sich der Mensch anstrengt. Das kann jeder an sich beobachten, wenn er eine Treppe hinaufsteigt. Das Herz beginnt schneller und kräftiger zu schlagen, weil der Körper für diese Anstrengung mehr Sauerstoff braucht. Nach einiger Zeit beruhigt sich aber der Herzschlag wieder und der Blutdruck sinkt auf einen normalen Wert. Das Gefäßsystem Bau der Gefäße Das Blut zirkuliert, angetrieben vom Herzen, in einem geschlossenen System, das aus verschiedenartigen Gefäßen besteht. Diese Gefäße unterscheiden sich hinsichtlich ihrer Funktion und damit auch in ihrem Aufbau (siehe Folie 37 III.2, M 01). Arterien sind die Gefäße, die das Blut vom Herzen weg zu den Geweben und Organen führen. Venen sind die Gefäße, die das Blut zum Herzen hinführen. Die Wand sowohl von Arterien als auch von Venen ist aus drei Schichten aufgebaut (siehe Folie 39, 40 III.2, M 01): - Intima (innere Schicht): sie besteht aus einer dünnen Haut (Endothel, dicht aneinander liegende abgeplattete Zellen) und Bindegewebe mit Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 10 von 20 elastischen Anteilen. Sie glättet die Gefäßwand und ermöglicht somit ein nahezu reibungsloses Gleiten des Blutes. - Media (mittlere Schicht): sie wird gebildet von einer dichten Schicht ringoder spiralförmig angeordneter glatter Muskelfasern, zwischen denen Bindegewebsfasern liegen. Herrschen elastische Fasern vor allem in den herznahen Arterien vor, so nennt man diese Gefäße Arterien des elastischen Typs (herznah, große Dehnbarkeit, Windkesselfunktion). Sind bei Arterien mehr Muskelfasern vorhanden, bezeichnet man sie als Arterien des muskulösen Typs (weiter vom Herzen entfernt, weniger dehnbar). Durch die Muskelschicht kann die Arterie ihren Durchmesser, das Lumen, verändern. So können sich die Arterien an alle Erfordernisse, etwa Veränderungen des Blutdrucks, anpassen. - Externa oder Adventitia (äußere Schicht): sie besteht aus kollagenen und elastischen Fasern und verbindet das Gefäß mit der Umgebung. Die kleinsten Arterien des Arterienbaumes bestehen nur noch aus einer Schicht Endothelzellen. Das erleichtert den Austausch von Nährstoffen und Sauerstoff. Jede der drei Schichten kann durch eine entsprechende Beanspruchung verstärkt werden. Die Arterien haben eine wesentlich dickere Wand als gleichgroße Venen, ihre Schichtung ist wesentlich deutlicher ausgeprägt. Die Wand der Venen ist zudem lockerer gebaut, insbesondere die Media. Die Wand der größeren Gefäße wird im inneren Drittel vom Lumen her durch Diffusion ernährt. Die Ernährung der äußeren Schicht erfolgt über kleine Gefäße, die in der Externa verlaufen. Ebenso in der Externa befinden sich vegetative Nerven, die sich bis zur Intima hin verzweigen. Die Venen verfügen als Besonderheit gegenüber den Arterien über Venenklappen (siehe Folie 41 III.2, M 01), die sich vor allem in den Gliedmaßen finden. Sie sind in den tiefen Venen der unteren Körperhälfte viel häufiger als in oberflächlichen Gefäßen. Die Organvenen und die großen Venenstämme sind nahezu klappenlos. Die Venenklappen haben die Aufgabe, das Zurückströmen des Blutes zu verhindern und bei äußerem Druck auf die Vene den Bluttransport in Herzrichtung zu fördern. Arbeitsprinzip der Venenklappen Bei jedem Schlag pumpt das Herz Blut in die Arterien. Die Druckwelle weitet die Arterien. Da Arterien und Venen oft nebeneinander liegen, wird der Druck auf die Venen übertragen (Arterienpumpe) Dadurch wird das Blut in den Venen weiter gedrückt, wobei sich die untere (fußwärts liegende) Klappe als Rückschlagventil schließt und die obere aufgedrückt wird. So fließt das Blut in eine Richtung. Ebenso wirkt sich die Kontraktion von Muskeln (Muskelpumpe), die dicht um die Venen liegen, aus (siehe Folie 42, 43 III.2, M 01). Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 11 von 20 Aufbau des Gefäßsystems (siehe „Handbuch der Herzgruppenbetreuung“ Kapitel 5, Seite 57 f, Kapitel 6, Seite 75 bis 77) Das Herz-Kreislauf-System besteht aus hinter- und nebeneinander geschalteten Gefäßen. Die rechte und linke Herzhälfte sind als Pumpen eingefügt. Durch ein Druckgefälle kann das Blut nur in eine Richtung fließen (siehe Folie 35, 36, 44 III.2, M 01). Das Blut wird von der linken Herzkammer stoßweise mit der Systole in die Aorta gepresst. Dieses rhythmische Strömen wird von der Aorta und den nachfolgenden großen Arterien (bis hin zur Art. Iliaca) in ein gleichmäßiges Strömen umgewandelt, indem sich die zunächst stark gedehnten Gefäße während der Diastole und dem damit einhergehenden Druckabfall wieder zusammenziehen und dem Blut einen weiteren Antrieb geben – Windkesselfunktion (siehe Folie 21 III.2, M 01). Die Aorta steigt zunächst auf und verläuft dann in einem Bogen nach links hinten. In diesem Bogen zweigen drei große Arterien ab, die Kopf, Hals und Arme versorgen (Truncus brachiocephalicus, Arteria carotis communis sinistra, Arteria subclavia sinistra) (siehe Folie 45 III.2, M 01). Die Aorta teilt sich im Bauchraum in weitere Arterien auf, die Eingeweide, Becken und untere Extremitäten versorgen. Die Arterien verzweigen sich in kleine Arterien, weiter in Arteriolen und schließlich in die feinsten Haargefäße, die Kapillaren. Diese haben nur noch eine äußerst dünne Wand, die lediglich aus Endothelzellen besteht. Hier ist die Strömungsgeschwindigkeit stark verlangsamt, so dass durch die dünne Haut ein Stoffaustausch stattfinden kann. Die Kapillaren münden in die Endverzweigungen des venösen Systems ein, in die Venolen. Von dort gelangt das Blut in immer größer werdende Gefäße, in die kleinen Venen, die großen Venen, zu der unteren bzw. oberen Hohlvene in den rechten Vorhof (siehe Folie 47 III.2, M 01). Dieser Teil des Systems wird als Körperkreislauf oder großer Kreislauf bezeichnet (siehe Folie 36 III.2, M 01). Von dem rechten Vorhof wird das Blut in die rechte Kammer gedrückt. Von dort wird es in die Lungenschlagader (Pulmonalarterie) weitergepumpt. Diese teilt sich in einen rechten und einen linken Ast auf für den rechten und den linken Lungenflügel. Auch hier findet eine weitere Verzweigung der Arterien statt. Die Kapillaren umspinnen die Lungenbläschen, um einen großräumigen Gasaustausch zu ermöglichen. Über die Lungenvenen gelangt nun sauerstoffreiches Blut zum linken Vorhof. Diesen Teil des Systems bezeichnet man als kleinen Blutkreislauf oder Lungenkreislauf. Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 12 von 20 Atmungsorgane (siehe „Handbuch der Herzgruppenbetreuung“ Kapitel 5, Seite 59 f., Kapitel 6, Seite 81 f.) Das Blut, das vom Herzen durch das Gefäßsystem des Körpers gepumpt wird, hat die Aufgabe, die Organe mit Nährstoffen und Sauerstoff zu versorgen und andererseits Abbauprodukte und Kohlendioxid abzutransportieren. Ein wesentlicher Stoffumtauschplatz ist hierbei die Lunge, wo Kohlendioxid vom Blut abgegeben und Sauerstoff aufgenommen wird. Aufbau und Funktion des Atemapparates Man unterscheidet einen inneren und einen äußeren Atemapparat (siehe Folie 02, 03 III.2 M 03). Der äußere Atemapparat umfasst den gesamten Körper: Rumpf, Becken, Extremitäten, Kopf und die Atem- bzw. Atemhilfsmuskulatur. In diesem Bereich limitieren der Tonus und die sonstige Beschaffenheit der Muskeln, die Dehnbarkeit des Gewebes und die Beweglichkeit von Gelenken die Atemtiefe (siehe Folie 04, 05 III.2 M 03). Der innere Atemapparat beinhaltet die oberen und unteren Luftwege sowie die Lunge (siehe Folie 06 III.2, M 03). Die oberen Luftwege bestehen aus Nase, Mund und Rachen. Die Nase hat hinsichtlich der Atemluft folgende Aufgaben zu erfüllen (siehe Folie 10 III.2, M 03): - Erwärmung und Befeuchtung – diese erreicht sie durch drei übereinander liegende mit einer speziellen Schleimhaut überzogene Muskelplatten an den äußeren seitlichen Wänden des Nasenraumes. - Reinigung – diese erfolgt mit Hilfe kleiner Flimmerhärchen, die auf der Schleimhaut lokalisiert sind. Die unteren Luftwege bestehen aus Luftröhre, Bronchien und Lunge (siehe Folie 08, 09 III.2, M 03). Die Lunge (Pulmo) Die Lunge ist nach HÖFLER ein schwammartiges elastisches Organ. ROST betitelt die Lunge als ein Hohlraumsystem. Durch die Einatmung wird dieses ausgeweitet und bei der Ausatmung eingeengt. Die Lunge wird gebildet durch die Hauptbronchien, die kleineren Unteräste – die Lappenund Segmentbronchien – und die traubenartig angelegten Lungenbläschen (Alveolen) (siehe Folie 07, 08, 09, 10 III.2, M 03). Man kann die Lunge in zwei Lungenflügel aufteilen, in die jeweils eine Hauptbronchie hineinragt. Diese verzweigen sich jeweils in die Bronchien und schließlich in die Alveolen. Die Lunge wird eingehüllt von der Pleura, Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 13 von 20 die aus zwei Blättern gebildet wird. Der eine zur Lunge gelegene Teil wird als Lungenfell bezeichnet. Der zu den Rippen gelegene Teil wird als Rippenfell benannt. Zwischen diesen beiden Schichten ist eine Flüssigkeit eingeschlossen. Diesen Spalt bezeichnet man als Pleuraspalt. Dieser sorgt dafür, dass die Lunge bei der Erweiterung des Brustraumes der Bewegung der Rippen folgt und auf diese Weise aufgedehnt wird. Die Lungen verhalten sich bei dem Atemvorgang passiv. Sie folgen durch den Sog des Pleuraspaltes den Bewegungen des Brustkorbes. Je mehr die Lunge aufgedehnt wird, desto größer ist der Unterdruck im Pleuraspalt. Bei der Einatmung beträgt dieser bis zu 30 mmHg, bei der Ausatmung etwa 6 mmHg. Der rechte Lungenflügel besteht aus drei Lungenlappen (oberer, mittlerer, unterer), der linke nur aus zwei Lappen (oben, unten). Jeder Lappen wird aus Lungensegmenten gebildet (rechts insgesamt 10 Segmente, links 9) und durch Segmentbronchien versorgt. Das Verhältnis der Luftkapazität der beiden Lungenflügel beträgt etwa 4:3. Der Körper besitzt ca. 300 - 400 Lungenbläschen. Die Atemfläche dieser umfasst nach LINDNER ungefähr die Größe eines Tennisplatzes. Nach ROST sind dies etwa 100 qm Austauschfläche für die Atemgase. Zum Verständnis einer Reihe von Lungenerkrankungen sind einige Kenntnisse über den feingeweblichen Aufbau der Atemwege unerlässlich. Die Innenauskleidung der Atemwege wird als Epithel bezeichnet. Von diesem gibt es verschiedene Formen. Die oberen Atemwege sind mit einem Plattenepithel ausgekleidet, in den Bronchien befindet sich ein Zylinderflimmerepithel. Es besteht aus zylinderförmigen Zellen mit je einer Geißel an der Oberfläche. Die rhythmischen Bewegungen einer großen Zahl dieser Flimmerhaare führen zu einem Flüssigkeitsstrom, der Fremdkörper aus den Atemwegen schwemmt. Die Flüssigkeitsschicht wird durch in das Epithel eingelassene schleimbildende Drüsen produziert. Unterhalb des Epithels befinden sich glatte Muskelfasern, die nicht der Willkürmotorik, sondern dem vegetativen Nervensystem unterworfen sind. Durch sie werden bei erhöhtem Sauerstoffbedarf und verstärkter Atmung die Bronchien weitgestellt. Die Alveolen sind von sehr dünnen und feinsten Blutgefäßen (Kapillaren) durchzogenen Wand umgeben. Diese ermöglicht einen raschen Austausch von Atemgasen zwischen dem Inneren der Alveolen und den Kapillaren (siehe Folie 11, 12, 13 III.2, M 03). Umgeben wird die Lungen vom Brustkorb. Diese wird durch die Wirbelsäule, den Rippen und dem Brustbein gebildet und bietet der Lunge Schutz. Nach unten hin schließt sich das Zwerchfell (Diaphragma) an. Zwischen den beiden Lungenhälften liegt das Mediastinum, welches das Herz und die großen Blutgefäße enthält. Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 14 von 20 Das Zwerchfell Es sorgt hauptsächlich für die Belüftung der unteren Lungenlappen. Es durchzieht die gesamte Körpermitte und trennt den Brust- und den Bauchraum voneinander. In der Ruhelage ist das Zwerchfell hochgewölbt, kontrahiert es sich, so flacht es nach unten ab. Auf diese Weise macht es der Lunge Platz, sich auszubreiten. Durch die Auf- und Abbewegung bei der Atmung drücken das Zwerchfell auf die unter ihm liegenden Organe, die Leber, die Milz, der Magendarmapparat und die Nieren. Diese werden massiert und zur Tätigkeit angeregt. Der Darmträgheit wird entgegengewirkt und die Verdauung gefördert. Blut wird aus der Leber herausgedrückt und kann leichter zum Herzen zurückfließen. Wandert das Zwerchfell nach unten so wird das Herz ein wenig in „die Länge“ gezogen und erweitert. Begibt sich das Zwerchfell wieder in seine Ausgangsstellung so werden Lunge und Herz gedrückt. Das Zwerchfell übernimmt hier die Funktion einer (hilfreichen) Pumpe und unterstützt das Herz in seiner Tätigkeit. Durch den Massageeffekt kommt es zu einer besseren Durchblutung der Herzwände und zur Vorbeugung von Arteriosklerose. Auch die sonstige Kreislauftätigkeit wird unterstützt- wölbt sich das Zwerchfell bei der Ausatmung nach oben so kommt es durch einen Sog zu einem verstärkten venösen Rückfluss zu Herzen. Das Immunsystem wird durch den verstärkten Abtransport von Lymphflüssigkeit unterstützt. Eintrittswege der Luft in den Körper, bzw. Nasen- und Mundatmung Die Luft kann hauptsächlich auf zwei Wegen in den Körper gelangen – durch die Nase oder durch den Mund. Die Nasenatmung hat gegenüber der Mundatmung viele Vorteile, die im Folgenden erläutert werden sollen. Diese kann jedoch bei stark erhöhtem Atembedarf nicht mehr ausgeführt werden, der Körper bevorzugt dann die Mundatmung. Nase und Nasenatmung Es ist sinnvoll die Atemluft durch die oberen Nasengänge fließen zu lassen, da aufgrund des längeren Weges und des erhöhten Reibungswiderstand durch die vielen Windungen die Atemzugtiefe erhöht. Die Nase hat folglich eine atmungsregelnde Funktion. Außerdem erfolgt durch den notwendigen Kraftaufwand eine Kräftigung und Mobilisierung der Atemmuskeln, insbesondere des Zwerchfells. Ein gezieltes Training des Zwerchfells kann erfolgen. Beispiel: Vergrößere den Atemwiderstand, indem du mit Hilfe deiner Finger die Nasenlöcher leicht zusammendrückst. Gegen diesen Atemwiderstand muss das Zwerchfell nun anarbeiten. Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 15 von 20 Die Nasenmuscheln bilden 3 Nasengänge, den oberen, den mittleren und den unteren. Der obere wird durch das durchlöcherte Siebbein abgegrenzt. Dieses besteht aus vielen kleinen Öffnungen die mit Luft gefüllten sind und durch welche die Riechnerven zur oberen Nasenhöhle gelangen. Aufgrund der Schwellkörper an den Nasenwänden und den engen Naseninnenraum und dem dadurch zustande kommenden Strömungswiderstand bestehen Druckunterschiede zwischen dem Nasenvorhof und dem Nasenrachenraum. Im Bereich des Brustkorbes entsteht ein Unterdruck, der eine vermehrte Ansaugung des venösen (kohlensäurehaltigen) Blutes bewirkt. Der venöse Rückstrom und somit die Kreislauftätigkeit werden also durch die Nasenatmung unterstützt. Die Luft kommt langsam und gereinigt in den Lungen an und die Luft hat genügend Zeit sich in den Alveolen auszubreiten und der Sauerstoff kann in das Kapillarblut eintreten. Ebenso kann das Blut ausreichend von dem Abfallprodukt Kohlendioxid befreit werden. Richtige Atmung Die richtige Ein- und Ausatmung lässt sich durch folgende Charakteristika beschreiben: - Einatmung durch die Nase - Ausatmung durch den Mund mit Lippenbremse - nicht forcieren, ohne Druck, Gewalt oder Kraftaufwand atmen! - Schwerpunkt des Atemvorganges liegt auf Ausatemphase - Qualität der Einatmung ist von Art und Weise der vorangegangenen Ausatmung abhängig! - dreidimensionaler Vorgang => Rücken-, Lenden-, Brustkorb,- und Bauchbewegung Energiebereitstellung (siehe „Handbuch der Herzgruppenbetreuung“ Kapitel 6, Seite 66 bis 69 / Folie III.2, M 05) Didaktisch-methodische Überlegungen zur Erarbeitung - Vortrag anhand der Power Point Präsentationen - Lernprogramm zum Selbststudium mit abschließender Erfolgskontrolle - Gruppenarbeiten anhand der Arbeitsaufträge III.2, M 06; III.2, M 07; III.2, M 08 - Info-Paper zur Wiederholung der wichtigsten Zusammenhänge Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 16 von 20 Lehrmaterialien: Präsentation (ppt) III.2, M 01: Anatomie und Physiologie des HerzKreislauf-Systems Folie 01 III.2, M 01: Anatomie und Physiologie des Herz-Kreislauf-Systems Folie 02 III.2, M 01: Das Herz Folie 03 III.2, M 01: Herz – Lage im Körper Folie 04 III.2, M 01: Lage des Herzens im Brustkorb Folie 05III.2, M 01: Das Herz – Außenansicht Folie 06 III.2, M 01: Längsschnitt Herz Überblick Folie 07 III.2, M 01: Längsschnitt – Schema Folie 08 III.2, M 01: Das Herz – Längsschnitt Folie 09 III.2, M 01: Aufbau des Herzens Folie 10 III.2, M 01: Herzklappen Folie 11 III.2, M 01: Herzklappen – Lokalisation Folie 12 III.2, M 01: Herzklappen – Ventilebene Folie 13 III.2, M 01: Taschenklappen Folie 14 III.2, M 01: Segelklappen Folie 15 III.2, M 01: Herzaktion Folie 16 III.2, M 01: Systole – Diastole Folie 17 III.2, M 01: Systole – Anspannungsphase Druckverhältnisse Folie 18 III.2, M 01: Systole – Austreibungsphase Druckverhältnisse Folie 19 III.2, M 01: Systolen- und Diastolen-Dauer Folie 20 III.2, M 01: Herztätigkeit – Klappenfunktion Folie 21 III.2, M 01: Windkessel Folie 22 III.2, M 01: Blutdruck – Definition Folie 23 III.2, M 01: Blutdruck – Werte Folie 24 III.2, M 01: Blutdruck - Regulation Folie 25 III.2, M 01: Blutdruck – Schwankungen Systolisch Folie 26 III.2, M 01: Blutdruck – Schwankungen diastolisch Folie 27 III.2, M 01: Herzkranzgefäße Folie 28 III.2, M 01: Anatomie der Herzkranzgefäße Folie 29 III.2, M 01: Durchblutung des Herzens Folie 30 III.2, M 01: Erregungsbildung – Erregungsleitung autonomes System (1) Folie 31 III.2, M 01: Anordnung des Erregungsleitungssystems Folie 32 III.2, M 01: Erregungsbildung – Erregungsleitung autonomes System (2) Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 17 von 20 Folie 33 III.2, M 01: Herznerven Folie 34 III.2, M 01: Sympathicus / Parasympathicus Folie 35 III.2, M 01: Aufgabe des Herzens Folie 36 III.2, M 01: Körper- und Lungenkreislauf Folie 37 III.2, M 01: Gefäßsystem Folie 38 III.2, M 01: Gefäßsystem – Größen Folie 39 III.2, M 01: Blutgefäß – dQuerschnitt Folie 40 III.2, M 01: Bau eines Blutgefäßes Folie 41 III.2, M 01: Arterie – Vene Folie 42 III.2, M 01: Venenklappen – Muskelpumpe Folie 43 III.2, M 01: Arterienpumpe Folie 44 III.2, M 01: Herz-Kreislauf-System Schema Folie 45 III.2, M 01: Herz-Kreislauf-System Arterien Folie 46 III.2, M 01: Pulsmessen Folie 47 III.2, M 01: Herz-Kreislauf-System Venen Folie 48 III.2, M 01: Herzminutenvolumen Folie 49 III.2, M 01: Verteilung des HMV Folie 50 III.2, M 01: Daten zum Herz (1) Folie 51 III.2, M 01: Daten zum Herz (2) Folie 52 III.2, M 01: Daten zum Herz (3 Lernprogramm III.2, M 02: Aufbau und Funktion des Herz-KreislaufSystems Präsentation (ppt) III.2, M 03: Atmung Folie 01, M 03: Atmung Folie 02, M 03: Atmungsorgane Folie 03, M 03: Die inneren und äußeren Atemwege Folie 04, M 03: Atmungsorgane – äußerer Teil Folie 05, M 03: Atemmuskulatur Folie 06, M 03: Atmungsorgane – innerer Teil Folie 07, M 03: Kleiner Bronchus und Alveolen Folie 08, M 03: Bronchialsystem (Bild) Folie 09, M 03: Bronchialsystem Folie 10, M 03: Atmungsorgane – Aufgaben Folie 11, M 03: Gasaustausch in der Lunge (äußere Atmung) Folie 12, M 03: Diffusion Folie 13, M 03: Gasaustausch / Alveole Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 18 von 20 Folie 14, M 03: Steuerung der Atmung Folie 15, M 03: Atemregulation Folie 16, M 03: Koordination der Atmung Folie 17, M 03: Ökonomische Atmung Folie 18, M 03: Atmungsorgane – Zahlen Folie 19, M 03: Atmung – Größen Folie 20, M 03: Atemvolumina Folie 21, M 03: Lungenvolumina Folie 22, M 03: Lungenvolumina (2) Folie 23, M 03: Atemgrößen unter Belastung Präsentation (ppt) III.2, M 04: Blut Folie 01, M 04: Physiologie – Blut Folie 02, M 04: Aufgabe des Bluts Folie 03, M 04: Daten zum Blut Folie 04, M 04: Die roten Blutkörperchen Folie 05, M 04: Die weißen Blutkörperchen Folie 06, M 04: Die Blutplättchen Präsentation (ppt) III.2, M 05: Energiehaushalt Folie 01 III.2, M 06: Physiologie Folie 02 III.2, M 06: Energie – Haushalt Folie 03 III.2, M 06: Grundumsatz Folie 04 III.2, M 06: Arbeitsumsatz Folie 05 III.2, M 06: Energiestoffwechsel Folie 06 III.2, M 06: Energiebereitstellung Folie 07 III.2, M 06: Energiebereitstellung – Graphik Folie 08 III.2, M 06: Energiebereitstellung bei körperlicher Belastung Folie 09 III.2, M 06: Energiestoffwechsel Folie 10 III.2, M 06: Aerob / Anaerobe Energiegewinnung Folie 11 III.2, M 06: Die ersten zehn Sekunden Folie 12 III.2, M 06: Die drei Energiesysteme Gruppenarbeit III.2, M 06: Aufgaben des Bluts Gruppenarbeit III.2, M 07: Energiehaushalt Gruppenarbeit III.2, M 08: Atmung Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 19 von 20 Teilnehmermaterialien - - Lernprogramm Aufbau und Funktion des Herzens Lernprogramm III.2, M 02 Info-Paper: Gesundheitsakademie (1. Folge – Wie funktioniert das HerzKreislauf-System?) III.2 TN Gesundheitsakademie Literatur - Brusis, O.A. et al.:Handbuch der Herzgruppenbetreuung, Spitta Verlag, Balingen, 2002 - De Marées, H.: Sportphysiologie, Köln, 1980 - - - Eisenberg, B.M.: Herzinfarkt – Risiken, Vorbeugung, Behandlung, Wort & Bild, Baierbrunn, 1991 LVPR Baden-Württemberg: Unsere Gesundheitsakademie, Folge 1 bis 3; in „Herz im Takt“ ab Ausgabe Winter / Frühjahr 2002 Nackamura, T.: „Das große Buch vom richtigen Atmen“, Scherz - Verlag, Bern, 2001 - Netter, F.H.: Farbatlanten der Medizin, Bd.1. Thieme, Stuttgart 1976 - Schütz, Caspers, Speckmann: Physiologie, Urban & Schwarzenberg, München 1978 - Sobotta, J., Becker, H.: Atlas der Anatomie des Menschen. Bd.1 Urban & Schwarzenberg, München 1981 - Stiftung Warentest: Handbuch Herz und Kreislauf, Berlin 1996 - Thews, Mutschler, Vaupel: Anatomie, Physiologie, Pathophysiologie des Menschen. Wissenschaftliche Verlagsgesellschaft mbH , Stuttgart 1999 - Unverdorben, Brusis, Rost: Kardiologische Prävention und Rehabilitation. Lehrbuch für Ärzte in Herzgruppen. Dt. Ärzteverlag, Köln 1995 Aufbau und Funktion des Herz-Kreislauf-Systems / 2.1 / Seite 20 von 20