Vorlesung 02
Werbung

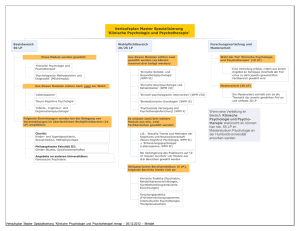
VLII Was sind psychische Störungen? psychische Gesundheit abweichendes Verhalten psychische Störung Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie und Psychotherapie. Heidelberg: Springer. Kapitel 2: Diagnostische Klassifikation psychischer Störungen Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Was ist Klinische Psychologie? Die derzeitige Situation Klinische Psychologie ist diejenige Teildisziplin der Psychologie, die sich mit psychischen Störungen und den psychischen Aspekten somatischer Störungen/Krankheiten befasst. Dazu gehören u.a. die Themen Ätiologie/Bedingungsanalyse, Klassifikation, Diagnostik, Epidemiologie, Intervention (Prävention, Psychotherapie, Rehabilitation, Gesundheitsversorgung, Evaluation). Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Störungsbezogene Aspekte Intrapersonell ........ Betrieb Schule Paar Gestörtes System ........ Neurodermitis Schmerz ........ Angststörung Gestörtes Funktionsmuster Depressive Störung ........ Lernen Denken Wahrnehmung Gestörte Funktion Interpersonell Familie Störungsübergreifende Aspekte Grundbegriffe (Definitionen, Geschichte etc.) Gesundheit/Krankheit Wissenschaftstheorie Ethik Klassifikation Diagnostik Epidemiologie Ätiologie/Bedingungsanalyse • Methodische Gesichtspunkte • Allgemeine Determinanten (Genetik, Biologische Aspekte, Umwelteinflüsse: Sozialisation, Stress etc.) Intervention • Methodische Gesichtspunkte • Gesundheitsversorgung • Interventionen (Prävention, Psychotherapie, Rehabilitation) Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Gesundheit und Seelische Gesundheit sind schlecht definierbar There is no one "official" definition of mental health (e.g cultural differences, assessment, competing professional theories) „An individual's ability to enjoy life and procure a balance between life activities and efforts to achieve psychological resilience“ (Positive Psychology). Mental health is an expression of our emotions and signifies a successful adaptation to a range of demands (Health psychology). WHO = "the individual realizes his or her own abilities, can cope with the normal stresses of life, can work productively and fruitfully, and is able to make a contribution to his or her community". Field of Global Mental Health: = 'the area of study, research and practice that places a priority on improving mental health and achieving equity in mental health for all people worldwide'. Lösung? Seelische Gesundheit = Abwesenheit einer psychischen Störung? Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Wohlbefinden ist noch problematischer … Commonly used in philosophy to describe what is non-instrumentally or ultimately good for a person. The question of what well-being consists in is of independent interest, but it is of great importance in moral philosophy, especially in the case of utilitarianism, according to which well-being is to be maximized. Used in a wide range of contexts, including the fields of international development, healthcare, and politics. and is a core element of quality of life constructs used to evaluate the general well-being of individuals and societies. Well-being concepts make highly questionable assumptions about the dimensional nature of concepts (Henderson 2007 Mental well being Minimal mental illness Conceptual problems: Well-being on the the same dimension as mental illness? Empirical evidence? What is mental well-being (is there a non-mental wellbeing? What is minimal mental illness? Etc.. Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Perspektiven der Gesundheit aus der Sicht von Psychologen und Soziologen Gesundheit Gesundheit ist ... Gesundsein Rolle des Gesunden (Jahoda, 1958 in der Präambel der Charta der WHO) ... der „Zustand vollkommenen körperlichen, seelischen und sozialen Wohlbefindens“ Gesundheit ist ... (Parsons, 1967) ... der „Zustand optimaler Leistungsfähigkeit eines Individuums für die wirksame Erfüllung der Rollen und Aufgaben, für die es sozialisiert worden ist.“ Gesund ist ... (Becker, 1995) ... die leistungsfähige Person, ... die ihren normalen Rollenerwartungen optimal nachkommt, die die Alltagsanforderungen zu bewältigen vermag; der nicht die besondere Rolle des Kranken zugeschrieben werden muss. Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Gesundheit ist offensichtlich ein idealtypischer Begriff, der sich einer befriedigenden Gesamtdefinition entzieht Sinnvoll ist wissenschaftlich allenfalls, bestimmte wohl definierte funktionale Aspekte zu unterscheiden: z.B. subjektives Wohlbefinden Funktionieren in Rollenbereichen, etc Ausmaß erfolgreichen Coping Lebensqualität Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Störung (disorder) Klinische Psychologie ist diejenige Teildisziplin der Psychologie, die sich mit psychischen Störungen und den psychischen Aspekten somatischer Störungen/Krankheiten befasst Krankheit vs. Einheiten mit spezifischen Symptom- und Verlaufsmustern und den dazugehörigen biologischen Prozessen (inkl. biolog. Ursache), wie sie zum Teil bei gestörten psychischen Phänomenen vorkommen. Merke! Störung Bei gestörten psychischen Phänomenen sind derartige Zusammenhänge strittig. Zum Teil sind andere Konzepte sinnvoll, so dass der offenere Begriff der psychischen Störung verwendet wird. Wir sprechen von psychischen Störungen und nicht von psychischen Krankheiten, da wir diesen Störungen kein medizinisches Krankheitsmodell zugrundelegen! Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. • 05.09.2011 DER SPIEGEL Psychische Störungen in Europa Die Zahl ist alarmierend: Mehr als 160 Millionen Europäer leiden an einer psychischen Krankheit, nur eine Minderheit wird laut einer aktuellen Studie rechtzeitig behandelt. Den Schaden für die Volkswirtschaften schätzen die Forscher auf eine dreistellige Milliardenhöhe - pro Jahr. Hamburg - Angststörungen, Depressionen, Sucht: Psychische Krankheiten sind ein weit verbreitetes Problem in Europa. Sie treffen laut einer aktuellen rund 38 Prozent der Bevölkerung. Trotzdem finden die Betroffenen nur schwer Hilfe, beklagt ein Wissenschaftlerteam um Hans Ulrich Wittchen von der Technischen Universität Dresden. Wittchen und seine Kollegen analysierten verschiedene Studien und andere Daten zu psychischen und neurologischen Krankheiten in 30 Ländern Wie die Forscher in European Neuropsychopharmacology berichten, leben in einem Zwölf-Monats-Zeitraum knapp 164 Millionen Menschen in diesen Nationen mit einer psychischen Krankheit. Deutliche Unterschiede zwischen den Ländern gab es nur beim Anteil der Suchtkranken sowie bei der Altersdemenz. Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Psychische Störungen im Alltag Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Definition psychischer Störungen durch den Arzt Diagnose als ärztliche Kunst – Diagnose als ärztliches Fachwissen? Ein fragwürdiges Unternehmen (keine Kompetenz, keine Zeit, wenig therapeutisches Wissen) Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Psychometrische Ansätze: Störung als Extremvariante? am Beispiel: Verteilung depressiver Beschwerden in der Bevölkerung in % Wenden wir eine dimensionale Depressivitätsskala (DSQ) in der Allgemeinbevölkerung an, finden wir gewöhnlich: Nur wenige haben überhaupt keine depressiven Beschwerden, viele einige und einige wieder sehr hohe Werte. Nach klinischen Konventionen werden in dem verwendeten Instrument Werte über 10 als klinisch auffällig und als Hinweis auf das Vorliegen einer klinisch-bedeutsamen Depression angesehen. Im Vergleich zu standardisierten klinischen Diagnosen, beträgt die Sensitivität des DSQ (=Ausmaß, in dem „wahre“ Fälle erkannt werden) 92%, die Spezifität (=Ausmaß der korrekten spezifischen Diagnose) aber nur 72%. Das heißt die Depressivitätsskala ist lediglich ein sensitives Screening-Instrument. Merke: Psychometrische Skalen allein, sind kein valider Ansatz der Definition „Psychischer Störungen“ Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Der Begriff Krankheit ist auch problematisch! Krankheitsbegriffe werden unterschiedlich benutzt: Krankheit = etwas unnormales was einer Erklärung bedarf (z.B. normal: Muskelkater; traurig sein: Trauer nach Tod versus unnormal: Schmerzen ohne Verletzung, Angst/Panik ohne Bedrohung) Krankheit ist das, was der Betroffene fühlt (Kranksein = was man fühlt; versus Krankheit = was man hat) Krankenrolle (Status als „Behinderter) Krankheit ist – was ein Arzt diagnostiziert – für Krankheit hält Das heißt je nach Perspektive kann Krankheit etwas anderes bedeuten: 1) Ein biologisch veränderter Zustand des Körpers (z.B. Krebs) 2) Das Erleben von Unwohlsein oder Beeinträchtigung („ich kann einfach nicht mehr..!“) 3) Eine zugeschriebene Krankenrolle mit Ansprüchen und Privilegien (z.B. Frühberentung) 4) Das was Ärzte diagnostizieren (Diagnose) Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Störungsart psychisch vs. somatisch Unter Klinischer Psychologie und Psychotherapie wird primär der Bereich der psychischen Störungen subsumiert. Hinzu gehören auch die psychischen Phänomene somatischer Erkrankungen, da viele Problemstellungen bei psychischen und somatischen Störungen vergleichbar sind (s.a. Beziehungen zu dem Fach Psychosomatik, Klinische Neuropsychologie, Neurologie) Psychische Phänomene können bei somatischen Erkrankungen im Rahmen der Ätiologie/Bedingungsanalyse, der Deskription oder der Intervention bedeutsam sein (s.a. Verhaltensmedizin). Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Herausforderungen Gibt es wirklich eindeutige natürliche Grenzen und cut-offs, die gesund und krank trennen? Was ist eigentlich die Norm? Krank sein oder gesund sein? Welches Modell passt auf psychischen Störungen? Lassen sich psychische Störungen auf Defekte und Substrate zurückführen? Gibt es andere Modelle? Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Being „healthy“ is not the norm! Mental and somatic disorder status in the general population (Wittchen et al 1998) DSM-IV Mental disorders (past 12 months) * N = 7.221 (age range: 18-65) Yes (40.3%) No (59.7%) Somatic disorders (past Yes (64,7%) 28,3% 36,4% 12 months) No (35,4% 12,0% 23,4% Distress and wellbeing measures do not differentiate sufficiently between groups Somatic disease assessment is based on a standardized clinical interview and laboratory testing and excludes minor medical conditions (flu, minor injuries). Mental disorder cover 51 mental disorders according to CIDI/DSMIV, including sleep disorder and nicotine dependence Epidemiological data suggest that throughout life we „struggle“ more or less continously - with havong somatic and mental disorders Wittchen, H.-U., Pfister, H., et al. (2000). Zusatzsurvey "Psychische Störungen" (Bundesgesundheitssurvey 98): Häufigkeit, psychosoziale Wittchen,Beeinträchtigungen H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. und Zusammenhänge mit körperlichen Erkrankungen. München: MPI Der Begriff Krankheit in der Medizin - Das traditionelle medizinische Modell „Krankheit“ = ein theoretisches Konstrukt und ein praktisches allgemeines Denkmodell (Annahme = psychische Störungen sind Geisteskrankheiten): Korrelarien: Beschwerden, Abweichungen körperliche Funktionen und Verhaltensauffälligkeiten (das Kranksein) sind auf eine primäre Störung im Sinne eines spezifizierbaren „Defekts/Störung“ zurückzuführen (der möglicherweise noch nicht bekannt ist). Dieser Defekt ist in der Person gelegen und bildet die eigentliche Krankheit. Der Defekt ist zurückzuführen auf eine eindeutige Ursache (kausal) bzw. ein immer wiederkehrendes Muster von Ursachen. Nach dem klassischen biomedizinischen Krankheitsmodell ist dieser Defekt (nicht unbedingt die Ursache) also grundsätzlich körperlicher Art (Substrat). Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Die Ebenen des allgemeinen medizinischen Krankheitsmodells Kennt man die Krankheit, kann man die Ursachen schließen und die Therapie ableiten! Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Traditionelles medizinisches Modell Anwendung auf psychische Störungen: (Ein Beispiel) Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Dies geht „naiv“ auch für psychologische Störungsmodelle: (Ein alternatives Beispiel) Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Kann man das für psychische Störungen anwenden? Nicht nur für die meisten körperlichen Erkrankungen (Hypertonus, Diabetes, Stoffwechsel), … …, sondern auch für die meisten psychischen Erkrankungen gibt es oft keine eindeutigen „natürlichen“ Grenzen und cut-offs, die 100%ig gesund und krank trennen! Allerdings lassen sich dimensionale Konstrukte durchaus sinnvoll und statistisch begründet in kategoriale Modelle überführen! Die generelle Gültigkeit der weiteren Annahmen des traditionellen Krankheitsmodells sind allerdings dadurch in Frage gestellt. Für die Definition von Krankheiten sind zumeist Konventionen und Zusatzannahmen notwendig! Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Exkurs: Psychologische Störungskonzepte „Der entscheidende grundlegende Unterschied zur traditionell eher kategorialen Psychopathologie ist die Annahme der Kontinuität von normal zu abnormal (siehe Abnormal Psychology) Das heißt Psychische Störungen sind lediglich Hemmungen oder Steigerungen (=Abweichungen) normaler (abnormal) psychischer Prozesse: Diese Position hat sich inzwischen in der wissenschaftlichen Psychologie und in der wissenschaftl. Erforschung psychischer Störungen allgemein durchgesetzt (Bsp: Lernpsychologie – Verhaltenstherapie) ... und haben zu einer Synthese mit kategorialen Modellen geführt. DSM-V wird dieser Perspektive besser Rechnung tragen Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Anwendung des modernen Krankheitsmodells und Wege der Überprüfung (1) Beobachtung einer Abweichung Zustand/Verhalten muss als „anders als“ auffallen Feststellung einer intraindividuellen Veränderung in der Zeit In Ausnahmefällen wird auch ein von vornherein gegebener abweichender Zustand als Krankheit (z.B. Suizidversuch bei Psychose) bezeichnet, oder Eine sich durch unmerklichen Veränderungsprozess langsam einstellende Abweichung (in Bezug auf andere), z.B. schleichende psychotische Merkmale (2) Bewertung Die festgestellte Abweichung muss als abnorm (Konsensus) beurteilt werden. Sie kann nicht mehr als Variante innerhalb des noch als natürlich oder normal geltenden Spielraums angesehen werden. (3) Überprüfung Festigung der Hypothese mittels objektiver Befunde, unabhängig von der Aussage des Patienten = Nachweis des Krankheitsdefekts. Oft fehlen bei psychischen Störungen solche Kriterien, womit Beobachtung und Bewertung für die „Interpretation als pathologisch“ ein großes Gewicht gewinnen. Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Die „Validierung“ von diagnostischen Kategorien (nach Kraepelin 1890, Robins und Guze 1970) • Charakteristische Symptom/Beschwerdencluster (= Syndrom) • Labortechnische Befunde • Abgrenzung von anderen Krankheiten • Einheitlichkeit des Verlaufs • Ansprechen auf Therapie • Familiengenetische Assoziationen Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Beurteilung des Zustandes einer Person als Störung mit Krankheitswert Die verschiedenen Normen wirken in der Regel zusammen. Die spontane Beurteilung ist oft - aber nicht immer - übereinstimmend mit dem subjektivem Eindruck des Nicht-mehr-normal-Seins. Zur fachlichen Beurteilung werden zusätzlich noch soziale, statistische und funktionale Normen und Zusatzannahmen herangezogen. Abnorm beurteilte Zustände können durchaus toleriert werden. Zum Krankheitsmodell gehört auch noch die Bewertung, ob dieser Zustand änderungsbedürftig und änderungsfähig ist. Solange man die genaue Ätiologie und Pathogenese nicht kennt, ist es besser beschreibend von Störungen zu reden Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Diese Perspektiven können aber müssen nicht überlappen Personen mit Arztdiagnose Personen mit Behinderung Personen, die sich krank fühlen Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Was sind psychische Störungen eigentlich? Die Definition des Klassifikationssystems DSM-IV TR als Grundlage unseres heutigen Verständnisses! Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Exkurs: Einwände gegen Krankheitsdiagnosen aus verhaltenstherapeutischer Perspektive „Psychiatrische Diagnosen haben keine Reliabilität und Validität; sie tragen wenig zur Erklärung und zur Ableitung von Therapien bei!“ (Wittchen 1984) Psychische Störungen sind „komplexe Störungen grundlegender psychologischer Prozesse in Interaktion mit Umwelt und Soma. Funktionale Bedingungsanalysen sind eine Grundvoraussetzung für individuelle und störungsgerechte Diagnostik von Störungs-Typen! (Wittchen 1984) Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Exkurs: Einwände gegen Krankheitsdiagnosen aus Soziologischer Perspektive „Die Krankenrolle existiert auch ohne Krankheit – das Kranksein ist primär Folge der zugeschriebenen Krankenrolle“ (siehe Scheff, 1973; Keupp, 1976) Das Etikett „psychisch krank“ ist nicht die Beschreibung eines realen Zustands, sondern die Zuschreibung einer Diagnose und damit der Krankenrolle (Thomas Szasz, 1960) Diese Position der sog. Antipsychiatrie (Bopp, 1980) sieht die Ursachen nicht nur im klinischen System und der Familie, sondern vor allem in der Gesellschaft. Der zentrale „Defekt“ wird nicht in der Person, sondern in gesellschaftlichen Prozessen gesehen damit verliert das Krankheitsmodell seine Bedeutung! Der Ansatz wird heute nur noch für wenige Störungen und dann zumeist von Vertretern der Familientherapie (Hoffman, 1982) und einigen interpersonellen Modellen (Kiesler, 1982) verfolgt. Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Exkurs: Einwände gegen Krankheitsdiagnosen aus Humanistischer Perspektive „Wir haben keine Alternative – sondern ignorieren das Krankheitskonzept“ (Pearls, 1969) Psychische Störungen sind „Wachstums- bzw. Reifungsstörungen“; Umwelt hindert Menschen daran bestimmte Bedürfnisse zu befriedigen und Affekte auszuleben. Die resultierenden „unabgeschlossenen Gestalten führen zu fortschreitender Entfremdung! Diese Position wird in der Gestalt – und bioenergetischen Therapie wie auch teilweise in der Gesprächstherapie nach wie vor präferiert. Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Versuch einer Definition psychischer Störungen Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Klassifikation und Diagnostik psychischer Störungen Warum ist Diagnostik notwendig? Kriterien und Ziele der modernen Diagnostik Klassifikatorische Diagnostik als erster Schritt der Differentialindikation Diagnose = Therapie-Überlegungen zur Indikation? Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Formen der Diagnostik bei psychischen Störungen Klassifikatorische Diagnostik = Zuweisung von Diagnosen zum Symptomkomplex der Person Die Regeln hierfür sind in der sogenannten Psychopathologie (der Lehre von psychischen Störungsphänomenen) festgelegt! Funktionale Diagnostik = Bedingungsanalyse zur Mikroplanung der Indikation und Therapie Prozessdiagnostik = Verlaufsmessung und Adaptation Strukturdiagnostik = Zuweisung zu Typen von Behandlungskonstrukten Diagnostisches Verhalten (z.B. Gesprächsführung) Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Allgemeine Aufgaben der klassifikatorischen Diagnostik Merke: Nicht für jede Diagnose sind alle Aufgaben und Ziele der klassifikatorischen Diagnostik erreichbar! Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Zielsetzungen der neuen Diagnostik DSM-III bis IV und ICD-10 DCR Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Die alte klassifikatorische Diagnostik bei psychischen Störungen I Früher (vor DSM-III und ICD-10) waren diese Systeme „psychiatrische“ Klassifikationssysteme d.h., das Regelwerk war eine Kunst - und nur Psychiater konnten diese adäquat anwenden... da sie relativ breiten Interpretationsspielraum in der Terminologie, wenige explizite Definitionen und eine Unzahl ungeprüfter theoretischer Annahmen enthielten (Neurose vs. Psychose, endogen vs. reaktiv) Deshalb gab es unzählige „Schulen“! Aber keine zuverlässsigen und weltweit einheitlichen diagnostischen Regeln und Begriffe Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Die neue Klassifikation psychischer Störungen Die DSM-IV und ICD-10 Klassifikation • Es gibt aktuell 2 international gebräuchliche Klassifikations-Systeme: – Das DSM-IV (Diagnostic and Statistical Manual of Mental Disorders) und • Die ICD-10 (International Classification of Diseases) • Sie unterscheiden sich geringfügig • DSM-IV ist homogener, konsistenter, und expliziter • • deshalb benutzen wir DSM! Die Systeme enthalten auch gesonderte Kodierungsachsen für andere Dimensionen Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Wie werden psychische Störungen klassifiziert? - Die ICD Die Grundlage der Klassifikation ist die Psychopathologie (=Lehre der „psychischen“ Symptome und Beschwerden). – Seit den 40er Jahren koordiniert die Weltgesundheitsorganisation die Nomenklatur und diagnostische Klassifikation aller Erkrankungen (International Classification of Diseases – Revisionen ICD-1 bis 10) – Ein Kapitel – das F-Kapitel - ist den psychischen Störungen (früher psychiatrische Erkrankungen und Verhaltensauffälligkeiten) vorbehalten – Jede als klinisch bedeutsame Krankheit und Störung wird mit einer Nummer versehen. Früher numerisch z.B. 300.0 = Angstneurose – Seit 1990 alphanumerisch (z.B. F für psychische Störung + Nummer, z.B. F41. für Andere Angststörungen. An den nachfolgenden Stellen können Unterformen kodiert werden, z.B. F41.1) 1. Die Aktualisierung erfolgt alle 10-15 Jahre in einem langjährigen ExpertenkonsensusProzess in dem alle Länder mitwirken und alle Länder sich einverstanden erklären müssen 2. Das heißt – die ICD ändert sich in Abhängigkeit vom Erkenntnisprozess und dem internationalen Expertenkonsensus Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Gliederung der ICD-10 (1/2) Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. ICD-10-Klassifikation: F-Kodierungsbeispiele der psychischen Störungen Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Die neue Klassifikatorische Diagnostik nach DSM-IV Alle Diagnosen werden eindeutig beschrieben (explizit und operationalisiert), mit ihren zwingend erforderlichen und optionalen Merkmalen nach Ähnlichkeit oder Kernmerkmalen gruppiert und ausführlicher kommentiert. Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Diagnostische Kriterien für die Panikstörung Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Merke die Regel 1: Diagnosen sind Konstrukte! Menschen HABEN nicht eine psychische Störung, sondern... sie erfüllen die Kriterien einer psychischen Störung! Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Wie gehe ich bei psychischen Störungen vor? Ein praktikabler integrativer Ansatz Von der Beobachtung über Befunderhebung zur diagnostischen Klassifikation psychischer Störungen So geht es nicht! Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Klassifikatorische Diagnostik bei psychischen Störungen auf der Grundlage der Psychopathologie: Definition Bestimmte Verhaltensaspekte (z.B. Klagen und Beschwerden des Patienten („sein Leiden“) physiologisch, verhaltensbezogen, kognitiv-affektiv) werden über diagnostische Konventionen (= Nomenklatur/ Glossar) als diagnostisch relevante Symptome definiert und dann aufgrund der Störungslehre (Nosologie) zunächst in Syndromen und dann über Zusatzannahmen (diagnostische Hierarchien/Differentialdiagnostik) zu Diagnosen verarbeitet. Je besser und differenzierter die Merkmale und Kriterien explizit beschrieben sind, umso zuverlässiger sind sie beurteilbar! Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Der klassifikatorisch-diagnostische Prozess Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Die wichtigsten Symptomkomplexe und Dimensionen bei allen psychischen Störungen Emotionen (z.B. ängstlich, verzweifelt, bedrückt etc.) Denken (z.B. unlogische Gedankenketten – formal; wahnhaft, unrealistisch negativ) Verhalten (aggressiv, verlangsamt, wiederholtes Händewaschen) Körperliche Funktionen und Empfindungen (müde, kurzatmig, Herzrasen) Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Angststörungen in DSM-IV Panikattacke Agoraphobie Panikstörung mit/ohne Agoraphobie Agoraphobie ohne Panikstörung in der Vorgeschichte Spezifische Phobie Soziale Phobie Zwangsstörungen Posttraumatische Belastungsstörungen Akute Belastungsstörungen Generalisierte Angststörung aufgrund eines Medizinischen Krankheitsfaktor Substanzinduzierte Angststörung Nicht Näher Bezeichnete Angststörung Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Video-Beispiel Induzierte Panikattacke Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Diagnostische Kriterien für die Panikattacke Beachte: Eine Panikattacke ist keine codierbare Störung. Codiert wird eine spezifische innerhalb der die Panikattacken auftreten. Diagnose, Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Systematische Beschreibung Hauptmerkmale Nebenmerkmale Alter bei Beginn Verlauf Behinderungen Prädisponierende Faktoren Prävalenz Geschlechtsverteilung Familiäre Häufung Differentialdiagnose Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Fallbeispiel: Eine Managerin im Kampf mit der Panik I Frau B. ist eine 27-jährige Managerin, die seit 3 Jahren an Panikattacken leidet. Ihre erste Panikattacke trat plötzlich zu Hause beim Fernsehen auf. Etwa 3 Monate vorher war ihr Großvater väterlicherseits gestorben, und einen Monat vorher hatte sie ihre Hochzeit angekündigt. Bei Beginn der Panikattacke fühlte sie eine Art elektrischer Strom den Rücken hinaufschießen und erlebte intensive Angst. Ihr Herz raste, ihre Hände kribbelten und sie war völlig außer Atem. Es war ihr heiß, zittrig, sie war durcheinander und fest davon überzeugt, einen Schlaganfall zu bekommen und bald zu sterben. Obwohl sie kaum sprechen konnte, rief Frau B. sofort ihren Hausarzt an. Als der Hausarzt sie 10 Minuten später zurückrief, war ihre intensive Angst vorüber und die anderen Beschwerden hatten abgenommen, jedoch fühlte sie sich noch immer schwach und voller Angst. Eine anschließende gründliche körperliche Untersuchung ergab, dass sie eine gesunde junge Frau war mit niedrigem Blutdruck (100/60) und einem normalen Ruhepuls von 78 Schlägen/Minute. Festgestellt wurde ein leichtes Herzgeräusch. Echokardiographisch wurde ein Mitralklappenprolaps diagnostiziert. Die Laborwerte waren bis auf einen leicht erniedrigten Bicarbonatspiegel im Plasma unauffällig. Im Verlauf der nächsten Wochen hatte die Patientin fünf weitere Panikanfälle, die unerwartet in verschiedenen Situationen auftraten. Charakteristisch für diese Anfälle war das plötzlich einsetzende Gefühl, entlang der Wirbelsäule „elektrisiert" worden zu sein, Herzrasen, Benommenheit, Kribbeln in den Fingern, Angst verrückt zu werden, und ein Gefühl der Unwirklichkeit. Frau B. lies sich mit Benzodiazepinen behandeln, weigerte sich aber, den vom Hausarzt empfohlenen Psychiater aufzusuchen. Sie war davon überzeugt, dass Psychiater ihrer Mutter, die an einer Agoraphobie litt, nie geholfen hatten und ihr auch nicht helfen könnten und der Gang zum Psychiater der Beweis dafür wäre, dass sie tatsächlich „durchgedreht" ist. Um nicht zuzulassen, dass ihre Beschwerden ihr Leben beeinträchtigen, zwang sie sich weiter zur Arbeit zu gehen. ... Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Fallbeispiel: Eine Managerin im Kampf mit der Panik II Einige Wochen später traten die Attacken zunehmend seltener und schwächer auf, aber Frau B. hatte im Verlauf der nächsten zwei Jahre mehrmals im Monat Panikattacken, die meistens auftraten, wenn sie in einem überfüllten Bus oder der U-Bahn fuhr, auf einem Trimmrad saß, vor einer schwierigen zwischenmenschlichen Situation stand, oder nachts entspannt im Bett lag. Nachts wachte sie manchmal mitten in einer Panikattacke auf. Nachdem sie in der Arbeit befördert worden war, traten die Panikattacken wieder häufiger, bis zu mehrmals wöchentlich auf. Oft verbrachte sie 14 Stunden in der Arbeit, merkte aber zunehmend wie die Angst sie unsicher machte und ihre Leistung beeinträchtigte. Sie machte sich ständig Sorgen, dass ihre Leistungseinbußen bemerkt würden und sie gekündigt werde. Sie konnte ihren Chef nicht ausstehen und glaubte, dass er sie auch nicht leiden könne, wenngleich er ihre Beförderung vorgeschlagen hatte. Trotzdem sie sich in vollen Läden, Kinos und Restaurants oft unwohl fühlte, zwang sich Frau B. dorthin zu gehen; allerdings vermied sie es, mit der U-Bahn und allein mit dem Auto durch ein Tunnel zu fahren. Frau B. arbeitet äußerst gewissenhaft und nimmt ihren Beruf sehr ernst. Im Umgang mit Kollegen ist sie freundlich aber distanziert und verachtet andere, die weniger sorgfältig sind und ihre Zeit mit Klatsch und Tratsch verschwenden oder ihre Privatangelegenheiten in der Arbeit erledigen. Obwohl sie verlobt ist und einige Freundinnen hat, ist sie eigentlich isoliert und trifft sich lieber mit niemand, aus Angst kritisiert und abgelehnt oder mit den Problemen anderer überlastet zu werden. Frau B. kommt zur Beratung, weil sich die Beschwerden verschlimmert haben, und ihr Verlobter etwas über neue Behandlungsmethoden für Panikstörungen gelesen hat. Am diagnostischen Gespräch scheint sie dennoch nur ungern teilzunehmen. Vorsichtig und misstrauisch beantwortet sie Fragen häufig mit „Wieso wollen Sie das wissen?". Auf Kritik scheint sie empfindlich zu reagieren und befürchtet, dass das Reden über ihre Probleme mit einem Therapeuten ihre Angst nur noch schlimmer macht. Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Fallbeispiel: Eine Managerin im Kampf mit der Panik DSM-IV Diagnose (ICD-10 s. S. 240) Achse I: 300.01 Achse II: Achse III: Panikstörung ohne Agoraphobie Vermeidend- selbstunsichere und zwanghafte Persönlichkeitszüge 424.0 möglicher Mitralklappenprolaps Achse IV: berufliche Beförderung, bevorstehende Heirat Achse V: GAF=60 (derzeit); 85 (höchster Wert im vergangenen Jahr) Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Differentialdiagnostik Beispiele aus DSM-IV Es gibt über 500 Diagnosen! Gibt es logische und vereinfachte Handlungsanweisungen? Ja - die DSM-IV Entscheidungsbäume Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Warum ist eine formalisierte und standardisierte Diagnostik notwendig? Um reliable Diagnosen zu erstellen Um besser kommunizieren zu können Um sicherer den Patienten aufzuklären Weil eine unstrukturierte klassifikatorische Diagnostik zu unsicher ist Weil keiner die Diagnostik im Kopf hat Qualitätssicherung Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Kritische Aspekte I Die klassifikatorische Diagnostik und ihre in den Klassifikationssystemen kodifizierten Regeln sind abhängig von wissenschaftlichen (Grundlagenforschung und klinische Forschung) und politischen Entscheidungen (Versicherung, Berufe) Deshalb ändern sie sich auch mehr oder weniger in den Revisionen, die ca. alle 10 Jahre erfolgen Sie sind also keine absolut feststehenden Konstrukte, sondern vorübergehende Konstruktionen Es gibt Grenzen: Alle akuten schweren Störungen, die eine geordnete Kommunikation unmöglich machen (akute Psychosen, Demenz etc.) Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Kritische Aspekte II Klassifikatorische Diagnostik ersetzt nicht Strukturdiagnostik (Persönlichkeit), Prozessdiagnostik (Verlauf) und verfahrensspezifische funktionale Diagnostik Allerdings gibt es für viele Diagnosen eine direkte Beziehung zwischen Diagnose und differentieller Therapie-Indikation (Panikstörung, Agoraphobie, Soziale Phobie) Die DSM-Diagnosen sind das Bindeglied zur wissenschaftlichen Literatur (Kommunikation) Formalisierte (Instrumenten-)Diagnostik ist wegen des Umfangs moderner Klassifikationssysteme angeraten Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Diagnose = Therapie? Nein - die Indikation einer Therapie ist von vielen Rahmenbedingungen abhängig: Zeit, Wissen und Können der TherapeutInnen Kosten und Möglichkeiten Flankierende Maßnahmen Komorbidität und Schweregrad Kooperation Aber: für viele Diagnosen stimmt diese Relation (z.B. Panikstörung) Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Zum Umgang mit der neuen Diagnostik Wie kann man das lernen? Kaufen: Buch oder PC-Version (Hogrefe) Lesen: Einführung und Text zu häufigen Diagnosen Durcharbeiten: Flussdiagramme zur Differentialdiagnostik Überprüfen: mittels Fällen und Fallgeschichten (DSM-IV Fallbuch) Einsatz von Instrumenten: DIA-X, CIDI, DIPS u.a. Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer. Prüfungsschwerpunkte I (Kapitel 1 und 2 des Lehrbuchs) 1. Was ist der Unterschied zwischen Klinischer Psychologie und Psychotherapie? 2. Was sind die wesentlichen Merkmale der neurobiologischen Perspektive bei psychischen Störungen? 3. Warum wird die Verhaltenstherapie als „genuin psychologisches Verfahren“ eingeordnet? 4. Was verstehen wir unter einer operationalisierten Diagnostik? Erläutern Sie dis an einem Beispiel! 5. Auf welchen Grunddimensionen und nach welchen Merkmalen lassen sich psychische Störungen definieren? 6. Welche Arten von Diagnostik unterscheiden wir in der Klinischen Psychologie? 7. Was verstehen wir unter Differenzialdiagnostik? 8. Was sind die spezifischen Kriterien einer DSM-IV Panikstörung oder Depression? Wittchen, H.-U. & Hoyer, J. (2006). Klinische Psychologie & Psychotherapie. Heidelberg: Springer.