Schizophrenie
Werbung

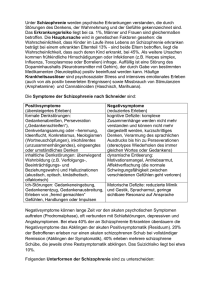
Schizophrenie Quelle: Wolfgang Gaebel (Klinik und Poliklinik für Psychiatrie und Psychotherapie der Heinrich-Heine-Universität / - LVR-Klinikum Düsseldorf -) Inhalte Krankheitsbild Symptomatik Diagnostik und Vorkommen Ursachen Verlauf, Behandlung und Prognose Inhalte Krankheitsbild Symptomatik Diagnostik und Vorkommen Ursachen Verlauf, Behandlung und Prognose Das Krankheitsbild „Schizophrenie“ was Schizophrenie nicht ist: Schizophrenie ist keine Persönlichkeitsspaltung (nicht mehrere - multiple - Persönlichkeiten) Schizophrenie ist kein unheilbarer, fortschreitender, zum völligen geistigen Abbau führender Prozess Schizophrenie ist keine Willensschwäche An Schizophrenie Erkrankte sind nicht primär unberechenbar, unzurechnungsfähig und gefährlich Schizophrenie ist nicht ansteckend Das Krankheitsbild „Schizophrenie“ I Schizophrenie bedeutet „Spaltung des Geistes“ Form der Psychose (psychische Störungen mit Verlust des Realitätsbezuges) Dazu zählen: schizophrene Psychosen (Schizophrenie, schizoaffektive Störungen) affektive Psychosen (Depression, Manie, manisch-depressive Störung) organische Psychosen (z.B. Delir) Das Krankheitsbild „Schizophrenie“ II Erkrankungen des Gehirns mit Störungen bei der Übertragung und Verarbeitung von Nervenimpulsen. Dies kann u.a. dazu führen, dass Sinneseindrücke falsch verarbeitet werden, Denk- und Konzentrationsstörungen auftreten, es zu „Ich-Störungen“ kommt, emotionale Störungen auftreten. Schizophrene Wahnthemen Stompe T., Journal für Neurologie, Neurochirurgie und Psychiatrie 2008 Inhalte Krankheitsbild Symptomatik Diagnostik und Vorkommen Ursachen Verlauf, Behandlung und Prognose Schizophrenie: Symptomatik I Halluzinationen = Wahrnehmungen von objektiv nicht vorhandenen Reizen / Objekten z.B. dialogisierende oder kommentierende Stimmen Wahn = unkorrigierbar falsche Überzeugung von der Realität z.B. Verfolgungswahn, Beziehungswahn Denkstörungen = Störung des Denkablaufs z.B. Gedankenabreißen, Vorbeireden, zerfahrenes Denken „Ich-Störungen“ = Störung der „Ich-Umwelt-Grenzen“ z.B. De-realisation / De-personalisation, Gefühl der Gedankeneingebung / des Gedankenentzugs Schizophrenie: Symptomatik II Störungen der Affektivität (Parathymie) = Affekte die nicht dem Denkinhalt entsprechen oder entgegengesetzt sind z.B. Gefühlsarmut, läppisches Verhalten, aggressive Gespanntheit, Misstrauen, Angst Störung des Antriebs, der Psychomotorik und des Sozialverhaltens z.B. Interesseminderung, sozialer Rückzug, Agitiertheit (Unruhe, gesteigerte körperliche Erregbarkeit), gesteigerte Erschöpfbarkeit, Verwahrlosungstendenz Schizophrenie: Symptomatik III Störungen in kognitiven Prozessen (Abläufe der Informationsaufnahme, -verarbeitung, -speicherung): Aufmerksamkeit und Wahrnehmung (Aufnahme und Interpretation von Reizen) Problemlösen und Planen (exekutive Prozesse) (Informationsverarbeitung) Lernen und Gedächtnis (Erwerb von Wissen, Speicherung von Informationen) Schizophrenie: Symptomatik IV Störung in sozial-kognitiven Prozessen (Abläufe die der sozialen Interaktion zugrunde liegen) Soziale Wahrnehmung (Interpretation von sozialen Situationen) Affektdekodierung (Interpretation von mimischem und prosodischem(1) Affektausdruck) Empathie (Fähigkeit, sich in die Gedanken und die Gefühle von anderen Menschen hineinversetzen zu können) Inhalte Krankheitsbild Symptomatik Diagnostik und Vorkommen Ursachen Verlauf, Behandlung und Prognose Diagnose „Schizophrenie“ Schizophrenie wird klinisch anhand der Symptomatik - dem Vorhandensein von „Leitsymptomen“ - gestellt (internationale Diagnosesysteme: ICD-10(1), DSM-IV(2)) Leitsymptome: u.a. dialogisierende oder kommentierende Stimmen, Wahnwahrnehmungen Symptomatik muss für eine gewisse Dauer bestehen (mindestens 4 Wochen nach ICD-10) Symptomatik darf nicht auf eine andere Erkrankung als Ursache zurückzuführen sein (z.B. auf hirnorganische Erkrankung, toxisches Geschehen) Zusätzlich Differentialdiagnose zu anderen Psychosearten erforderlich Vorkommen Lebenszeitprävalenz (Anzahl der Erkrankungsfälle) ca. 1% der Bevölkerung betroffen (d.h. ca. 800.000 Menschen in Deutschland erkranken mindestens einmal im Leben an einer schizophrenen Psychose) Inzidenz (Anzahl der Neuerkrankungsfälle innerhalb einer bestimmten Zeitspanne) jährlich ca. 13.000 Neuerkrankungen in Deutschland Erkrankungsbeginn meist zwischen dem 18. und 35. Lebensjahr auch nach dem 40. Lebensjahr möglich (v.a. Frauen) Erkrankungsrisiko kein Geschlechterunterschied, aber Männer erkranken oft früher als Frauen Altersverteilung für Erstaufnahmen nach Geschlecht Patienten (%) 30 Weiblich Männlich 20 10 12-14 15-19 20-24 25-29 30-34 35-39 40-44 45-49 50-54 55-59 Altersgruppen (Jahre) Häfner et al. (1993) Erste psychotische Episode ungleich Erkrankungsbeginn ca. 5 Jahre Prodromalstadium (Stadium der Frühsymptome) vor Erstmanifestation Unterscheidung psychoseferne und psychosenahe Symptome Verzögerter Behandlungsbeginn: oft erst mehr als 1 Jahr nach dem ersten manifesten Positiv-Symptom, z.T. Jahre nach dem Auftreten erster Symptome Inhalte Krankheitsbild Symptomatik Diagnostik und Vorkommen Ursachen Verlauf, Behandlung und Prognose URSACHEN Komplexes ungeklärtes Ursachenkonstrukt: Biologische Anlage (Disposition, Vulnerabilität (seelische Verwundbarkeit)) Genetische Veranlagung / familiäre Erkrankungen Schwangerschafts- und Geburtskomplikationen sonstige frühkindliche Hirnschädigungen + Psychosozialer Stress kritische / traumatische Lebensereignisse emotional überreagierendes Umfeld sonstiger (sozialer) Stress + Fehlen wirksamer Stressbewältigung Erkrankung des Gehirns Vulnerabilitäts-StressBewältigungsmodell I Vulnerabilitäts-StressBewältigungsmodell II Lebensphasen vorgeburtlich Risikofaktoren gestörte Funktionsfähigkeit Gene Geburt Komplikationen Genetischkonstitutionelle Prädisposition Kindheit Jugend u. Adoleszenz Drogenkonsum emotionale sozialer Stress usw. Traumata akute Erkrankung Prodromalstadium Chronifizierung Besserung Erkrankungsschwelle gesunde Funktionsfähigkeit Stress Vulnerabilität Psychosoziale Ebene Biologische Ebene Risikofaktor „Cannabis“ Cannabis wird zunehmend früher und extensiver konsumiert fällt damit in eine kritische Phase der Hirnentwicklung männliche CannabisKonsumenten entwickeln früher erste Symptome sind bei der ersten psychotischen Episode jünger D. Veen et al. (2004) Risikofaktor „Vererbung“ I (Schizophrenie ist keine reine Erbkrankheit) 1% 2% Lebens4% langes Risiko 13% für Schizophrenie 17% Allgemeinbevölkerung Onkel/Tanten Verwandte 2. Grades Neffen/Nichten Geschwister Verwandte 1. Grades Zweieiige Zwillinge Eineiige Zwillinge 48% 10 20 30 40 50 Erkrankungsrisiko in Abhängigkeit vom Verwandtschaftsgrad Risikofaktor „Vererbung“ II (Schizophrenie ist keine reine Erbkrankheit) Biologische Faktoren führen zu Störungen im Gehirn bzw. der Hirnentwicklung Schizophrenie als Störung des Gehirns Anatomische Befunde: geringe Erweiterung der inneren Hirnkammern sowie der Furchen des Stirn- und Schläfenhirn Anomalien der Zellanordnung im Schläfenhirn z.T. Fehlen der normalen Strukturasymmetrie Risikofaktor „Vererbung“ III (Schizophrenie ist keine reine Erbkrankheit) biochemische Befunde: Überaktivität im Dopamin-Überträgerstoffsystem Unteraktivität im GlutamatÜberträgerstoffsystem Ungleichgewicht in bzw. zwischen verschiedenen Überträgerstoffsystemen funktionelle Befunde: Minderaktivität (v.a. im Stirnhirn) bei bestimmten kognitiven Aufgaben Diagnose Schizophrenie: Daten und Fakten Psycho-sozialer (oder auch biologischer) Stress führt zu einer Überlastung eines schon geschwächten Systems kritische / traumatische Lebensereignisse emotional überreagierendes Umfeld Überforderungen im familiären oder im Berufsleben Überforderungen in Zusammenhang mit Übergang zu eigenständiger Lebensführung (Berufswahl, Partnerwahl, eigene Wohnung, ) früher und extensiver Drogenkonsum Inhalte Krankheitsbild Symptomatik Diagnostik und Vorkommen Ursachen Verlauf, Behandlung und Prognose Verlaufstypen schizophrener Störungen Nur eine Episode, kein Residuum Mehrere Episoden mit keinem oder minimalem Residuum Residuum nach der ersten Episode mit Exazerbationen, ohne Rückkehr zur Normalität Mit jeder Episode zunehmendes Residuum, ohne Rückkehr zur Normalität (%) 20 33,5 8,5 38 Watt et al. (1983) Behandlung orientiert sich am Krankheitsverlauf Frühintervention Ersterkrankung Rückfallverhütung Langzeittherapie an der Response (Therapieansprechen) an der Compliance (Bereitschaft zur Mitarbeit) Die Rückfallwahrscheinlichkeit und der weitere Verlauf hängen stark von der Behandlung (-sbereitschaft) ab! Behandlung Die Therapie besteht aus mehreren Bausteinen: Pharmakotherapie (Antipsychotika) Verhinderung der Rückfälle Psychotherapie Soziotherapie Prognose Eine ungünstige Verlaufsprognose begünstigen: früher, schleichender Erkrankungsbeginn initial vorherrschende Negativsymptomatik soziale Isolation schlechte Anpassung und berufliche Desintegration bereits vor dem Ausbruch der Erkrankung Notwendigkeit häufiger und längerer stationärer Aufenthalte bereits in den ersten Stadien der Erkrankung und Substanzmissbrauch (Alkohol, Drogen, Nikotin) Begleiterkrankungen und Lebenserwartung I Psychische Begleiterkrankungen hohe Komorbidität (Begleiterkrankungen) mit Suchterkrankungen (79-90% Nikotinabhängigkeit, bis zu 50% Alkohol- oder Tablettenmissbrauch oder abhängigkeit, 20-40% illegale Rauschmittel) und Depressionen Körperliche Begleiterkrankungen bis zu 80% behandlungsbedürftige somatische Erkrankungen bei stationär behandelten Patienten bis zu 40% bei ambulanten Patienten in knapp 50% verschlechtern sie den psychischen Zustand Begleiterkrankungen und Lebenserwartung II Sterberisiko erhöht hohe Selbsttötungsrate von 10–15% hohes Risiko für kardiovaskuläre und metabolische Erkrankungen Psychosoziale Folgen I Psychische Folgen hohe psychische Belastung (auch für Angehörige) Störungen der Kommunikationsund Kontaktfähigkeit Kognitive Leistungseinschränkungen Einschränkungen in der Selbstversorgung und bei der Bewältigung alltäglicher Aufgaben Psychosoziale Folgen II Störungen der sozialen Rollenerfüllung häufige Frühberentung in deutlich jüngerem Alter als andere, die aus Gesundheitsgründen früh berentet werden hohe Arbeitslosenrate Unterstützungsbedarf durch Herkunftsfamilie Soziale Integration wird durch Funktionseinschränkungen, aber auch durch Stigmatisierung und Diskriminierung behindert Kosten Schizophrene Psychosen gelten als die kostenintensivste psychische Erkrankung Sie beanspruchen 50% der Mittel für psychiatrische Versorgungsleistungen Direkte medizinische und rehabilitativ-soziale Versorgungskosten machen nur 20-30% der Kosten für Schizophrenie aus (ca. 3,5 Milliarden € / Jahr) Indirekte Kosten (v.a. frühe Ausgliederung aus dem Erwerbsleben, aber auch finanzielle Sekundärbelastung von Angehörigen) sind ca. 4-mal höher als die direkten Kosten Zusammenfassung Schizophrenie ist individuell und bezüglich Symptomatik und Verlauf sehr unterschiedlich ist hinsichtlich der Ursachen sehr komplex hat vielfältige, zum Teil schwerwiegende Folgen ist in der Mehrzahl der Fälle recht gut behandelbar Früherkennung und Frühintervention verbessern die Prognose Behandlungsstrategie